Каким бывает панкреатит?
Заболевание протекает в острой или хронической форме. Хроническая форма, как правило, наблюдается у мужчин, не лечивших недуг на ранней стадии его развития, запустивших воспаление, перешедшее в хроническую стадию. Заболевание склонно к частым рецидивам, обострениям. В острой форме чаще, в хронической форме – реже.
При наличии отдельных участков воспаления (точками) панкреатит считается отечным. При распространении воспаления на более большие площади – средним, или крупноочаговым.
Профилактика
Острого панкреатита
Стоит помнить, что хронические болезни проще предупредить, чем жить с ними. Предупредить развитие панкреатита помогут элементарные меры, главная из которых — здоровый образ жизни.
Отказ от спиртного и правильное питание сами по себе практически сводят на нет весь риск, конечно же, если нет других факторов, влекущих за собой поражение поджелудочной железы. Также важно своевременное лечение иных заболеваний ЖКТ и прививки от инфекций, способных запустить аутоиммунный процесс.
Почему возникает панкреатит?
Камни в желчном пузыре,как одна из причин панкреатита
Основная причина развития болезни у мужчин – употребление алкоголя, негативно влияющего на поджелудочную железу, также на печень желудок, головной мозг.
Возникновение и развитие болезни возможно при:
- желчнокаменной болезни, которая также часто развивается в результате злоупотребления спиртными напитками;
- генетической предрасположенности;
- осложнениях после проведенной операции;
- травмах живота;
- аллергии у больного;
- наличии вирусных, инфекционных, грибковых заболеваний;
- употреблении некоторых лекарств.
Причины появления панкреатита
- Употребление спиртных напитков — самый значительный из всех факторов риска. Обычно в этом случае болезнь дает знать о себе между 30 и 40 годами,
- Желчнокаменная болезнь стоит на втором месте. Закупорка желчного протока камнем или вязким сладжем блокирует выход секрета поджелудочной железы, что влечет за собой процесс аутолиза. Таким же образом привести к панкреатиту может гельминтоз,
- Аутоиммунные болезни,
- Травмы поджелудочной железы и органов брюшной полости, врожденные дефекты панкреатических протоков, спаечные процессы и другие осложнения полостных операций,
- Наследственная предрасположенность и эндокринные заболевания, неправильное питание,
- Прием гормональных лекарств, таких, как эстрогены и некоторые антибиотики.
Примерно в 10-15 процентах случаев причина остается невыясненной.
Важно отметить, что острый панкреатит чаще возникает у мужчин, чем у женщин. Больше половины случаев вызваны злоупотреблением алкогольными напитками, а среди лиц мужского пола хронических алкоголиков значительно больше.
Кроме того, женщины в среднем внимательнее относятся к своему рациону и избегают жареных и жирных продуктов, которые также могут оказать пагубное влияние на поджелудочную железу.
Самая главная причина появления заболевания – злоупотребление алкоголем. Его чрезмерные дозы негативно сказываются на нормальной работе многих внутренних органов, в том числе и на поджелудочной железе. Но существует еще множество причин, вследствие которых может развиться панкреатит:
- желчно-каменная болезнь;
- предшествующие инфекционные и другие заболевания;
- осложнения вследствие хирургического вмешательства;
- прием препаратов с побочными эффектами, влияющими на желудочно-кишечный тракт;
- наследственность;
- сильная аллергия.
То есть на фоне других заболеваний начинает развиваться панкреатит в виде осложнения. Поэтому все болезни требуется лечить своевременно.
Для обнаружения панкреатита доктор проводит детальный опрос пациента. На этом этапе исключается возможность врожденного заболевания. После чего больной должен пройти такие исследования:
- Общий анализ мочи и крови. Требуется для обнаружения воспалительных процессов в организме.
- УЗИ брюшины. Определяет, есть ли камни в желчном пузыре и общее состояние внутренних органов.
- Компьютерная томография. Поможет выявить пораженные участки поджелудочной железы.
На основе результатов проведенных мероприятий врач – специалист устанавливает диагноз и назначает определенное лечение.
Чем опасен панкреатит? Данный недуг может привести к неприятным последствиям. Если с ним не бороться, то могут развиваться такие заболевания:
- инфекционные образования в поджелудочной железе;
- гнойные воспаления желчных протоков;
- язва желудка;
- сахарный диабет;
- опухоль в поджелудочной железе;
- свищи и кисты;
- нервно-психические расстройства.
Игнорирование симптомов заболевания чревато новыми опасными болезнями. Поэтому очень важно вовремя выявить и начать лечить панкреатит.
Главная причина развития панкреатита у мужчин – это постоянное отравление организма алкоголем.
Среди причин, вызывающих панкреатит у мужчин можно назвать такие, как переедание, частое употребление жирной пищи.
Развитию панкреатита во многих случаях способствуют заболевания желчного пузыря и желчнокаменная болезнь. Воспаление поджелудочной железы могут спровоцировать заболевания двенадцатиперстной кишки.
Применение некоторых медикаментов, вроде фуросемида, могут также стать причиной панкреатита у мужчин.
Перенесенные инфекционные заболевания (свинка, паротит, вирусный гепатит) часто становятся причинами возникновения панкреатита у мужчин.
Нередко панкреатит возникает после перенесенных операций на желудке или двенадцатиперстной кишки.
Среди причин возникновения панкреатита у мужчин следует отметить нарушение обмена веществ и гормонального фона, сердечно-сосудистые заболевания и наследственные факторы.
Часто причину панкреатита просто невозможно установить.
Поджелудочная железа – это эластичный орган, мягкий на ощупь, с мелкими дольками розового цвета и имеющий массу около 80г. При панкреатите у мужчин она превращается в грубую веревку с примесями камней.
Отсутствие лечения панкреатита приводит к хронической форме заболевания. Для восстановления поджелудочной железы больным назначают «Аллохол» – желчегонный препарат, который нормализует выработку желчи и работоспособность желудочно-кишечного тракта. Существует лекарственное средство, содержащее экстракт содержимого поджелудочной железы – «Панкреатин».
Острого панкреатита
Тяжелой формой острого является панкреатит геморрагический – отмирание тканей железы. Главный признак его – сильный болевой синдром. Состояние больного стремительно ухудшается, понижается артериальное давление, появляется тахикардия, возможен летальный исход. При болезни поджелудочной железы характерна многократная рвота, что приводит к обезвоживанию организма, поэтому нужно часто пить воду небольшими порциями. В результате действия ферментов на коже живота могут выступать сине-фиолетовые пятна.
Симптоматика заболевания в стадии ремиссии отсутствует либо слабо выражена. Как правило, возникает ноющая, тупая боль после приема жирных тяжелых продуктов, возможна эпизодическая рвота. Хроническому панкреатиту часто сопутствует потеря веса у больного, это связано с дисфункцией поджелудочной железы, некачественным перевариванием пищи и плохим ее усвоением.
Развитие патологических процессов в поджелудочной железе может оставаться незамеченным в течение нескольких месяцев и даже лет. Так как орган постепенно теряет свои функции, болезнь непременно даст о себе знать. Спровоцировать воспаление и вызвать приступ способны некоторые факторы:
- употребление алкоголя;
- желчнокаменная болезнь;
- избыточный вес;
- вирусные гепатиты;
- отравления;
- наследственность.
Узнайте, какие симптомы панкреатита у женщин.
Методы диагностики недуга
Хронический панкреатит развивается постепенно, вместе с ухудшением работы поджелудочной железы. У больных наблюдаются следующие ранние признаки:
- вздутие живота;
- дискомфорт, чувство тяжести после еды в верхней части живота, иногда покалывание;
- запоры.
Если ранее любая пища и алкоголь хорошо переносились, то постепенно возникают неприятные ощущения после еды — сначала незначительно выраженные и часто оставляемые без должного внимания. В дальнейшем появляются боли выше пупка, в области одного или обоих подреберий. Затем боль распространяется вкруговую и становится опоясывающей.
Характерно появление резкого поноса в течение 15-20 минут после начала еды. Стул при этом светлый, жидкий, пенистый, обильный. Больной чувствует резкое урчание в животе. После опорожнения кишечника состояние несколько улучшается, боль затихает, но не исчезает.
Впоследствии нормальная ткань поджелудочной железы замещается фиброзной, которая не способна выделять ферменты и гормоны. Для этой стадии болезни характерно:
- постепенное уменьшение болей в животе;
- хронические поносы по несколько раз в день с белесыми каплями жира, которые плохо смываются водой с поверхности унитаза;
- похудение;
- сухость языка, повышенная кровоточивость тканей (например, при чистке зубов, порезах), снижение зрения в темноте, боли в костях;
- развитие вторичного сахарного диабета.
Рис. 2 — Возможные симптомы панкреатита.
При наличии таких симптомов необходимы врачебное наблюдение и исследования, исключающие злокачественные процессы в организме.
При алкогольном панкреатите симптоматика подобна симптомам хронического заболевания, происходит постепенное нарастание симптоматики:
- признаки сахарного диабета;
- потеря массы тела;
- частая диарея, способствующая выводу большей части витаминов, микроэлементов, и приводящая к нарушению обмена веществ, функционированию всех органов и систем;
- пожелтение кожи и слизистых (желтуха), возникновение сыпи на коже;
- диспепсические симптомы.
Отсутствие лечения панкреатита приводит к хронической форме заболевания. Для восстановления поджелудочной железы больным назначают «Аллохол» – желчегонный препарат, который нормализует выработку желчи и работоспособность желудочно-кишечного тракта. Существует лекарственное средство, содержащее экстракт содержимого поджелудочной железы – «Панкреатин».
Острого панкреатита
Тяжелой формой острого является панкреатит геморрагический – отмирание тканей железы. Главный признак его – сильный болевой синдром. Состояние больного стремительно ухудшается, понижается артериальное давление, появляется тахикардия, возможен летальный исход. При болезни поджелудочной железы характерна многократная рвота, что приводит к обезвоживанию организма, поэтому нужно часто пить воду небольшими порциями. В результате действия ферментов на коже живота могут выступать сине-фиолетовые пятна.
Симптоматика заболевания в стадии ремиссии отсутствует либо слабо выражена. Как правило, возникает ноющая, тупая боль после приема жирных тяжелых продуктов, возможна эпизодическая рвота. Хроническому панкреатиту часто сопутствует потеря веса у больного, это связано с дисфункцией поджелудочной железы, некачественным перевариванием пищи и плохим ее усвоением.
Симптомы воспаления поджелудочной железы | Симптомы панкреатита
Внимание! Информация, представленная в статье, носит ознакомительный характер. Материалы статьи не призывают к самостоятельному лечению. Только квалифицированный врач может поставить диагноз и дать рекомендации по лечению, исходя из индивидуальных особенностей конкретного пациента.
Более отчетливы признаки воспаления железы в острой форме. В хронической же форме болезни они незначительные, смазанные. Именно мужчины страдают в основном хронической формой заболевания в результате частого употребления алкоголя. У женщин в большинстве случаев выявляется острая форма недуга.
Повышенное газообразование при панкреатите
Возможно:
- повышение температуры до высоких показателей, часто лихорадочное состояние;
- повышение метеоризма;
- тошнота, рвота;
- высыпания на теле;
- головокружение, тремор;
- поносы или запоры;
- отсутствие аппетита, плохая усвояемость принимаемой пищи, в результате этого появляется снижение веса, слабость в организме;
- появление желтизны на коже.
Анализы при панкреатите
Конечно, признаки воспаления схожи с некоторыми иными заболеваниями и на их основании точный диагноз не поставишь. К тому же панкреатит может быть врожденным, а это нужно проводить, по крайней мере, семейный анамнез.
При обращении к врачу будет назначена сдача:
- общего анализа крови, также на биохимию;
- анализа мочи на установление уровня амилазы;
- прохождение эндоскопии желчного пузыря, протоков для оценки состояния внутренних органов;
- УЗИ брюшной полости для выявления камней в протоках, желчном пузыре;
- компьютерной томографии для определения степени поражения поджелудочной железы, наличие камней в протоках;
- холангиопанкреатографию для получения снимков поджелудочной в разрезе.
Поджелудочная железа: симптомы заболевания воспалительной этиологии
Неинфекционные воспалительные процессы в тканях поджелудочной железы являются наиболее распространенной причиной возникновения дисфункций и патологий этого органа. Большинство процессов воспалительного характера выражаются клинической картиной панкреатита, сопровождающегося отеком, распадом и отмиранием тканей железы.
Длительные воспалительные процессы приводят к замещению железистой ткани соединительной, нарушениям анатомической структуры и функций поджелудочной железы.Первичный воспалительный процесс неинфекционного характера может осложняться наслоением бактериальных инфекций, образованием кист, воспалением области брюшины, внутренними кровотечениями и иными осложнениями заболевания. В зависимости от симптоматики и клинической картины выделяют острый и хронический виды панкреатита.
Острый панкреатит
Наиболее частая причина развития острого панкреатита – осложнение желчекаменной болезни при нарушении диеты, избытке жирной пищи, алкоголя. Средний возраст возникновения первого эпизода острого панкреатита – 40-50 лет.
Среди разновидностей заболевания выделяют:
- острую интерсцитиальную (отечную) форму панкреатита;
- острую геморрагическую форму;
- острую гнойную форму панкреатита;
- острый панкреонекроз с тотальным или частичным отмиранием тканей.
При проявлении симптоматики панкреатита на фоне холецистита диагностируют холецистопанкреатит. Острый панкреатит может проявляться разнообразно и не иметь выраженной, однородной клинической картины, что затрудняет постановку диагноза.
Заболевания и дисфункции, поражающие поджелудочную железу, не ограничиваются воспалительными процессами. Хотя для большинства патологий характерны болевые ощущения, диспепсические явления и особенности формулы крови, симптоматика различается в зависимости от вида болезни, ее формы, этапа и обширности патологии.
Лабораторные исследования мало информативны. УЗИ, биопсияПревышение референтных норм глюкозы и гликированного гемоглобина в крови
| Заболевание/симптом | Панкреатит в хронической форме | Рак | Кистозные изменения железистой ткани | Сахарный диабет I типа |
| Болевые ощущения | В периоды обострений | В зависимости от локализации и объема новообразования | В зависимости от размера и локализации, могут отсутствовать | Отсутствуют |
| Диспепсия | В периоды обострений и при нарушении диеты: запор, понос, тошнота, рвота | Неустойчивый жирный стул, тошнота, на поздней стадии – профузный понос, рвота | В зависимости от локализации кисты: учащенный стул, вздутие (киста на головке железы), запор, тошнота, обесцвеченный кал (тело, хвост железы) | Ощущение тошноты, рвота при кетоацидозе. Обостренный голод при гипогликемии |
| Особенности клинической картины | Обострения при нарушении правил рациона питания | Желтушность, бледность кожных покровов, потеря веса до истощения | Выражены на поздних стадиях и бактериальном нагноении болью и возможностью пальпации кист | Повышенная жажда, учащенное мочеиспускание, кожный зуд, сухость слизистых. Кетоацидоз, гипогликемия |
| Лабораторные показатели и методы диагностики | При обострениях аналогичны острому панкреатиту | В картине крови – анемия, лейкоцитоз, повышенное СОЭ. Ультразвук, биопсия |
Язвенные изменения железистой ткани данного органа классифицируются в зависимости от стадии: эрозивной, обострения и хронической с возможным осложнением при пенетрации в ткани и органы брюшины. Симптомы язвы схожи с клинической картиной панкреатита с дополнениями в виде изжоги и саливации.
Терапия проводится под строгим контролем специалистов. При лечении необходимо помнить, что без соблюдения диеты, ограничения жирных, жареных, копченых блюд, некоторых видов продуктов (грибов, томатов, меда) и алкогольных напитков болезни будут обостряться и прогрессировать.
Поджелудочная железа у человека, представляет собой крупнейший внешнесекреторный и внутрисекреторный орган пищеварения. Внутрисекреторная функция органа заключается в реализации пищеварительных ферментов – панкреатического сока.
Производя биологически активные органические соединения, поджелудочная железа обеспечивает организму регулировку жирового, белкового и углеводного обмена веществ. Ещё одним важнейшим функциональным предназначением этого органа является активная выработка инсулина, помогающего снижать уровень концентрации глюкозы в крови.
Гормональный сбой при воспалении поджелудочной железы может привести к нарушению секреции инсулина, что повлечет за собой развитие сахарного диабета.
Строение поджелудочной железы
Анатомическое строение представляет собой удлиненное дольчатое образование серовато-розоватого цвета, расположенного в брюшной полости верхнего отдела на задней стенке живота позади желудка с тесным примыканием органа к двенадцатиперстной кишке.
У взрослого человека длина поджелудочной железы достигает 14-25 см, с массой – около 70-80 г.Макроскопическое строение – это голова, тело и хвост. Голова поджелудочной железы примыкает к двенадцатиперстной кишке через малый дуоденальный сосочек.
Именно через голову системного органа пищеварения проходит воротная вена, собирающая кровь в печень из всех непарных органов брюшной полости – желудка, селезенки и кишечника.
Тело поджелудочной железы имеет трёхгранную конфигурацию – переднюю, заднюю и нижнюю. Хвост поджелудочной конусовидной или грушевидной формы простирается до селезенки. Кровоснабжение железы осуществляется через панкреатодуоденальные артерии, ответвляющиеся от верхней брыжеечной и печеночной артерии.
Характерно, что у новорожденных поджелудочная железа имеет размеры длины от 3 до 5 см, с массой органа – 2,5-3 г. Формирование железы характерной для взрослых, происходит к возрасту ребенка 5-7 лет.
Воспаление паренхимы поджелудочной железы, возможно, по нескольким причинам. Среди наиболее вероятных считается алкоголизм – это 70% случаев острого и хронического панкреатита и желчнокаменная болезнь, составляющая 20% вследствие закупорки желчных протоков конкрементами. Оставшиеся 10% случаев воспаления припадают на развитие так называемых пусковых причинно-следственных факторов:
- бактериального или вирусного поражения;
- результата пищевого отравления;
- травмы, задевающей поджелудочную железу;
- сбой в работе панкреатодуоденальной артерии;
- грибковое поражение.
Кроме того, нередки случаи воспаления поджелудочной железы после прямого неудачного оперативного вмешательства в брюшную полость или при помощи эндоскопической манипуляции.
Также воспалительная реакция может возникнуть в результате гормонального сбоя, приводящего к нарушению выработки инсулина.
Воспаление поджелудочной железы также может быть связано с клинической патологией острого или хронического течения.
Обострение хронического панкреатита
Панкреатит
Наиболее распространённым видом заболевания органа пищеварительной системы является острый и хронический панкреатит. Болезнь характеризуется ферментной недостаточностью выработки панкреатического сока в двенадцатиперстную кишку.
Ферменты активируются в самом теле железы и начинают её разрушать, то есть происходит самопереваривание питательных элементов. Выделяемые при этом токсины сбрасываются в кровоток, что может повлечь за собой повреждение прочих жизненно важных анатомических органов – почек, печени, сердца, легких и головного мозга.
Замедлить воспалительные симптомы при остром панкреатите можно при помощи холода приложенного на болевую область. Однако лечение воспаления поджелудочной железы при остром панкреатите требует стационара. Хронический панкреатит является запущенным состоянием перенесенной острой формы.
Градация между рецидивирующей острой формой и хроническим панкреатитом весьма условна.
Диагностика и лечение при воспалении поджелудочной железы
Воспалительные болевые симптомы могут вызывать камни в поджелудочной железе, которые образуются при хроническом панкреатите. Скопление ферментов и токсинов образует некий фосфорно-кальциевый осадок, который при сгущении кальцинируется и обеспечивает отложение конкрементов. Панкреатические камни можно выявить лишь при помощи инструментальной диагностики:
- компьютерной и/или магнитно-резонансной томографии;
- панкреатохолангиографии;
- эндоскопического и ультразвукового обследования.
На сегодняшний день не существует действенного терапевтического и/или медикаментозного выведения камней из поджелудочной железы. Лишь оперативное вмешательство в специализированных клиниках способно избавить человека от этой проблемы.
Резекция поджелудочной железы
Хроническое нарушение железистого эпителия и поджелудочных протоков, способствует образованию различных опухолей, в том числе и, злокачественного характера. Опухоль в 50% случаев затрагивает головку железы, на развитие рака поджелудочной железы в теле и хвосте приходится 10% и 5%, соответственно. Метастазирование рака поджелудочной железы имеет четыре степени:
- Поражение панкреатодуоденальных лимфатических узлов железы.
- Вовлечение в раковый процесс ретропилорических и гепатодуоденальных узлов.
- Распространение раковой опухоли на верхнебрыжеечную и чревную зону.
- Поражение забрюшинных лимфатических узлов.
Метастазирование затрагивает отдаленные анатомические органы жизнедеятельности – это почки, лёгкие, печень, кости и суставы скелетного каркаса. Лишь лучевая и хирургическая диагностика рака поджелудочной железы с достоверностью определит тягостное проявление онкологического заболевания.
https://www.youtube.com/watch?v=YFJhfBMOIjc
Воспаление поджелудочной железы не возможно не заметить. Как правило, симптомы обострения имеют ярко выраженный комплекс клинических проявлений:
- Опоясывающая боль в верхних участках брюшной полости иррадиирующая в лопатку.
- Тошнота и рвотный рефлекс – это ещё один явный признак воспаления поджелудочной железы.
- Нарушение сердечных ритмов, перерастающих в тахикардию.
- Повышенная потливость, лихорадка и повышение температуры тела до субфебрильных пределов также является признаком воспалительной реакции.
Опоясывающая боль в поджелудочной железе - Глазные белки человека и кожный покров приобретают желтоватый оттенок, развивается так называемая механическая желтуха.
- Прочие диспепсические и абдоминальные расстройства.
Также пациенты жалуются на головокружение и общую слабость организма, отсутствие аппетита, потерю веса, скачки артериального давления.
Выраженность болевого синдрома можно регулировать определенным положением организма. Лёжа на боку с согнутыми ногами симптомы воспаления поджелудочной железы резко затихают, и человек чувствует некоторое облегчение.
Причины болезни поджелудочной железы
Наиболее частой причиной панкреатита у мужчин является регулярный прием большого количества алкоголя. Кроме этого, причинами панкреатита могут быть:
- нарушения оттока желчи при воспалительных заболеваниях желчных путей и желчнокаменной болезни;
- преобладание жирной пищи в рационе питания, а также ее сочетание с алкоголем;
- углубление язвы двенадцатиперстной кишки и распространение ее на рядом расположенную поджелудочную железу;
- гастрит и язвенная болезнь двенадцатиперстной кишки с высокой кислотностью;
- заболевания желудочно-кишечного тракта — нарушения тонуса сфинктеров, аномалии развития, гастриты, дуодениты, дивертикулы;
- вирусные гепатиты, особенно В, «свинка», инфекционный мононуклеоз, вирусы Коксаки и ЕСНО, паразиты;
- нарушения в эндокринной сфере — гиперпродукция гормонов паращитовидными железами, которая приводит к отложению кальция в тканях поджелудочной;
- большие дозы гормональных препаратов, химиотерапия при лечении онкологии, передозировка мочегонными и другими лекарствами — тетрациклином, сульфаниламидами;
- отравление метиловым спиртом;
- закрытые и проникающие травмы живота;
- заболевания сосудов.
Если попавшая в протоки поджелудочной железы желчь инфицирована бактериями, ситуация резко усугубляется. Компоненты желчи вызывают некроз ткани поджелудочной, активируют ее собственные ферментные системы. В результате начинается процесс самопереваривания.
Рис. 3 — Возможные причины развития панкреатита.
Наследственные (семейные) формы панкреатита связаны с генетическими нарушениями обмена определенных аминокислот и накопления их в ткани поджелудочной (аминоацидурия).
Развитию панкреатита у мужчин способствует курение, вызывающее длительный спазм сосудов поджелудочной железы. Это приводит к ухудшению обмена веществ в органе и способствует хронизации заболевания.
Острый панкреатит может появиться в результате ряда диагностических и лечебных манипуляций:
- после эндоскопической ретроградной панкреатохолангиографии (ЭРПХГ) для диагностики препятствий желчеооттока (камни, опухоли, сращения), при которой возможно попадание контраста в проток поджелудочной;
- после операций на желудке и желчных путях и затекании желчи;
- после пересадки почки на фоне лечения азатиоприном, кортикостероидами.
Поэтому очень важно выявить факторы, в результате которых развилось заболевание. Только в этом случае можно предупредить прогрессирование и рецидивы болезни.
Развитие патологических процессов в поджелудочной железе может оставаться незамеченным в течение нескольких месяцев и даже лет. Так как орган постепенно теряет свои функции, болезнь непременно даст о себе знать. Спровоцировать воспаление и вызвать приступ способны некоторые факторы:
- употребление алкоголя;
- желчнокаменная болезнь;
- избыточный вес;
- вирусные гепатиты;
- отравления;
- наследственность.
Узнайте, какие симптомы панкреатита у женщин.
Причиной сбоя в работе поджелудочной бывает инкреторная и экскреторная недостаточность.
Факторами, приводящими к формированию патологии, могут быть:
- хирургическое вмешательство на органы ЖКТ;
- генетическая предрасположенность;
- заболевания билиарной системы;
- гормональный дисбаланс;
- патологии ДПК;
- травмы живота;
- бесконтрольный прием отдельных лекарственных препаратов;
- патологии сосудов.
Болезнь может возникнуть вследствие влияния нескольких факторов.
Воспалительные процессы также могут развиться под влиянием внешних и внутренних (экзогенных и эндогенных) факторов.
Внешние причины
К внешним причинам возникновения панкреатита относят:
- присутствие в меню большого количества жирной, острой, соленой пищи, кроме этого, излишне горячие или холодные блюда;
- злоупотребление алкоголем. Присутствие хронического панкреатита наблюдается почти у всех мужчин с диагнозом алкоголизм;
- курение. Опасность этой пагубной привычки кроется в ухудшении кровообращения в тканях поджелудочной, а также в увеличении секреции панкреатического сока, что вызывает разрушение железы.
- частые стрессы;
- продолжительное лечение некоторыми видами лекарственных препаратов (мочегонных, гормональных, отдельных видов антибиотиков);
- травмы поджелудочной, самочувствие после хирургического вмешательства.
Внутренние причины
К внутренним причинам возникновения патологии можно отнести:
- патологии ЖКТ. К ним можно отнести желчнокаменную болезнь, при которой из-за закупорки панкреатических протоков нарушается транспортировка панкреатического сока в ДПК, и формируются застойные явления. Факторами риска выступают такие заболевания, как: холецистит, гастрит, гепатит, дуоденит;
- ожирение;
- патологии щитовидной железы или прочих органов эндокринной системы;
- инфекции ЖКТ (грибковые, гельминтные, вирусные, бактериальные инвазии);
- наследственная предрасположенность, врожденные патологии строения ПЖ и прочих органов пищеварения;
- аллергические реакции (воспаление поджелудочной железы).
Где у человека находится поджелудочная железа
Наиболее значимым органом человека является поджелудочная железа. Она выполняет две важные функции – экзокринную и эндокринную.
Первая функция считается внешней, она ответственна за секрецию панкреатического сока, вторая – внутренняя: вырабатывает гормоны, регулирует обменные процессы.
Чтоб понять, как болит железа, рекомендуется узнать, где она находится, и какие функции еще выполняет:
- Расположение. Железа находится в брюшной полости, поэтому ее можно самостоятельно определить. Она расположена с задней части желудка, прислонена к нему и двенадцатиперстной кишке. Ее уровень граничит с расположением верхних поясничных позвонков – первого и второго. Если смотреть в проекции – она расположена на 5-10 сантиметров выше пупка.
- Строение. Железа обладает 3 составляющими – головкой, телом, хвостом. Головка находится в углублении двенадцатиперстной кишки, которая огибает ее. Тело железы верхней частью прислонено к задней стенке желудка. Хвост органа достает до селезенки и обладает формой конуса.
- Размеры. Многие люди удивляются вопросом, почему болит поджелудочная железа, если она увеличена. В нормальном состоянии орган имеет размеры: ширина головки до 5 сантиметров, ее толщина от 1,5 до 3 сантиметров. Ширина тела железы составляет у взрослого человека от 1,75 до 2,5 сантиметров. Длина хвостовой части составляет 3,5 сантиметра.
Если на УЗИ заметно, что железа увеличена – это связывают с различными патологиями ЖКТ.
Какие признаки панкреатита у мужчин
Поражение железы приводит к тошноте, рвоте, поносу и это – главные симптомы кроме болей при панкреатите. Но, утверждать диагноз этой болезни рано, поставить точный может только врач на основании ряда анализов, которые должен пройти больной. Часто кроме рвоты при недуге повышается температура, воспаление прогрессирует.
Тошнота и рвота
Распознать заболевание можно по рвоте, она имеет ряд особенностей:
- мучительная, неукротимая, повторяется постоянно, не приносит облегчения;
- в массах могут содержаться остатки не переваренной пищи, далее отходит желчь;
- отхождение примесей крови при тяжелом поражении поджелудочной железы.
На острой, ранней стадии заболевания появляются запоры и поносы, чередуясь между собой. Кал по окрасу светло-серый, неприятного запаха с содержанием частичек не переваренной пищи. Развитие метеоризма неизбежно.
Опасность заболевания для мужчин, приводит к осложнениям, плачевным последствиям, лечить его нужно обязательно.
Шелушение кожи
Панкреатит отражается на общем самочувствии больного, видоизменяет кожные покровы, их цвет:
- появляется гиповитаминоз;
- кожа высыхает и шелушиться, становится менее упругой, бледнеет, появляются признаки цианоза;
- волосы становятся ломкими и тонкими;
- уголки губ поражают заеды;
- по оттенку кожа у больных панкреатитом становится землисто-серой.
При прогрессировании заболевания сохнет постоянно во рту, воспален язык, небо, постоянна отрыжка с запахом гнилостным, икота. Резко снижается вес, вздувается живот, на пупке, пояснице врач при осмотре обнаружит синюшные пятна с мраморным оттенком.
Среди взрослого населения проблемы с поджелудочной железой нередко возникают из-за систематического употребления алкоголя, но симптомы острого панкреатита у мужчин и женщин одинаковы. В детском возрасте нарушения функционирования органа встречаются реже. При легкой степени заболевания признаки слабо выражены, а острая форма протекает болезненно, тяжело. Высока вероятность осложнений, таких как геморрагический панкреатит или панкреатоз (тотальное поражение поджелудочной железы вследствие саморазрушения).
Главным клиническим признаком начинающейся болезни является сильная боль в животе. Нужно иметь в виду, что боль может иррадиировать к области сердца, что напоминает инфаркт миокарда. У заболевшего:
- возникает непрекращающаяся рвота;
- артериальное давление падает;
- появляется общая слабость;
- бледнеют кожные покровы.
Общие симптомы болезни поджелудочной железы схожи с другими заболеваниями брюшной полости:
- воспалением желчного пузыря;
- печеночной коликой;
- острой непроходимостью кишечника;
- пищевым отравлением.
Различные формы панкреатита могут иметь схожую клиническую картину. Симптомы могут различаться степенью выраженности, продолжительностью. Среди симптомов всех разновидностей заболевания обязательны такие:
- болевой синдром;
- изменение окраса кожи, возникновение сыпи;
- симптомы диспепсии;
- интоксикация.
У мужчин острый панкреатит диагностируется чаще, чем у женщин. Самым частым симптомом приступа панкреатита выступают болевые ощущения, носящие опоясывающий характер, и локализующиеся в подложечной области и отдающие в спину.
Некоторое облегчение наступает, когда пациент принимает определенную позу: наклонившись вниз вперед.
Еще одним признаком панкреатита является понос, который сможет содержать остатки непереваренной пищи. Процесс дефекации может сопровождаться вздутием живота, отрыжкой, рвотой, потерей аппетита (это приводит к потере веса). Нарушается процесс усвояемости полезных веществ.
Процесс потери веса можно объяснить наличием сильной боли, которая может сопровождать прием пищи, что впоследствии приводит к страху перед едой. Это способствует потере аппетита и сильному истощению (кахексии).
При остром панкреатите больные ощущают приступы боли такой интенсивности, что их устранение обычными спазмолитиками и легкими обезболивающими препаратами невозможно.
Кроме этого, признаками острой формы являются:
- сильная слабость;
- головокружение.
Диагностика возможна и по типу рвоты:
- она неукротимая, изнурительная, регулярно повторяется, не приносит облегчения;
- в рвотных массах есть непереваренные остатки пищи;
- присутствует примесь крови в рвотных массах при тяжелой форме патологии.
Болезнь способствует ухудшению общего самочувствия пациента, плохо сказывается на цвете кожи и ее состоянии, волосы становятся ломкими, может возникнуть гиповитаминоз, в углах губ появляются заеды.
При тяжелой форме патологии может наблюдаться сухость во рту, икота, гнилостная отрыжка, воспаление языка и неба. Пациент резко теряет вес, возникают вздутие живота, цианотичные пятна на животе и пояснице.
Фаза обострения протекает как острый панкреатит, но симптомы чаще не так выражены. Этап ремиссии может иметь бессимптомное течение.
Симптомы, по которым можно предположить панкреатит:
- абдоминальные боли. Локализация зависит от места поражения железы: боль в правом подреберье — страдают ткани головки ПЖ, при патологии хвоста железы – в левом подреберье, при воспалении тела боль появляется в области эпигастрия. Болевые ощущения носят опоясывающий характер, иррадиируя в поясницу, боль может ощущаться и внутри груди или внизу живота.
- нарушение стула. Часто появляется диарея или кашицеобразный, липкий блестящий стул.
- тошнота, рвотные позывы после еды.
- повышение температуры, общеинтоксикационные симптомы при остром панкреатите средней и тяжелой степени тяжести патологии.
Сахарный диабет – как признак патологий поджелудочной железы
Это заболевание, которое не поддается полному излечению. При этом поражается эндокринная система.
Так как, именно, поджелудочная железа отвечает за выработку инсулина, то любые изменения и сбои в работе, способны вызвать появление сахарного диабета, а значит симптомы заболевания поджелудочной железы у мужчин будут расширены.
Когда уровень глюкозы высокий, начинается разрушение всех систем организма. Также это сказывается и на обмене веществ. На появление сахарного диабета очень часто влияет развитие панкреатита.
Симптомы сахарного диабета первого типа у мужчин и женщин:
- Резкое падение зрения.
- Частые позывы к мочеиспусканию.
- Головная боль.
- Похудение.
- Сухость во рту и постоянная жажда.
- Вялость, недомогание, слабость, снижение работоспособности.
- Постоянное ощущение голода.
- Нарушение сна.
- Болевые ощущения в груди и нижних конечностях.
Методы диагностики недуга
Диагностику панкреатита осуществляет терапевт или гастроэнтеролог. Для подтверждения диагноза проводят ряд лабораторных и инструментальных обследований:
- общий и биохимический анализ крови. Он позволяет выявить воспалительные изменения, повышение активности ферментов и уровень глюкозы, которые указывают на разрушение ткани железы;
- анализ мочи на диастазу;
- ультразвуковое исследование, компьютерная томография, магнитно-резонансная, а также эндоскопическая ретроградная панкреатохолангиография.
Инструментальные исследования позволяют выявить структурные изменения: увеличение органа, образование свищей, кист, кальцинатов, вовлечение в процесс брюшины.
Для подтверждения хронического панкреатита необходимо исследовать функциональные изменения ферментативной активности поджелудочной. Наиболее современными являются дыхательный тест диагностики активности Липазы, а также определение активности панкреатической Эластазы 1 в кале. Также исследование кала (копрограмма) позволяет выявить количество непереваренной пищи, жира, количество клетчатки, что определяет степень тяжести хронического панкреатита.
При подозрении на специфический инфекционный или другой процесс, приведший к развитию панкреатита, проводят дополнительные профильные исследования: выявляют инфекции, диагностируют заболевания органов пищеварения, исключают онкологические процессы.
Как распознать недуг, симптомы?
При подозрении на острый панкреатит и сильных болях важно не злоупотреблять анальгетиками: подобная картина порой наблюдается при других заболеваниях органов брюшной полости, и обезболивающие могут исказить важные в диагностике симптомы.
Несмотря на то, что характерные для воспаления поджелудочной железы признаки достаточно специфичны, установить характер и тяжесть болезни только по ним невозможно.
Больному в первую очередь потребуются холангиопанкреатография и УЗИ поджелудочной железы, позволяющие определить степень ее поражения, наличие и размеры некротических очагов и кистозных полостей, а также эндоскопическое УЗИ печени и желчных протоков.
Общий и биохимический анализ крови, анализ на содержание амилазы в моче, копрограмма необходимы для того, чтобы составить представление о тяжести состояния организма в целом.
После того, как диагноз подтвержден, медики могут приступать к лечению.
При панкреатите любой формы нельзя заниматься самолечением, принимая обезболивающие препараты. Они избавляют от боли, но не устраняют его причины. Даже специалисты в некоторых случаях не всегда могут поставить верный диагноз. Даже имея компьютерный томограф и результаты всех ультразвуковых и лабораторных исследований, этого можно не достичь.
Прежде всего, врач, занимающийся лечением такого заболевания, как панкреатит, выпишет направление на биохимические анализы крови и мочи, которые выявляют повышение уровня глюкозы, амилазы и трипсина.
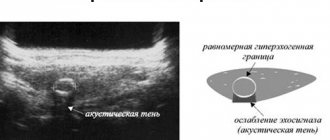
Чтобы поставить правильный диагноз необходимо провести основные исследования. Это – компьютерная томография и УЗИ. При ультразвуковом исследовании поджелудочной железы врач-диагност в первую очередь обращает внимание на ее размеры. Если поджелудочная железа увеличена, имеет неоднородную структуру за счет множественных включений – кальцинатов, то можно говорить о наличии у пациента хронического панкреатита.
Проводится рентгенография органов поджелудочной железы, которая может выявить панкреатит.
Диагностированию панкреатита может помочь гастроскопия на проверку увеличения желудка и двенадцатиперстной кишки.
Кроме того различные тесты и исследования каловых масс могут выявить наличие панкреатита у мужчин.
Лечение панкреатита
При тяжелой форме патологии требуется госпитализация в отделение интенсивной терапии.
Острую форму патологии лечат хирургическим путем. Операция необходима при запущенной или тяжелой форме болезни, применяется лапароскопический метод, при котором можно установить дренаж.
Во время реабилитационного периода принимают противовоспалительные и антибактериальные препараты, для устранения патологических процессов в организме. При необходимости пациенту назначают внутривенную дегидратацию.
Успешность лечения острого панкреатита у мужчин связана с длительностью приема ферментных препаратов. Кроме этого, врач может назначить такие средства:
- гормональные;
- седативные;
- обволакивающие;
- препараты кальция.
Для хронического панкреатита характерны фазы ремиссии и обострений. Чтобы продлить период ремиссии, надо соблюдать диету и режим питания, избегать вредных привычек.
Для поддержания иммунитета и ускорения выздоровления терапия должна включать микроэлементы, витамины и следующие желчегонные и ферментные средства:
- «Дигестал»;
- «Креон»;
- «Панцитрат»;
- «Фестал».
Для улучшения функциональности кишечника назначаются прокинетики («Метоклопрамид», «Цизаприд», «Домперидон»).
Лечение панкреатита зависит от формы и степени тяжести заболевания. При хроническом панкреатите большое внимание уделяется диете пациента, но не исключаются и медикаменты. Острый панкреатит лечат обязательно в стационаре и применяют и медикаментозное, и хирургическое лечение, и диету.
Начинать лечение острого панкреатита необходимо с исключения приема какой-либо пищи (полный голод) на период до 3 дней.
Медикаментозное лечение назначается:
- для уменьшения боли — препараты спазмолитического и обезболивающего действия (Но-шпа, Папаверин, Анальгин);
- для снижения активности ферментов и пищеварения в целом — антисекретанты (Сандостатин, Омепразол, Фамотидин);
- для поддержания обмена веществ — внутривенные вливания солевых и белковых растворов;
- для предупреждения развития инфекционных осложнений — антибиотики широкого спектра действия (цефалоспорины, пенициллины);
- чтобы уменьшить вздутие живота рекомендуют курсы сорбентов и пеногасителей: уголь активированный, Атоксил, Эспумизан;
При хроническом панкреатите при болях назначают спазмолитики Дюспаталин, Метеоспазмил. Обязательны ферментные препараты, содержащие панкреатин, липазу, амилазу, для замещения нарушенной функции поджелудочной железы. Вне обострения позитивным эффектом обладают щелочные минеральные, или слабой минерализации воды типа Боржоми, Ессентуки.
Хирургическое вмешательство необходимо при развитии острых осложнений:
- абсцессов;
- больших областей некроза;
- значительных кист;
- при наличии камней в желчных или протоке поджелудочной железы;
- при большом количестве воспалительной жидкости в самом органе и окружающих тканях.
Лечение хронического панкреатита направлено не только на ослабление болей и предотвращение осложнений, а также на то, чтобы предупредить уменьшение уровня ферментов и гормонов в поджелудочной железе.
Без строгого соблюдения диеты лечение хронического панкреатита неэффективно. Основные принципы диетического питания:
- частые приемы небольшими порциями (не больше 300 г);
- небольшое количество жира, лучше растительного;
- воздержание от сладкого, если нарушен углеводный обмен.
Полностью исключаются:
- жирные мясные и рыбные бульоны;
- газированные напитки;
- алкоголь;
- ржаной хлеб;
- кофе и крепкий чай (см. «Личный опыт отказа от кофе и чая»);
- твердые сыры;
- кислые соки (виноградный, яблочный, грейпфрутовый);
- специи (перец, горчица);
- какао;
- шоколад.
Основу питания должны составлять молочные продукты, яйца, нежирное мясо и рыба, овощи и фрукты в вареном или тушеном виде.
Обязательным является наблюдение лечащего врача, который определяет дозировку и время приема препаратов.
Лечение в домашних условиях и какие лекарства можно выпить
Перед тем, как начать лечение в домашних условиях, важно наверняка определить – болит ли железа или же боль отдает из другого органа.
Перечисленные выше симптомы помогут сделать выводы. Кроме того, в период лечения необходимо соблюдать диету и знать, что можно кушать при обострении.
Несколько народных рецептов, а также таблетки, которые нужно принимать, помогут справиться с ситуацией:
- Голодная диета. Во время приступа боли рекомендуется полностью отказаться от пищи. Разрешается пить чистую негазированную питьевую воду. Начинать есть можно через 2-е суток после приступа: допускается питаться протертыми супами и слизистыми кашами.
- Снятие боли. Чтобы снять боль в момент приступа, врачи рекомендуют выпить обезболивающие препараты – Ибупрофен, Анальгин. При отсутствии изменений назначают анальгетик наркотического типа Трамадол.
- Нетрадиционная медицина. Картофельный сок – это то, чем лечить боль разрешается в любом случае. Сырую картофелину моют и натирают на терке, выжимают сок и употребляют немедленно.
При беременности многих женщин интересует вопрос, что делать при приступах боли? В данной ситуации разрешено принимать средства на основе ферментов, а также использовать щадящее питание.
Полезное видео
Поделитесь записью
- Похожие записи
- Как определить воспаление яичников у женщин и как лечить в домашних условиях
- Как увеличить тестостерон в организме мужчины естественными и народными средствами
- Чем полезен цикорий растворимый для здоровья
- Как лечить фиброаденому молочных желез, причины возникновения и симптомы, операция по удалению
- Как применять маточное молочко внутрь и в косметологии, каковы его полезные свойства и противопоказания
- Какое нормальное давление человека по годам, и каковы причины отклонений
К каким осложнениям может привести панкреатит?
Осложнения панкреатита опасны и могут привести к смерти. Ранние осложнения острого и рецидива хронического панкреатита:
- шок — у больного резко падает артериальное давление, и отказывают жизненно важные органы;
- острая почечная и печеночная недостаточность (прекращение работы печени, а также фильтрации мочи, что приводит к отравлению организма токсическими продуктами обмена);
- изъязвления слизистой пищеварительного тракта, желудочно-кишечные кровотечения из-за интоксикации;
- тромбоз сосудов внутренних органов, который приводит к омертвлению их участков;
- психоз вследствие интоксикации. У пациентов, употреблявших алкоголь, наблюдаются галлюцинации и двигательное возбуждение.
Поздние осложнения, как правило, связаны с присоединением инфекции и развиваются не ранее 2 недели заболевания. Наиболее часты:
- гнойные процессы — абсцессы, флегмоны, расплавление жировой клетчатки, окружающей поджелудочную железу, перитонит;
- сепсис;
- кисты;
- свищи;
- поражение легких и окружающих плевральных листков.
При увеличении в размерах головки поджелудочной возникает механическая желтуха.
Осложнения при болезни могут быть весьма опасными, усилятся признаки. Если поджелудочная поражена токсинами после выпитого алкоголя, то на поверхности железы начинают появляться гнойные образования, возможно внутреннее кровотечение.
Хронический панкреатит — причина развития сердечной недостаточности, образования кисты, начинает страдать печень, кожные покровы становятся желтушными, развивается сахарный диабет, непроходимость 12-перстной кишки.
Внутренние причины
Общая характеристика панкреатита
Если возникло воспаление поджелудочной железы, то скорее всего, после диагностических мероприятий, будет поставлен диагноз – панкреатит. Выделяют всего 2 формы заболевания. Это острая и хроническая.
Изначально человек может столкнуться именно с первой формой патологии. И только, если лечение не было проведено должным образом, патология перерастает во вторую.
При остром панкреатите наблюдается сильное воспаление органа, его увеличение, отек. Постепенно при панкреатите отмечается замещение соединительной тканью. Таким образом, возникает распад и некроз клеток.
Это хорошая среда для попадания и размножения патогенных бактерий, которые вызывают инфекционные патологии.
При таком течение, резко снижается работоспособность поджелудочной железы. Орган перестает вырабатывать и ферменты для пищеварения, и инсулин. В последствии развивается сахарный диабет.
Осложнения – образования язв, эрозий и кровотечения в брюшной полости.
Классификация острого панкреатита:
- Геморрагический.
- Отечный.
- Гнойный.
- Холецистопанкретит.
- Панкреонекроз.
Очень часто панкреатит приобретает другую форму – хроническую. При этом пациент сталкивается с периодом обострения и наступлением ремиссии.
Воспалительный процесс при хроническом панкреатите вызывает нарушение эндокринной и экзокринной функции.
Патологические изменения влияют на клетки поджелудочной железы. В них нарушается кровоснабжение и обменные процессы.
Специалисты при обследовании отмечают, что происходит замещение соединительной тканью.
Это полностью перестраивает орган. В итоге поджелудочная железа не способна в прежнем темпе работать.
Подробнее о панкреатите у мужчин
У мужчин причины формирования воспаления поджелудочной довольно разнообразны. Они бывают связаны с камнями в желчном пузыре, аномалиями в строении органа, опухолями. Симптомы панкреатита встречаются у мужчин чаще, чем у женщин. Также есть предрасположенность к появлению панкреатита у пожилых и тучных людей. Симптоматика возникшего панкреатита зависит от причины возникновения болезни, стадии процесса, степени повреждения органа.
Кроме приверженности мужчин к неправильному образу жизни (питание, курение, употребление алкоголя), имеет значение присутствие в жизни мужчин большей физической нагрузки, – что негативно отражается на состоянии поджелудочной.
Мужчины ошибочно считают признаки острого панкреатита пищевым отравлением или хронической усталостью.
Хотя по статистике у мужского населения эта патология встречается чаще, пол не имеет какого-либо значения для появления и развития панкреатита.
Хорошим маркером для постановки диагноза является амилаза панкреатическая, которая служит пищеварительным ферментом и помогает усваивать углеводы и переваривать пищу.
Для выявления количества амилазы проводят анализ крови, для которого надо подготовиться: за сутки до сдачи крови надо отказаться от приема жирной, жареной пищи и алкоголя. Анализ сдается на голодный желудок, прием пищи должен быть за 6-8 часов до этого, также запрещается курить.
Норма амилазы в крови у мужчин — 0 — 53 ед./л. У взрослых (мужчин и женщин) старше 18 лет эта норма — одинаковая, для детей и подростков — другие значения.
Также могут помочь в постановке диагноза УЗИ органа, рентген, общий анализ крови и мочи.
Поджелудочной наносят вред алкоголь, жирная, жареная, острая пища. В первую очередь нужна диета, употребление курятины, телятины нежирных сортов, рыбы. Усвояемость свежего молока плохая, поскольку вместе с поджелудочной, как правило, страдает и желудок. Лучше принимать нежирные кисломолочные продукты. Можно кушать овощи, фрукты, не кислые яблоки. Лучше их запекать, использовать сладкие сорта.
Лечение панкреатита у мужчин
Нельзя употреблять сырые яичные желтки. Главное, отказаться при болезни от вредных привычек: курения, алкоголя, приема кофе. Если отказаться от вредных продуктов, соблюдать диету, правильно питаться, то неприятные ощущения и симптомы болезни поджелудочной железы станет гораздо меньше.
Полезны сложные углеводы. Введение в рацион риса, гречки, пшенки, макарон, ржаного хлеба обязательно. Важно минимизировать нагрузку на поджелудочную, защитить ее от раздражающего воздействия вредных продуктов. Пищу лучше принимать измельченную и вареную. От жареных, острых, газированных блюд стоит отказаться навсегда.
Для очищения печени и поджелудочной железы от токсинов поможет расторопша. Урегулирует уровень сахара в крови соя. Снимет воспаление, симптомы, боль и тошноту прием куркумы. Ее можно добавлять, как приправу к блюдам. Не допустит гниения и омертвления участков в поджелудочной, снимет неприятные симптомы данного заболевания постоянный прием отвара корня горечавки.
Почему нельзя затягивать с лечением?
В условиях стационара, особенно при острой форме болезни, необходимые лекарства и питательные вещества вводятся пациенту внутривенно. Одновременно врач прописывает строгую диету. В стационаре это несложно – дают именно те блюда, которые можно по диете.
В тяжелых случаях, когда консервативное лечение не дает результатов, прибегают к хирургическому вмешательству, проводят операцию по удалению органа, воспаленного до такой степени, что регенерации его ткани уже не поддаются.
Лечение медикаментами:
- Спазмы и сильные боли снимают инъекциями Папаверина, Но-шпы, Спазмола.
- Уменьшают секрецию желудочного сока Гастрозолом, Дуораном, Ранитидином, Альтраметом, Квамателом.
- Восстанавливают пищеварение приемом Аллохола, Холонертона, Креона, Мезима, Энзистала.
- Снимают вздутие, выводят токсины приемом сорбентов и пеногасителей.
У взрослых мужчин лечение панкреатита по симптомам дополняют народными средствами. Сложность лечения мужчин заключается в том, что они менее ответственно подходят к выполнению назначений врачей, и как только их отпускают сильные боли, они могут бросить прием лекарств, а уж о приеме народных средств дома и говорить не приходится.
Лечение хронического панкреатита возможно в домашних условиях, однако после консультации специалиста и строго по его назначениям. В первую очередь пациенту с заболеванием поджелудочной железы рекомендуется строгая диета: необходимо отказаться от употребления соленой, жареной, копченой пищи, а также полуфабрикатов.
Рекомендуется как можно больше пить очищенную воду – обильное питье способно уменьшить воспалительные процессы, протекающие в поджелудочной. Допускается прием не крепкого чая, лучше если он будет зеленым. Пациенту стоит отказаться от употребления кофе, энергетиков, а также всех алкогольных напитков.
Для лечения дома специалист назначает пациенту ферментные препараты: «Мезим», «Панкреатин». Для снятия болезненных спазмов приписывают: «Но-шпу» или «Ибупрофен». Дополнительно могут назначаться специально предназначенные для восстановления поджелудочной железы травяные сборы, которые можно приобрести в аптеках.
Диета при обострении хронического панкреатита
Лечение острого панкреатита должно проводиться строго в условиях хирургического стационара. Пациент должен всегда находиться под строгим контролем специалистов, чтобы последние могли своевременно вмешаться при необходимости срочной операции. Лечение также как и при хронической форме заболевания начинается с соблюдения строгой диеты и приема вышеуказанных препаратов.
Но при развитии очагов инфекции в поджелудочной железе, пациенту обязательно назначают курс антибиотиков, предназначение которых купировать инфекционный очаг. Также больному назначают антиоксиданты и антациды, необходимые для снижения и контроля уровня кислотности в мягких тканях. Панкреатическую секрецию контролируют путем назначения пациенту «Атропина».
Развитие воспаления поджелудочной железы
Если панкреатит приобрел запущенную форму, и поджелудочная железа пациента подверглась некрозу, необходимо хирургическое вмешательство, целью которого будет избавиться от омертвелой части поджелудочной железы и предотвратить дальнейшее распространение очагов некроза.
Панкреатит – серьезное заболевание, нередко приводящее к тяжелым последствиям:
- панкреонекроз;
- гнойное поражение ПЖ (формирование абсцессов) и других органов брюшной полости, которые находятся рядом с поджелудочной;
- перитонит, сепсис, инфекционно-токсический шок;
- внутреннее кровотечение до геморрагического шока;
- сахарный диабет с сопутствующими осложнениями;
- тяжелая кахексия;
- рак железы.
Панкреатит у мужчин диагностируется достаточно часто, обычно вследствие алкоголизма и неправильного питания. В сочетании с другими факторами риска развивается острое воспаление поджелудочной железы. Это состояние из-за несвоевременного обращения за медицинской помощью и отсутствия правильного лечения переходит в хронический панкреатит, в тяжелых случаях пациент может умереть из-за развившихся фатальных осложнений.
Во избежание этого главное при установлении диагноза – своевременно обращаться за медицинской помощью и строго соблюдать все рекомендации специалиста по лечению и профилактике заболевания (принимать назначенные препараты, перейти на лечебное диетическое питание, отказаться от вредных привычек, нормализовать режим дня, использовать растительные средства народной медицины при отсутствии противопоказаний).
Список литературы
- Максимов, В. А. Клинические симптомы острого и хронического панкреатита. Справочник врача общей практики. 2010 г. № 3 стр. 26–28.
- Боженков, Ю. Г. Практическая панкреатология. Руководство для врачей М. Медицинская книга, Н. Новгород Изд-во НГМА, 2003 г.
- Мерзликин Н.В., Панкреатит. – М.: ГЭОТАР-Медиа, 2014 г.
- Хазанов А. И., Васильев А. П., Спесивцев В. Н. и др. Клинические проблемы хронического панкреатита. Хронический панкреатит: Матер, науч. конференции. М.: ГВКГ им. Н. Н. Бурденко, 2000 г. стр. 3–14.
Источник
Прогноз
Прогноз панкреатита зависит от причины, своевременности и адекватности лечебных мероприятий, а также наличия осложнений. Смерть может наступить только при больших объемах некротического поражения тканей поджелудочной железы. При легком течении острого панкреатита возможно полное выздоровление.
Хронические заболевания печени и желчных ходов, желудка и кишечника, несоблюдение рекомендаций врача и диеты увеличивают вероятность перехода острого панкреатита в хронический.
Две трети пациентов, страдающих алкогольным панкреатитом, живут более 10 лет, если прекращают принимать спиртные напитки. В противном случае смерть наступает гораздо раньше.
- Борода не растет? Или она не такая густая и шикарная, как хотелось бы? Не все еще потеряно.
- Косметика и аксессуары для правильного ухода за бородой и усами. Зайдите сейчас!
Реактивная форма заболевания
При реактивном панкреатите у мужчин пропадает аппетит, и возникают жгучие боли в области желудка и поджелудочной железы разной интенсивности. При этом она может ослабляться при наклонах и приседаниях. Тошнота сопровождается рвотой с большим количеством желчи, возможна изжога и головокружение.
Болеть железа может, как области правого подреберья, так и в охватывать левое, в зависимости от локализации воспаления. Область, где болевой синдром проявляется наиболее сильно, можно установить при пальпации.
Роль дыхательной гимнастики при панкреатите
Дыхательная гимнастика при панкреатите
Массажировать внутренние органы очень полезно, поэтому проведение дыхательной гимнастики сможет существенно помочь снизить приступы панкреатита, добиться устойчивой ремиссии. После приступов болезни нужно проводить упражнения несколько раз в день, постепенно увеличивая количество до 9 процедур в день.
- Сделайте вдох, задержите дыхание, отсчитав 3 секунды. Выдыхайте глубже воздух, напрягите живот. Задержите дыхание при вдохе на 2-3 сек., далее быстро втяните живот, сделайте выдох, расслабьте мышцы живота.
- Втяните живот, на выдохе задержите положение на 3 сек., расслабьте мышцы живота. Сделайте вдох, надуйте живот. Сделайте выдох, втяните живот.
https://www.youtube.com/watch?v=YFJhfBMOIjc
На проявление симптомов при панкреатите влияет форма, вид, степень тяжести заболевания. Признаки болезни поджелудочной железы симптомы вполне разнообразны, и поставить диагноз самостоятельно сложно. При появлении схожих симптомов мужчинам не стоит медлить с походом к врачу. В результате заболевания поджелудочной железы ведет к осложнениям, рецидивам, довольно опасно. При подозрении лучше сразу обратиться к врачу, пройти обследование и назначенное лечение.
Симптомы и признаки
Основным признаком возникновения острых патологических процессов является резкое ухудшение самочувствия. В этом случае возможны следующие признаки панкреатита у мужчин:
- сильная боль в животе и правом подреберье;
- тошнота и рвота, не приносящая облегчения;
- повышение температуры;
- вздутие живота, устойчивый метеоризм;
- расстройство стула;
- появление желтизны на кожных покровах и склерах;
- падение или повышение артериального давления.
Набор признаков и симптомов может изменяться в зависимости от причин появления болезни и индивидуальных особенностей пациента. В то же время появление болевого синдрома, особенно после трапезы, свидетельствует о необходимости проведения срочной госпитализации и проведении диагностики.
Симптомы неизлечимого хронического панкреатита у мужчин несколько отличаются и возникают в период обострения заболевания. Так, боли могут быть тупыми и приступообразными. Чаще всего они возникают непосредственно после приема алкоголя или вредной пищи.
Признаки болезни поджелудочной железы при алкоголизме у мужчин сходны с симптомами в других ситуациях. Однако в данном случае при длительном развитии болезни возможны изменения кожного покрова. При алкоголизме поры на лице расширяются, поверхность кожи краснеет.
Если последствия вредной привычки затрагивают печень, часто возникает пожелтение тканей и белков глаз. Характерна также не проходящая сильная тошнота, стремительное снижение веса. Может возникнуть авитаминоз, выпадение и ломкость волос, хрупкость ногтевых пластин.
Боли при обострении проблемы возникают в большинстве случаев. Но часто мужчины, страдающие алкогольной зависимостью, не придают значения негативным изменениям, что влечет за собой множественные осложнения.
Виды панкреатита:
- Хроническая – характеризуется воспалением поджелудочной железы, при котором происходит нарушение ее экзокринной и эндокринной функций. Воспалительный процесс приводит к нарушению кровоснабжения клеток органа и обменных процессов в них. Это является причиной постепенного замещения клеток железы соединительной тканью, происходит перестройка органа и он теряет свою функциональную активность. Для хронической формы панкреатита характерны периоды обострения и ремиссии.
- Острая – характеризуется сильнейшим воспалением поджелудочной железы, значительным увеличением органа в размерах, возникновением сильнейшей отечности, распадом и некрозом клеток железы. Вследствие этого возникает риск попадания в брюшную полость инфекции через очаги распада органа. Поджелудочной железой полностью прекращается выработка гормонов и ферментов, играющих важнейшую роль в пищеварении.
Разновидности острого панкреатита
| Вид | Характеристика |
| Отечный (интерсцитиальный) | Характеризуется отеком долек железы, а также интерстициального пространства. Деструктивные изменения при этом отсутствуют |
| Геморрагический | Характеризуется стремительно продвигающимися разрушительными процессами паренхимы железы, а также ее кровеносных сосудов собственными ферментами. Вследствие этого возникает некроз, токсемия, перитонит и кровоизлияния |
| Гнойный | Характеризуется возникновением микро- и макроабсцессов в паренхиме поджелудочной железы. Вследствие этого могут возникать псевдокисты – полости, заполненные некрозной тканью, а также гнойным содержимым |
| Панкреонекроз | Характеризуется частичным или полным отмиранием поджелудочной железы, вследствие переваривания органа ферментами, которые выделяются в нем же. Часто становиться причиной развития почечной, дыхательной и сосудистой недостаточности, что в 30% случаев приводит к летальному исходу |
| Холецистопанкреатит | Характеризуется одновременным воспалением поджелудочной железы и желчного пузыря. Может сопровождаться воспалением печени, при котором в органе происходят некротические, а также дистрофические изменения |
Предлагаем ознакомиться: Санатории России для лечения сахарного диабета: услуги и оздоровление
Хроническая форма панкреатита характеризуется слабо выраженной симптоматикой. Возникает болезненность слева, под ребрами. Боль может распространяться на правое подреберье, брюшную полость, отдавать в область сердца или поясницы. Могут присутствовать дискомфортные ощущения в желудке, а также несильное увеличение печени.
По мере развития вышеуказанного заболевания и перетекания его в острую форму, признаки становятся все ярче. Чаще возникают приступы боли, появляются дисперсионные расстройства, характеризующиеся нарушениями стула (он становится жидким, кашицеобразным или наоборот возникают запоры). В каловых массах могут присутствовать слизистые выделения.
Также симптомами острой формы панкреатита у мужчин являются:
- чрезмерно частые позывы в туалет;
- диарея;
- тошнота и рвота;
- вздутие живота;
- лихорадка;
- быстрая потеря массы тела;
- ощущение слабости в организме;
- дегидратация;
- учащенный пульс и сердцебиение;
- опоясывающие живот и поясницу сильнейшие боли.
При остром панкреатите характерны воспаление и некроз. При хроническом – нарушения кровоснабжения и питания клеток, которые в дальнейшем замещаются соединительными тканями. В итоге происходит перестройка внутреннего органа, функции утрачивают свою активность, прекращается выделение ферментов и гормонов, необходимых для пищеварительных и обменных процессов в организме мужчины.
Хронический панкреатит может как обостряться, так и находиться в состоянии ремиссии. Признаки острого панкреатита Причиной недуга является обильный прием алкогольных напитков и чрезмерное количество острой и жирной пищи. Симптомы заболевания поджелудочной железы у мужчин зависят от объема пораженных тканей поджелудочной, состояния организма в целом и от разных причин, повлекших возникновение заболевания.
Стул кашицеобразный, с кусочками пищи, пенистый, с кислым и резким запахом. Боль усиливается во время еды, особенно жирной, жареной и острой. После обеда возникает сильная рвота. Дальше ситуация ухудшается: боль нарастает, рвота учащается, поднимается температура, кожа мужчины, а также слизистые приобретают незначительный желтоватый оттенок. Нарушается обмен углевода.
При появлении таких симптомов необходимо срочно обращаться за консультацией к врачу. Лечится острый панкреатит в больнице под постоянным наблюдением, так как в любое время может потребоваться оперативное вмешательство.
Если раньше пища и алкогольные напитки спокойно переносились, то со временем возникает неприятное ощущение после пищи, сначала незначительно выраженное и оставляемое без внимания. Постепенно появляется боль выше пупка и в области подреберий, которая будет распространяться вкруговую и станет опоясывающей.
К признакам хронического панкреатита у мужчин также относится резкое нарушение стула (понос) через 20-25 минут после принятия пищи. Стул обильный, жидкий, светлого цвета и пенистый, сопровождающийся урчанием в животе.
После опорожнения состояние немного нормализуется, боль временно затихает, но полностью не исчезает. В дальнейшем нормальные ткани поджелудочной замещаются фиброзными тканями, которые не способны выделять необходимые организму ферменты с гормонами.
Постепенным уменьшением болевых ощущений в области живота,
Наличие данных признаков требует врачебного наблюдения и тщательного обследования, чтобы исключить появление злокачественных процессов в организме мужчины.
В случае проникновения инфицированной бактериями желчи в поджелудочную железу, ситуация может резко усугубиться. Желчные компоненты могут вызвать некроз тканей поджелудочной и активировать ее ферментную систему. В результате происходит реакция самопереваривания.
Острого панкреатита
- употребление алкоголя;
- желчнокаменная болезнь;
- избыточный вес;
- вирусные гепатиты;
- отравления;
- наследственность.
- шок — у больного резко падает артериальное давление, и отказывают жизненно важные органы;
- острая почечная и печеночная недостаточность (прекращение работы печени, а также фильтрации мочи, что приводит к отравлению организма токсическими продуктами обмена);
- изъязвления слизистой пищеварительного тракта, желудочно-кишечные кровотечения из-за интоксикации;
- тромбоз сосудов внутренних органов, который приводит к омертвлению их участков;
- психоз вследствие интоксикации. У пациентов, употреблявших алкоголь, наблюдаются галлюцинации и двигательное возбуждение.
Препараты при болях в поджелудочной железе
Достаточно неприятным симптомом является боль в поджелудочной железе. Чем снять боль? Выбор препарата во многом зависит от степени развития патологии. Так, порой, бывает достаточно таких традиционных препаратов, как “Но-Шпа”, а иногда приходится прибегать к наркотическим веществам (например, “Морфин”). Конечно же, симптоматического лечения недостаточно. Устранив неприятные ощущения, вы не устраняете причину.
Необходимо обеспечить полный покой органу, если отмечается боль в поджелудочной железе. Чем снять боль? С этой целью специалисты назначают панкреатические ферменты. Это может быть “Панзирин” или “Креон”. Одновременно стоит принимать ингибиторы протонной помпы (например, “Пантопразол” или “Омепразол”). Все эти препараты защищают ферменты от разрушения, а потому поджелудочная железа работает в умеренном режиме.
В том случае, если диагностирован острый панкреатит, необходима противомикробная терапия. Она производится посредством употребления антибиотиков широкого спектра действия. Это может быть “Кефзол”, “Клафоран” или “Ампициллин”. Естественно, параллельно следует принимать антигистаминные препараты, а также средства для поддержания нормальной микрофлоры кишечника.
Лечение
Если панкреатит проявляется несильными болями, его лечение включает только употребление общеукрепляющих препаратов (витамины, лекарства растительного происхождения) и следование правильному режиму питания. Больному не стоит заниматься интенсивными физическими нагрузками.
Если болезнь протекает тяжело, а её симптомы с каждым днем становятся сильнее, больным нужно принимать препараты, которые очищают от токсинов кровь, обезболивают и снимают спазмы.
Часто врачи назначают клизмы. Если такое комплексное лечение не дает ожидаемых результатов, необходимо проводить очищение крови от ядов и стимулировать мочеотделение. Питание обычно проводят через вены посредством введения питательных веществ в кровь. Иногда требуется хирургическое вмешательство.