Гиперфункция и гипофункция поджелудочной железы, независимо от причины появления, представляют опасность для здоровья. Сбои в работе связаны с расстройством секреторной деятельности органа. Особенно тяжело протекает сахарный диабет — состояние с нарушенным синтезом или выработкой инсулина, которое развивается при гипофункции поджелудочной железы, приводит к тяжелым поражениям многих органов и систем, изменяет образ жизни больного и длительно лечится.
В процессе терапии может возникнуть другое нарушение, когда количество вырабатываемых гормонов резко увеличивается. При гиперфункции поджелудочной железы нередко развивается жизнеопасное состояние, если количество синтезируемых гормональных веществ становится критично высоким. В таких случаях необходимо оказание неотложной помощи.
Структура поджелудочной и основные функции железы
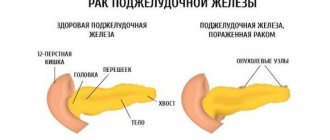
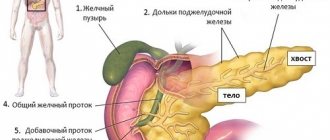
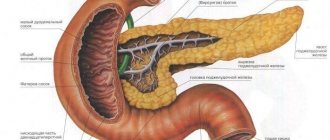
Поджелудочная железа (ПЖ) является органом, одновременно относящимся к пищеварительной и эндокринной системе и выполняющим экскреторную и инкреторную функции. Это связано со строением тканей, строго разделяющимся по структуре и выполняемым функциям.
Эндокринная часть ПЖ состоит из скопления клеток, вырабатывающих гормоны. Составляет 1,5% объема органа, называется островками Лангерганса, у человека их насчитывается 1—1,5 млн. Состоят из нескольких видов клеток, вырабатывающих строго определенные гормоны:
- a (25%) - глюкагон;
- v (60%) - инсулин и амилин;
- d (10%) – соматостатин;
- PP (5%) - вазоактивный интестинальный полипептид (ВИП), панкреатический полипептид (ПП);
- g-клетки - гастрин, влияющий на желудочный сок, его кислотность.
Среди всех гормонов главное значение как в условиях нормы, так и при патологии, играет инсулин.
Остальная часть ПЖ (90%) выполняет экзокринную функцию. Представлена железистыми клетками, продуцирующими ферменты панкреатического сока. Они расщепляют поступающую в организм пищу:
- трипсин;
- липаза;
- амилаза.
Помимо этих главных представителей, в каждую группу входит еще по несколько ферментов. Все они направлены на обеспечение внешнесекреторной функции — поддержания процесса нормального пищеварения. При воспалении ПЖ агрессивные по отношению к любой ткани ферменты могут вызывать самопереваривание железы из-за их высокой активности. Прогноз может быть неблагоприятным при появлении осложнений.
Гормоны поджелудочной
гиперфункция инсулина в поджелудочной железе
Эндокринная часть поджелудочной железы образует 3 гормона:
Инсулин несет ответственность за синтез гликогена и сопутствует окислению в мышцах сахара. Когда островки Лангерганса прекращают функционировать, концентрация сахара в крови резко возрастает. Это состояние именуется гипергликемией. Когда сахар появляется в урине, развивается глюкозурия. Если его концентрация в крови снижается, развивается гипогликемия. Регуляция секреции гормона осуществляется посредством нервно-гуморального и нервного механизмов.
Глюкагон является антагонистом инсулина. Он сопутствует развитию гипергликемии, снижает концентрацию гликогена в печени. Липокаин сопутствует выведению из этого органа жиров. Активность гормона способствует торможению трансформации углеводов в жиры.
Существует несколько способов влияния гормонов железы на обмен углевода. Благодаря инсулину через клеточную мембрану проникает глюкоза. Этот гормон способствует индуцированию синтеза ферментов. Они синтезируют гликоген, окисляют глюкозу. Благодаря активности глюкагона увеличивается содержание фермента, который расщепляет гликоген.
Гиперфункция поджелудочной железы
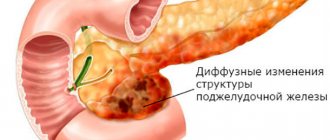
Гиперфункция поджелудочной железы зависит от того, какая часть органа патологически изменена. Проявлением повышенной внешнесекреторной деятельности ПЖ является ферментный выброс, развитие панкреатита и всех проявлений, связанных с его обострением. При отсутствии лечения гиперферментемия может привести к панкреонекрозу и другим осложнениям, угрожающим жизни.
Если происходит интенсивная секреция гормонов ПЖ, это вызывает чаще всего симптоматику гипогликемии (при высоком синтезе железой инсулина). Она опасна для ЦНС.
Причины возникновения
Существует три глобальных причины развития повышенной эндокринной функции ПЖ:
- Ошибки в лечебной тактике сахарного диабета или проведении лечения: передозировка инсулина либо введение его натощак.
- Опухоль поджелудочной железы — инсулома. Это общее понятие, объединяющее все новообразования из островков Лангерганса. Включает развитие инсулиномы, глюкагономы, гастриномы, соматостатиномы и других. Чаще всего развивается инсулинома, но среди населения встречается крайне редко — 1 случай на 250 тысяч человек в год. Остальные инсуломы, соответственно, возникают еще с меньшей частотой.
- Опухоли с локализацией в головном мозге.
Инсулома
Чаще всего в развитии и росте инсуломы участвует клетки разных видов. Около 60% опухолей продуцируют инсулин, но может преобладать секреция гастрина, соматостатина, панкреатического полипептида. Инсулома развивается в виде аденомы — доброкачественного новообразования, или как аденокарцинома — злокачественная, быстропрогрессирующая опухоль. В последнем случае возможен летальный исход из-за осложнений, которые возникают из-за воздействия на организм большого количества инсулина, и распространения опухоли.
По данным статистики, среди диагностированных инсулом выявляются:
- 80% – доброкачественные аденомы;
- 9% – с признаками озлокачествления;
- 11% – злокачественные аденокарциномы.
Развивается опухоль в возрасте 35—50 лет, в 2 раза чаще выявляется у женщин, чем у мужчин, у детей практически не встречается. Не является наследственным заболеванием.
Виды инсулом
- Инсулинома - это инсулома с повышенной продукцией инсулина (когда в процесс вовлечены только v-клетки поджелудочной железы). В случаях инсулиномы: 70% составляет аденома, 30% - аденокарцинома.
- Глюкагонома (один из видов инсуломы) встречается исключительно редко. Исходит из a-клеток ПЖ, при их разрастании развивается сахарный диабет со всеми его признаками. Объясняется тем, что глюкагон при избыточной его секреции может значительно повысить уровень сахара в крови, расщепляя запасы гликогена в мышцах и печени. Опухоль склонна к озлокачествлению, после чего приобретает неудержимый рост.
- Гастринома из g-клеток, продуцирующих гастрин. Гормон влияет на состояние желудка. У 90% пациентов проявляется тяжелым поражением желудка в виде синдрома Золлингера — Эллисона (ульцерогенного синдрома). Выявляется у мужчин с 50 лет. Является наиболее злокачественной (в 70%) среди опухолей ПЖ. Клинические симптомы – язвы и диарея. Ненормально высокий уровень гастрина стимулирует париетальные клетки. Продуцируется большое количество желудочного сока с высоким содержанием соляной кислоты, что вызывает образование пептических язв.
- Соматостатинома — опухоль из d-клеток ПЖ. Самая редкая среди инсулом. Соматостатин, вырабатывающийся в завышенных количествах, угнетает секрецию соматотропного (СТГ — гормона роста, продуцируется в гипофизе), тиреотропного (гормон щитовидной железы), инсулина, глюкагона, гастрина. Образование склонно к множественным метастазам (в 74%), является генетическим нарушением. Клиника разнообразна, специфической картины нет (развивается желчнокаменная болезнь — из-за спазмолитического воздействия соматостатина на гладкую мускулатуру желчного пузыря, сахарный диабет, анемия, диарея с быстрой дегидратации, снижение веса). Резкое снижение СТГ (гормона роста) приводит к блокированию поступления в кровь основного гормона тимуса (второе название — вилочковая железа) — тимозина. Он влияет на обмен кальция и нервно-мышечную передачу. В детском возрасте это замедляет половое развитие и рост ребенка.
Первичная симптоматика болезни
Симптомы патологии зависят от превалирования секреции конкретного гормона. Чаще всего увеличивается продукция инсулина.
Клиническая картина индивидуальна, но имеет ряд нарушений в состоянии, по которым можно заподозрить патологию. Это триада Уиппла — симптомы, связанные с падением сахара в крови:
- Спонтанная гипогликемия (пониженный сахар определяется после ночного сна, тяжелого труда или после голодания с потерей сознания).
- Вегетативные проявления (повышенная потливость, резкая слабость и дрожь в теле, сердцебиение, тревожность, страх, тошнота, головокружение, рвота, чувство сильного голода, в тяжелых случаях – кома).
- Быстрое улучшение после введения глюкозы.
С течением времени присоединяется неврологическая симптоматика, нарушение слуха и зрения. Чаще появляются:
- дезориентация в утреннее время;
- судорожные приступы, длительные по времени, напоминающие эпилептические;
- вегетативные нарушения прогрессируют и учащаются: гипергидроз (повышенная потливость), резкая слабость, покраснение лица, вялость, повышение артериального давления (АД), приступы тахикардии или аритмии;
- психомоторные возбуждения с несвязной речью и бессмысленными движениями, сходные с состоянием опьянения;
- нарушение сознания вплоть до комы.
Заболевание опасно тем, что на начальных этапах нет никаких специфических симптомов. Состояние напоминает глубокую усталость, астенический синдром или протекает как вегетососудистая дистония. Во многих случаях клиника развивается постепенно: появляется рассеянность, отсутствие концентрации, иногда человек не может сосредоточиться и правильно ответить на простой вопрос.
В дальнейшем, по мере падения уровня сахара в крови, возникают случаи психомоторного возбуждения (метания, бессмысленные поиски, некоординированные движения, невозможность общения). Появляются элементы спутанности сознания с нарушением ориентации, которые учащаются и прогрессируют, состояния, напоминающие сон: человек куда-то идет или совершает действия необъяснимые и неосознанные. Могут учащаться и вегетативные приступы: внезапные повышения АД до высоких цифр, приступы сердцебиений, потливость. Состояние сопровождается сухостью во рту, тошнотой, рвотой. Через год развиваются необратимые изменения в психике из-за частых эпизодов гипогликемии.
Несмотря на частые приступы голода, из-за чрезмерного питания между ними может развиться ожирение. В большинстве случаев, при длительном течении болезни возникают истощение и мышечная атрофия.
Обострение заболевания
При гиперфункции ПЖ, связанной с усиленной выработкой инсулина, возникают гипогликемические состояния и кома. Ухудшение, связанное с низким сахаром в крови, не всегда наступает постепенно. Часто это происходит внезапно и проявляется ступором, судорогами или острой формой психоза.
Признаками начальной стадии является острый голод, тремор рук, вегетативные нарушения. Если сразу не купировать развитие гипогликемии углеводами (продуктами питания или введением глюкозы), приступ продолжит развиваться. Появится:
- профузное потоотделение;
- дрожь в теле;
- диплопия (двоение перед глазами);
- неподвижный взгляд;
- гемиплегии.
Возможно развитие психического состояния, напоминающего алкогольное опьянение: неспособность ориентироваться, галлюцинации. Если состояние не нормализовать, возникает рвота, судорожный синдром с клоническими и тоническими судорогами, спутанность сознания, кома. Повторные приступы приводят к деградации личности.
Симптоматика хронической гипогликемии
Хроническая гипогликемия проявляется слабостью, апатией, ощущением беспричинной усталости, разбитости, постоянной сонливости при обычном режиме сна, головными болями, невозможностью сосредоточиться. Симптомы выражены неярко, клиническая картина напоминает гипотиреоз. Обычно пациент не обращается к врачу, начало заболевания пропускается. Патология принимает хронический характер. Каждый симптом со временем нарастает.
Предвестниками гипогликемического приступа являются потливость, тремор, тревога, сердцебиение, падение АД, сильное чувство голода. Состояние можно прервать, приняв глюкозу.
Симптоматика
Гиперфункция поджелудочной железы не имеет ярко выраженной клинической картины. Именно поэтому недуг продолжает развиваться, а больные даже не подозревают об этом. Формирование нарушения никак не сказывается на привычном ритме жизни или предпочтениях человека. Первые признаки могут напоминать пациентам симптомы простой усталости или нервного переживания.
К основной симптоматике недуга относятся такие проявления:
- слабость;
- быстрая утомительность;
- сонливость;
- апатия;
- судороги рук и ног;
- ухудшение зрения.
Чем быстрее человек отреагирует на такие проявления и заподозрит патологию, тем эффективнее будет терапия. Если же не начать вовремя лечение, то больной может умереть.
Симптомы гиперфункции поджелудочной железы
С развитием недуга у пациента начинают обостряться общие симптомы и появляются следующие признаки:
- потеря ориентации после сна;
- психомоторное возбуждение;
- судороги становятся похожи на эпилептические приступы;
- нарушение работы вегетативной нервной системы;
- потеря сознания, человек может впасть в кому.
Между периодами острого проявления симптоматики у пациента наступает хроническая гипогликемия, которая проявляется в умственной и эмоциональной деградации, ухудшении памяти и снижении профессиональных навыков.
Если развиваются злокачественные инсуломы, то у больного начинают формироваться признаки характерные для онкологической болезни – диарея, частые болевые приступы, интоксикация.
Гипофункция поджелудочной железы
Поскольку главным гормоном ПЖ, от которого зависят сохранность и нормальное функционирование других органов, является инсулин, сниженная функция v-клеток приводит к необратимым изменениям в организме. Нарушаются все виды обмена веществ: снижается синтез белка, липогенез и глюконеогенез. Гипофункция ПЖ встречается гораздо чаще, чем повышенный синтез гормонов, проявляется сахарным диабетом.
Симптоматика гипофункции
Проявлением сниженной функции ПЖ является сахарный диабет. Он характеризуется:
- постоянной сухостью во рту;
- сильной жаждой;
- полиурией (выделением большого количества мочи);
- потерей веса;
- постоянной утомляемостью и слабостью.
Если не проводится адекватное лечение или нарушается диета, заболевание прогрессирует, развиваются осложнения: поражаются практически все органы и системы. Особенно страдают почки, глаза (может появиться слепота), сердечно-сосудистая и нервная система, нарушается кровоснабжение ног, развивается диабетическая стопа, гангрена. Самое опасное осложнение — это диабетическая кома.
Сахарный диабет при гипофункции инсулина с учетом механизма поражения разделяется на 2 типа:
- инсулинозависимый (тип I) — вызван разрушением v-клеток, характеризуется абсолютным дефицитом инсулина (у 10% больных);
- инсулинонезависимый (тип II) — развивается у тучных людей, при гиподинамии, стрессе, имеющейся генетической предрасположенности, связан с нарушением чувствительности рецепторов к инсулину.
Гипофункции гормонов
Гипофункция гормонов при поражении ПЖ наблюдается чаще и проявляется нарушением выработки инсулина, как следствие — сахарного диабета. В настоящее время структура и свойства инсулина изучены, он синтезирован и широко применяется в лечении этой патологии. Это дает возможность продлить жизнь пациентам. Но принимать заместительную инсулинотерапию и соблюдать специальную диету больным приходится всю жизнь.
Надпочечники и их значение
Надпочечники – парные железы, состоящие из коркового и мозгового вещества. Они отвечают за выработку нескольких гормонов:
Каждый из этих гормонов имеет важное значение, поэтому правильное функционирование надпочечников оказывает непосредственное влияние на работу всего организма. Например, кортикостерон поддерживает оптимальный уровень жиров, белков и углеводов, а также обеспечивает функционирование иммунной системы. Адреналин отвечает за быстроту реакции в напряженных ситуациях. От стероидов зависит нормальное функционирование репродуктивной системы и проявление вторичных половых признаков. Надпочечники выполняют несколько важных функций:
- Нормализуют обмен веществ и не допускают сбоев в этом процессе.
- Обеспечивают быструю адаптацию организма к стрессам и быстрое восстановление после них.
Если работа парного органа нарушается, возможно развитие серьезных заболеваний и значительно ухудшение общего самочувствия человека.
Методы диагностики нарушения функций ПЖ
При подозрении на нарушение функции ПЖ необходимо тщательное обследование. Из лабораторных методов назначаются при инсулиноме:
- анализ крови и мочи на сахар;
- при необходимости — дополнительные нагрузочные тесты с углеводным завтраком, инсулином;
- в период спонтанного приступа инсулиомы определяется уровень инсулина в крови.
Используются функциональные методы:
- УЗИ ОБП и ЗП — для обнаружения опухоли и изменений в соседних органах, если они есть;
- КТ — если возникли сомнения при проведении ультразвукового исследования.
При диагностике глюканомы:
- сахар крови и мочи;
- глюкагон в крови.
При гастриноме:
- кровь на гастрин натощак;
- рентгенологическое и эндоскопическое исследование для выявления язв в слизистой желудка и кишечника;
- кислотность желудочного сока.
Локализация опухоли определяется стандартно, как при инсулиноме.
Гипофункция
В этом случае речь идет о сниженной выработке гормонов. При этом заметно, как внутренние органы постепенно утрачивают свои функции. В острой стадии у больного отмечается снижение жизненного тонуса и нарушения в работе жизненно важных систем. Хроническая гипофункция имеет вторичную и третичную форму. Первая развивается при поражении тканей надпочечников. Вторая диагностируется реже и приводит к постепенной атрофии железы.
Причины
Гипофункция возникает в результате неправильных аутоиммунных реакций организма, вызывающих разрушение тканей и клеток надпочечников. Это самая распространенная причина заболевания. Иногда провоцирующим фактором становится туберкулез парной железы. Кроме того, гипофункция может быть спровоцирована:
- плохой наследственностью,
- сердечнососудистыми патологиями,
- опухолями гипофиза,
- нарушениями иммунной системы.
Симптомы
Гипофункция надпочечников проявляется целым рядом симптомов. Главный из них – изменение цвета кожи на более темный оттенок. На степень выраженности пигментации влияет тяжесть патологии и длительность ее течения. Сначала она наблюдается на открытых участках тела – руках, лице, шее. Иногда наблюдаются белые пятна, которые называют «витилиго». На слизистых оболочках возможно образования коричневых участков. Среди других проявлений можно отметить:
- хроническая усталость и слабость мышц,
- уменьшение массы тела без видимых причин,
- расстройства пищеварения,
- пониженное артериальное давление,
- раздражительность, апатия,
- ухудшение памяти, рассеянность.
Гипофункция и гиперфункция надпочечников указывает на развитие тяжелого заболевания, поэтому не стоит игнорировать самые первые тревожные симптомы. Необходимо срочно посетить терапевта.
Лечение заболевания
Опухоли (инсулиомы) лечат хирургическим путем, используя следующие методы:
- энуклеацию — успешно применяется на ранних этапах заболевания;
- дистальную резекцию ПЖ;
- лапароскопию.
Гастриному лечат препаратами, подавляющими секрецию соляной кислоты:
- ИПП (ингибиторы протонной помпы) — Пантапразол, Рабепразол, Омепразол;
- блокаторы Н2 -рецепторов — Циметидин, Ранитидин, Фамотидин.
В тяжелых случаях применяется оперативное вмешательство — гастрэктомия.
Для лечения гипофункции, проявляющейся низким сахаром в крови, необходима углеводная диета, введение глюкозы, при диагностике опухоли — оперативное лечение, курс химиотерапии. Возможно назначение препаратов, подавляющих инсулин, — Диазоксид, Октреотид и гормон ПЖ — Глюкагон. Лекарственные средства, снижающие инсулин, ухудшают внешнесекреторную функцию ПЖ, поэтому одновременно рекомендуется ферментная терапия.
В терапии сахарного диабета используются инсулин, сахароснижающие препараты, строгая диета — стол № 9 по Певзнеру. При назначенном инсулине пациента обучают пользоваться специальной таблицей с указанием углеводного содержания продуктов, количества условных хлебных единиц, по которым можно рассчитать необходимую дозу инсулина при нарушении в питании.
Лечение
Если у больного диагностирована инсулинома, как причина гиперфункции поджелудочной железы, ему предлагается оперативное вмешательство. Если позволяет локализация и размеры опухоли, то при операции иссекают саму опухоль. В некоторых случаях удаляют часть железы. Если опухоль злокачественная, то в комплекс лечебных мероприятий обязательно добавляют химиотерапию. Эффективность хирургического лечения при инсулиноме достаточно высока – около 90%. Однако операционная летальность может достигать 10%
Иногда по некоторым причинам хирургическое лечение невозможно. В таких случаях основной целью терапии является поддержание стабильного уровня глюкозы в крови больного. Для этого применяют лекарственные препараты, повышающие сахар – глюкагон, кортикостероидные гормоны. Для подавления секреции используют диазоксид и октреотид. При назначении октреотида добавляют панкреатические ферменты, поскольку препарат подавляет и внешнесекреторную функцию железы.
Осложнения нарушения функции гормонов
Если функция ПЖ снижена, уменьшена выработка инсулина и развивается сахарный диабет, при отсутствии адекватного лечения или нарушении диеты заболевание прогрессирует. Развиваются осложнения, при которых поражаются сосуды и ткани практически всех органов и систем. Очень страдают почки, глаза (может появиться слепота), сердечно-сосудистая и нервная система, нарушается кровоснабжение ног, развивается диабетическая стопа, гангрена. Самое тяжелое осложнение — диабетическая кома.
Вылечить полностью нарушения функций поджелудочной железы невозможно, но при своевременном обращении и раннем терапевтическом или хирургическом лечении можно улучшить качество жизни, а в некоторых случаях — сохранить ее.
Список литературы
- Михайлов В.В. Основы патологической физиологии. Руководство для врачей. М. Медицина 2001 г.
- Джозеф М. Хендерсон. Патофизиология органов пищеварения. Бином паблишерс 1997 г.
- Алмазов В.А. Клиническая патофизиология: учебное пособие для студентов вузов. Издание 3-е переработанное и дополненное. СПб. Питер 1999 г.
- Старкова Н.Т. Клиническая эндокринология. Издание 3-е переработанное и дополненное- СПб. Питер 2002 г.
Существует ли профилактика?
Чтобы предотвратить появление гиперфункции ПЖ, необходимо поддерживать ее нормальное функционирование. Нужно правильно питаться, отказаться от вредных привычек, вести активный образ жизни, следить за весом. При сахарном диабете необходимо строго соблюдать дозировку лекарств, которые прописал врач.
Гиперфункция ПЖ постепенно прогрессирует, ее симптоматика становится более тяжелой. Без лечения приступы будут обостряться, страдают почки, сердечно-сосудистая и нервная система. Наиболее тяжелым осложнениями является диабетическая кома и как следствие смерть пациента.
Гормоны гипофиза и гипоталамуса: соотношение, функции и возможные заболевания
Гипофиз и гипоталамус – это важные составляющие части эндокринной системы человека, вырабатывающие различные гормоны. Практически каждый знает эти сложные названия и понимает их связь с мозгом, но что на самом деле делают гипоталамус и гипофиз и какова их роль в жизни и здоровье человека?
Гипоталамо-гипофизарная система
Значение гипофиза и гипоталамуса в организме человека
Гипофизом называют мозговой придаток, расположенный под корой головного мозга. Он имеет крошечные размеры, но выполняет очень важные функции. Эта железа внутренней секреции регулирует такие процессы, как рост и развитие, половая функция и способность к размножению, обмен веществ.
Крошечный гипофиз делится по своему строению на доли, каждая из которые имеет свои функции. Каждая из долей (передняя, задняя и промежуточная) имеют свои группы клеток, которые вырабатывают определенные гормоны, регулирующие различные системы и функции организма.
С недоразвитием или избыточным действием гипофиза связывают понятие гигантизма и карликовости. Гипофиз связан с гипоталамусом, частью промежуточного мозга. Этот небольшой участок выполняет роль координатора.
Он вырабатывает гормоны, сообщаясь с гипофизом. Гормоны воздействуют на гипофиз и провоцируют выработку других гормонов, которые управляют практически всей эндокринной системой организма.
От работы гипоталамуса зависят такие состояния организма, как голод или жажда, а также сон.
Гормоны гипофиза и гипоталамуса играют важную роль — это сложный процесс координирования работы всего организма в целом.
Задняя доля гипофиза является приемников сигналов, подаваемых гипоталамусом. Промежуточная доля гипофиза у человека представляет собой лишь тонкую прослойку. У некоторых животных она развита очень хорошо.
Больше информации о гипоталамо-гипофизарной системе можно узнать из видео.
Различные сбои в работе гипоталамо-гипофизарной системы приводят к серьезным и необратимым нарушениям.
Так, например, опухоль гипофиза приводит к серьезным нарушениям зрения, а гипоталамус играет роль индикатора голода или насыщения.
Существует теория, согласно которой лечить ожирение можно непосредственным воздействием на гипоталамус. Если работа гипоталамуса была нарушена еще в детстве, у ребенка будет замедлен рост, а также возникнут проблемы с формированием половых признаков.
Функции гормонов
Описание гормонов гипофиза и гипоталамуса
Каждый отдел гипофиза и сам гипоталамус вырабатывают свои отдельные гормоны (релизинг-гормоны), жизненно необходимые организму для нормального функционирования.
Рассмотрим некоторые из них:
- Соматолиберин. Это гормон гипоталамуса, который воздействует на гипофиз. Его также называют гормоном роста. Недостаток его ведет к низкому росту, а избыток к высокому росту или даже гигантизму. Этот гормон усиливает выработку белка и распад жиров. В течение дня уровень гормона не слишком высок, но он увеличивает во время еды и сна.
- Пролактин. Пролактин вырабатывается гипофизом. Он имеет непосредственное значение для размножения и лактации. В первую очередь он воздействует на молочные железы, их рост, выработку молозива и превращение его в грудное молоко. Сразу после родов начинает активно вырабатываться этот гормон, провоцирующий лактацию. Примерно к третьему дню начинает выделяться молозиво и молоко.
- Гонадотропные гормоны гипофиза. Существует 3 таких гормона, отвечающих за половые функции организма: фолликулостимулирующий (образование фолликулов и формирование желтого тела), лютеинизирующий (превращение фолликула в желтое тело) и лютеотропный (уже известный пролактин).
- Тиролиберин. Он вырабатывается гипоталамусом и воздействует на гипофиз, что провоцирует выработку аналогичного гормона в нем. Доказано воздействие этого гормона на нервную систему и снижение депрессии при достаточном его уровне. Избыток этого гормона может привести в нарушениям половой сферы.
- Кортикотропин. Вырабатывается гипофизом и контролирует работу надпочечников, а также отвечает за выработку стероидных гормонов. Он способствует расщеплению жировой ткани. Избыток этого гормона приводит к нарушениям в работе практически всех внутренних органов, изменения претерпевают мышцы и кости. Жировая ткань развивается неравномерно: на одних участках тела она в избытке, на других отсутствует.
Заболевания, связанные с гормонами
Гигантизм — сбои в работе системы гормонов
Гормоны гипоталамо-гипофизарной системы должны находиться в постоянном равновесии. Эта система устроена сложно, имеет множество различных связей с другими системами и органами. Любой сбой приводит к тяжелым последствиям.
Заболеваний, вызванных нарушениями в работе гипофиза и гипоталамуса, очень много.
Они имеют сложную систему симптомов и достаточно трудно диагностируются и лечатся:
- Гигантизм. Это редкое заболевание, связанное с избыточной выработкой гипофизом гормона роста. Помимо невероятно высокого роста эти люди страдают и другими осложнениями, такими как сильные боли в суставах, головные боли, быстрая утомляемость, бесплодие, сердечная недостаточность и т.д. Лечится это заболевание гормоном соматостатином, контролирующим рост. К сожалению, большинство пациентов с этим заболеванием не доживают до старости из-за большого количества осложнений.
- Акромегалия. Схожее с гигантизмом заболевание, выражающееся в увеличении костей черепа, особенно лицевых, а также стоп и кистей. Это заболевание развивается не сразу, а лишь после завершения роста. Оно может протекать медленно, от года к году меняя облик человека. Черты лица становятся грубыми, крупными, а кисти и стопы – непропрорционально большими. Помимо этого наблюдается гипертония, апноэ во сне, повышенное давление.
- Болезнь Иценко-Кушинга. Это тяжелое заболевание, вызванное сбоями в гипоталамо-гипофизарной системе. Оно связано с избыточным выделением кортикотропина. В результате обменные процессы в организме нарушаются, жир активно и неравномерно откладывается, появляются растяжки, активно растут волосы на теле и на лице, кости становятся ломкими, иммунитет падает, нарушается вся половая сфера. При легкой форме течения болезни прогноз довольно благоприятный. Однако при тяжелом течении даже после наступления выздоровления остаются необратимые последствия, например, почечная недостаточность.
Сбои в гипоталамо-гипофизарной системе часто ведут к тяжелым осложнениями и с трудом поддаются лечению. Большое количество заболеваний связано с опухолями гипофиза, что определяет избыток или недостаток выделяемых им гормонов.
Источник: https://DiagnozLab.com/analysis/hormones/gormony-gipofiza-i-gipotalamusa.html
Гиперфункция гипофиза при нарушении работы эндокринной системы организма
Гипо и гиперфункция гипофиза сегодня достаточно распространенное явление среди людей во всем мире. Происходит нарушение работы секрета по разным причинам. Гиперфункция и гипофункция представляют собой такое заболевание, во время которого гипофиз вырабатывает большое или недостаточное количество гормонов, что влияет на развитие организма и его функции.
Гиперфункция гипофиза – заболевание, при котором железа начинает производить большое количество гормонов разного вида. Так как гипофиз относится к основной железе эндокринной системы, который контролирует работу всех других секретов, то при нарушении его работы в организме происходит сбой.
Секретируемые гипофизом гормоны
Гиперфункция гипофиза предполагает собой производство железой большого количества гормонов разного типа. Гипофиз может производить такие гормоны:
- Тиреотропный.
- Пролактин.
- Самототропный.
Также при сбое в работе железы она может вырабатывать в большом количестве и другие гормоны.
Причины проявления патологии
Гиперфункция гипофиза может проявляться из-за двух основных факторов:
- Врожденные.
- Приобретенные.
При первом типе патологии она передается от родителей детям на генном уровне. Стать причиной приобретенной гиперфункции могут:
- Инфекционные заболевания.
- Травмы головы.
- Употребление медикаментов на протяжении длительного времени.
- Стрессы.
- Нарушения кровотока.
- Аутоиммунные процессы.
- Опухоли.
Признаки патологии
Гиперфункция может иметь разные признаки. Тут всё будет зависеть от того, какого именно гормона в организме переизбыток. Наиболее часто пациент с таким диагнозом может ощущать следующую симптоматику:
- Слабость в мышцах.
- Нарушение менструации.
- Ускорение обменных процессов.
- Повышенное АД.
- Бесплодие.
- Частый пульс.
- Утомляемость. Нарушения в психике.
- Ломкость ногтей и волос.
- Растяжки на коже.
Гипертиреоз: диагностирование
Гипофизарная дисфункция диагностируется при сдаче пациентом анализов. Во время исследования материала в лаборатории специалист изначально определяет, избыток какого гормона наблюдается в организме. Далее проводится тестирование биохимического показателя материала.
Если врачу будет недостаточно данных, полученных в лаборатории, для постановки диагноза, т он может назначить и другие типы обследования с использованием специального оборудования. Это:
После точной постановки диагноза и выявления причин нарушения функций гипофиза врач назначает соответствующую терапию.
Лечение
Если человек заметит негативные проявления, которые с ним происходят, то ему важно провериться у врача. Также стоит посетить клинику и при выявлении указанных выше симптомов. Когда лечение будет не вовремя диагностировано и лечение не произойдет на первых порах, то это может вызвать осложнения и проявление таких заболеваний:
- Диабет.
- Нарушения в половой системе.
- Нарушение солевого и водного баланса.
- Ожирение.
- Нарушение структуры сосудов.
- Остеопороз.
- Тиреотоксикоз.
Если у человека в организме большое количество гормонов, которые вырабатываются аденогипофизом, доктор назначает соответствующую терапию. Лекарства выписываются в зависимости от типа патологии, ее запущенности и общего состояния человека.
Обычно лечение проводится при помощи лекарств, которые могут контролировать гипофизом выработку гормонов. Такие лекарства назначает только врач. На протяжении всего курса лечения пациент должен постоянно наблюдаться у врача для контроля за процессом лечения.
Если потребуется, то терапия моет быть изменена. Врач назначит прием других лекарств. Тут всё зависит от анализов.
Также важно на протяжении курса лечения придерживаться определенной диеты. Питание должно быть сбалансированным и богатым на витамины или минералы. Больному стоит отказаться от употребления большого количества соленого и жирного. Надо есть больше те продукты, которые в своем составе имеют йод.
Осложнения патологии
Когда человеку не будет своевременно оказана помощь при появлении такого заболевания, то у него могут быть осложнения. Они такие:
- Интоксикация.
- Сбой в работе эндокринной системы.
- Плохая усвояемость глюкозы.
- Быстрое увеличение веса.
- Нарушение менструального цикла.
- Хрупкость костей.
- Бесплодие.
Профилактические мероприятия
Чтобы предупредить проявление такого заболевания, надо соблюдать определенные меры профилактики. Стоит отметить, что предупредить врожденный тип недуга невозможно. При ведении правильного способа жизни можно только не дать развиться приобретенной патологии.
Для этого врачи рекомендуют выполнять такие меры:
- Избегать травм головы.
- Избегать стрессов.
- Вовремя лечить все инфекционные заболевания.
- Соблюдать диету.
- Вести правильный способ жизни.
- Отказаться от вредных привычек.
- Контролировать водный и солевой баланс.
- Не находится долгое время на солнце.
- Укреплять иммунитет и закалять организм.
- При появлении первой негативной симптоматики сразу обращаться к врачу.
Заключение
На основании сказанного выше видно, что гиперфункция гипофиза представляет собой достаточно опасное заболевание, которое требует своевременного лечения. Поэтому человек должен постоянно наблюдаться у врача, который и сможет своевременно диагностировать патологию.
Также важно вести здоровый образ жизни и выполнять все указания врача при лечении. Только так можно избавиться от патологии за короткое время, а также предупредить ее развитие.
Стоит также отметить, что сегодня есть возможность проводить лечение гиперфункции и при помощи народных средств. для этого можно использовать отвары из трав. Приготовит такой отвар можно самостоятельно в домашних условиях.
Перед началом такого лечения в обязательном порядке стоит проконсультироваться с доктором, который оценит все риски и даст правильный совет. Также стоит понимать, что лечение народными средствами не может быть основным видом терапии.
Отвары из трав помогут поддержать организм, укрепят иммунитет, наладят процессы обмена и улучшат самочувствие. Но травы не смогут контролировать выработку гормонов секретом, а потому потребуется принимать и лекарства, назначенные врачом.
Если к лечению патологии подойти ответственно и вовремя ее начать, а также придерживаться всех рекомендаций доктора, то прогнозы будут положительные. Человек после прохождения полного курса лечения сможет в дальнейшем вести обычный образ жизни.
Зная эти моменты, каждый сможет для себя сделать определенные выводы и принять правильное решение при необходимости. Еще раз надо отметить, что успешное лечение гиперфункции возможно только в том случае, когда она будет приобретенного типа. Причины проявления врожденной гиперфункции врачам пока точно не известны, а потому и предупредить такое заболевание невозможно.
Оптимизация работы щитовидной железы Принятие мужчины отца Психосоматика щитовидная железа гиперфункция Психосоматика эндокринной системы Витамин Д Обмен кальция Гипофиз Щитовидка Яичники Яички Луиза Хей. Аффирмации на здоровье – Гиперфункция
Источник: https://endokrinologiya.com/diseases/giperfunkciya-gipofiza
Народное лечение
При гиперфункции и гипофункции надпочечников в дополнение к основной терапии можно применять рецепты нетрадиционной медицины. Среди самых популярных средств можно отметить:
- Настойка из подснежников – сухие соцветия залить водкой и отправить в солнечное место на сорок дней. Готовое лекарство принимать по двадцать капель до трех раз в день. При желании можно добавлять к нему ложечку цветочного меда. Средство улучшает работу парных желез.
- Настой герани – измельченные листья растения залить кипятком, настоять десять минут и остудить. Лекарство пить два раза в день после еды.
- Полевой хвощ – заварить и выдержать десять минут. Травяной настой пить как обычный чай.
Нарушения в работе надпочечников – очень опасное состояние. При появлении тревожных симптомов необходимо срочно посетить доктора, иначе тяжелых последствий не избежать.