1236
Билиарный панкреатит возникает при воспалении желчных протоков и чаще всего сопровождается сильными болями в животе. Диагноз ставится докторами по результатам анализов и диагностике.
Данная форма воспаления поджелудочной железы чаще всего встречается в хроническом состоянии, что обуславливается особенностями течения сопутствующих заболеваний. Больной хронической патологией должен соблюдать рекомендации доктора в течение всей жизни и своевременно проходить лечение.
Что такое билиарный панкреатит
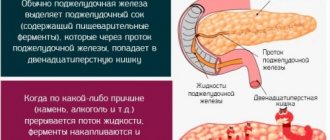
В состав пищеварительной системы входят две важные железы – печень и поджелудочная (по-латыни «панкреас»). Вырабатываемые ими секреты – желчь и панкреатический сок – поступают по общему фатерову протоку в 12-перстную кишку.
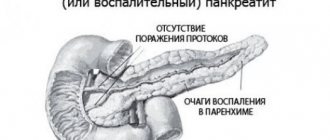
Эта взаимосвязь и становится причиной билиарного панкреатита – воспаления поджелудочной железы, спровоцированного болезнями печени, желчного пузыря и желчных протоков, образующих вместе гепатобилиарную систему.
Заболевание встречается в двух формах: острой и хронической.
Лечение
Проявляющиеся симптомы и лечение билиарной формы панкреатита должно в первую очередь заключаться в устранении первичной патологии и нормализации функциональности пораженной печени, желчного пузыря либо желчевыводящих протоков.
Для купирования болевого синдрома необходимо учитывать форму нарушения работы кишечника: при развитии спазма желчного пузыря и желчевыводящих протоков, необходимо принимать спазмолитические лекарства, в виде Дюспаталина, или Дебридата; при развитии атонических процессов, назначаются препараты прокинетического действия, такие как Домперидон, Эглонил, Метоклопромид.
Для восстановления состава и свойств желчи назначается прием комбинированных препаратов с гепостабилизирующим действием, дополненным спазмолитическим эффектом, таких как Гепатофальк, или Одестон.
Лечение желчного панкреатита хронической формы развития может проводиться путем консервативной терапии и с непосредственным хирургическим вмешательством. Важнейшая роль в лечении заболевания отводится специальному диетическому рациону питания.
Причины заболевания
Выделяют несколько причин билиарнозависимого панкреатита:
- Врожденные патологии билиарной системы (сужение протоков, загиб желчного пузыря) вызывают попадание желчи в поджелудочную железу, ее воспаление.
- В результате воспалительных поражений инфекция по лимфатическим путям проникает в поджелудочную, развивается панкреатит.
- При наличии конкрементов в пузыре (желчных камней) желчь может попасть в поджелудочную железу, вызывая ее раздражение.
- Сгущение желчи ведет к образованию осадка на стенках желчных путей, сужению их просвета, забросу желчи в протоки поджелудочной железы, развитию панкреатита.
- Патологии фатерова протока (опухоль, сужение) препятствуют прохождению желчи в кишечник и способствуют ее попаданию в поджелудочную.
Главной причиной болезни считают камнеобразование: хронический билиарный панкреатит обнаружен более чем у 50% людей, страдающих желчнокаменной болезнью.
Продолжительный период течения первичных патологий способствует максимальному повышению вероятности развития такой болезни, как хронический билиарнозависимый панкреатит, причем в большинстве случаев, развитию данного заболевания способствует ЖКБ с наличием небольших камней в протоках желчного пузыря.
Продвижение камней по желчным протокам вызывает панкреатит в стадии обострения. Спровоцировать его может переедание, жирная и жареная еда, газированные напитки.
Причины
Конкременты в протоках — частые провокаторы развития билиарного панкреатита.
Больше 60 % случаев этой патологии косвенно связано с развитием желчнокаменной болезни. Также к провоцирующим факторам относят следующее:
- нарушение структуры желчегонных путей;
- воспалительные поражения желчного пузыря;
- проблемы с сокращением желчного пузыря;
- цирроз и другие поражения печени;
- глистные инвазии;
- воспалительные и патологические явления в районе дуоденального сосочка.
То есть такой недуг относится к классу вторичных заболеваний. Это объясняется тем, что он является следствием нарушений работы не самой ПЖ, а функциональных сбоев, происходящих в рядом расположенных органах.
Симптомы билиарного панкреатита
Хронический процесс нередко характеризуется отсутствием клинических проявлений, но могут наблюдаться следующие признаки:
- тупые боли в эпигастрии и/или правом подреберье, возникающие через пару часов после еды;
- ночные боли, которые отдают в спину;
- подташнивание, иногда рвота;
- по утрам возможна горечь во рту;
- расстройства стула, особенно после переедания;
- нарушение аппетита;
- похудение.
В стадии обострения билиарнозависимый панкреатит характеризуется приступообразными сильными болями, обусловленными перемещением камней.
Билиарнозависимый панкреатит: симптомы, прогноз
Симптоматика заболевания во многом схожа с другими отклонениями в работе пищеварительной системы, что затрудняет постановку диагноза. При отсутствии сильных болевых ощущений, пациенты не спешат обращаться к специалисту, списывая свое недомогание на усталость, плохое качество продуктов и т.д.
Между тем, симптомы билинарного панкреатита выглядят следующим образом:
- Рвота;
- Тошнота;
- Боль в подреберье и спине;
- Горьковатый привкус во рту;
- Запор;
- Понос;
- Диарея.
Больные отмечают, что как правило, беспокойства начинаются спустя некоторое время после приема жареной, острой и/или жирной пищи. Характер болей различается, в зависимости от того, идет речь об остром приступе или хронической стадии заболевания.
Хронический билиарный панкреатит отличается ноющей и продолжительной болью. Вкупе с небольшим повышением температуры и острым спазмом дает о себе знать острая фаза заболевания.
Панкреатит – коварный недуг, имеющий плохую славу и в целом неблагоприятный прогноз. Однако, справедливости ради отметим, что успешность лечения во многом зависит от дисциплинированности и ответственности. А значит, к рекомендациям врача нужно не просто прислушаться, но и беспрекословно соблюдать их.
Методы диагностики
Для постановки точного диагноза используют комплекс лабораторных и инструментальных методик. Лабораторные методы исследования включают общий клинический и биохимический анализы крови, мочи и кала. При билиарном остром панкреатите в крови выявляется лейкоцитоз и повышается СОЭ. В случае затяжного хронического процесса отмечают их снижение относительно нормы.
Биохимические показатели крови позволяют оценить состояние билиарной системы, печени и поджелудочной железы:
- При обострении повышается содержание в крови общего белка и глобулинов, снижается уровень альбуминов.
- Увеличивается количество фермента амилазы в крови и моче, которая отвечает за расщепление углеводов в кишечнике.
- Повышается активность в крови липазы, участвующей в расщеплении липидов.
- Возрастает уровень билирубина. Это указывает на отек железы, что препятствует выходу желчи в кишечник.
- О застое желчи в билиарной системе свидетельствует значительное увеличение активности фермента глутамилтранспептидазы.
- Повышение активности щелочной фосфатазы указывает на патологии желчевыводящих органов.
- Оценить функцию поджелудочной железы позволяет содержание глюкозы в крови и моче.
- Свидетельством билиарного типа панкреатита является повышение содержания в крови холестерина и трансаминаз (АЛТ и АСТ).
Параллельно проводят анализ кала: при этой болезни он очень светлый с жирным блеском.
Первичная постановка диагноза проводится еще на стадии визуального осмотра пациента, сбора анамнеза и пальпаторного изучения полости брюшины.
Подтверждают результаты анализов инструментальными методами диагностики:
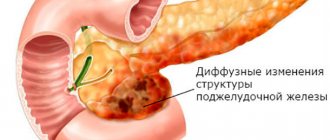
- УЗИ выявляет отек поджелудочной, наличие камней и конкрементов в органах билиарной системы, очаговые либо диффузные изменения в печени и поджелудочной железе.
- Компьютерная томография с введением контрастного вещества показывает малейшие изменения в поджелудочной железе, печени, панкреатических и билиарных протоках.
- МРТ органов брюшной полости выявляет воспалительные процессы, наличие камней, изменения в билиарной системе.
- Эндоскопическая ретроградная холангиопанкреатография применяется для диагностики патологий желчевыводящих и панкреатических протоков, камнеобразования.
Симптомы болезни, результаты лабораторных и приборных исследований позволяют установить точный диагноз и начать терапию.
Лечение патологии
Такое заболевание, как билиарный панкреатит, лечение предусматривает комплексное. В первую очередь устраняется провоцирующий фактор патологического заброса желчи. В острой стадии может потребоваться операция по удалению камня из протока. Если присутствуют незначительные конкременты, то назначается специальная медикаментозная терапия, направленная на растворение и выведение камней из желчного пузыря.
Методы лечения билиарнозависимого панкреатита включают в себя терапию, направленную на устранение болевого синдрома. При этом используют спазмолитики и анальгетики. Их вливают внутривенно в условиях стационара или назначают в таблетированной форме. В острой стадии заболевания не применяют препараты желчегонного действия, иначе можно только усугубить патологию.
Для улучшения функции поджелудочной железы назначаются препараты ферментной группы. К ним относятся: Креон, Мезим, Панкреатин и др. Такие медикаменты восполняют недостаточную выработку активных веществ тканями поджелудочной, в результате улучшается пищеварение. Прием препаратов назначается на длительный срок. Однако по мере улучшения самочувствия их постепенно отменяют.
При чрезмерной выработки соляной кислоты клетками слизистой оболочки желудка лечение дополняют блокаторами протонной помпы. К ним можно отнести: Омепрозол, Нольпазу, Эманеру и др. Данная линейка средств способствует тому, что соляная кислота перестает вырабатываться в чрезмерном количестве.
Когда присутствует билиарнозависимая патология, то медикаментозная терапия играет лишь второстепенную роль. Очень важно правильное питание. В острый период лучше вообще голодать, употребляя при этом достаточное количество жидкости за исключением газировки, которая может привести к спазму сфинктера Одди. В результате течение симптоматики только ухудшится.
В хронической форме назначают препараты, которые помогают оттоку желчи. Это лекарства растительного происхождения, например Хофитол на основе экстракта артишока. Данный препарат позволяет мягко выгонять желчь, препятствуя ее патологической концентрации.
Лечение билиарного панкреатита
Билиарнозависимый панкреатит является вторичным заболеванием, так как возникает на фоне проблем органов гепатобилиарной системы. Это и обусловливает особенности комплексной терапии болезни.
Диета и общие рекомендации
Важнейшим элементом лечения является диета №5. Она предусматривает уменьшение нагрузки на поджелудочную железу и печень при пищеварении, что достигается минимальным содержанием в рационе жиров и быстрых углеводов.
Диета при билиарном панкреатите требует частых приемов малых порций пищи, которую готовят на пару или варят.
Рацион должен быть сбалансирован, содержать необходимое количество витаминов и микроэлементов, для чего:
- в период обострения рекомендуют протертые овощные и мясные блюда, супы-пюре;
- из овощей предпочтительнее свекла, кабачки, патиссоны, морковь, под запретом белокочанная капуста;
- мясо употребляют только нежирных сортов (телятина, крольчатина, индейка) в отварном или паровом виде, курицу готовят, предварительно сняв кожу;
- даже в период ремиссии сырые овощи и фрукты (некислые) едят без кожуры;
- пить можно некрепкий черный или зеленый чай, слабоминерализованную воду без газа, соки, компоты;
- каши (гречневую, пшеничную, рисовую, овсяную) готовят на воде, при ремиссии добавляют молоко.
Больным нельзя пить кофе и алкогольные напитки, необходимо исключить консервы, маринады, разнообразные соленья, сладости и пряности.
Медикаментозная терапия
Лечение воспаления включает несколько этапов:
- снятие боли;
- терапия первичных заболеваний;
- лечение панкреатита;
- нормализация состояния больного.
Поскольку острый билиарный панкреатит сопровождается сильными болями, назначают обезболивающие препараты (Седалгин, Ибупрофен, Диклофенак). Если боль не уменьшается, используют наркотические средства (Трамадол).
Чем раньше больной обратится к врачу, тем больше у него % исключить все негативные последствия этого серьезного заболевания.
Для снятия спазмов в билиарной системе применяют спазмолитики (Но-Шпа, Спазмалгон), обеспечить отток избытка желчи помогают растительные препараты (Хофитол).
Уменьшение выработки пищеварительных ферментов компенсируют назначением ферментных средств (Панкреатин, Фестал, Мезим). Снизить уровень соляной кислоты поможет прием Ранитидина или Омепразола.
Мелкие холестериновые камни растворяют Урсосаном или Хенохолом, усиливают моторику билиарных органов Аллохол и Холосас. Эти средства применяют длительное время. Противопоказаны они при заболеваниях почек, язве желудка, беременности.
Хирургическое лечение
Продвижение камней по желчевыводящим протокам вызывает сильные боли. Иногда кроме операции другого способа избавить человека от мучений нет.
Конкременты небольшого размера разбивают ультразвуком или лазерным излучением, что не предотвращает последующего камнеобразования.
Наличие камней диаметром более 3 см требует оперативного вмешательства. Наименее инвазивными методами являются:
- Лапароскопическая холецистэктомия, когда в брюшной стенке делают проколы и вводят через них эндоскоп и инструменты для удаления желчного пузыря вместе с камнями. Операцию проводят под видеоконтролем.
- Билиарное стентирование рекомендуют при закупорке желчевыводящих протоков. С помощью тончайших стентов расширяют проход, что обеспечивает беспрепятственный вывод конкрементов.
Проведение подобных процедур избавляет пациента от дальнейших рецидивов. Послеоперационное восстановление занимает 1-3 недели. Впоследствии необходимо наблюдение специалиста, строгое выполнение его рекомендаций.
Народные и альтернативные способы
Можно лечить хронический билиарнозависимый панкреатит лекарственными травами, из которых готовят чаи:
- зверобой обладает желчегонным действием, входит в состав печеночных сборов;
- корни одуванчика стимулируют выработку желчи и ее эвакуацию;
- листья и цветки золотарника способны растворять желчные камни;
- полынь обыкновенная обладает спазмолитическим действием, подавляет воспаление, растворяет камни.
Пить травяной чай нужно не меньше 4 недель. Народные средства нередко имеют противопоказания, поэтому перед их приемом необходима консультация врача.
Альтернативой медикаментозной терапии является соколечение, для чего используют свежевыжатые овощные соки. Их разводят водой в соотношении 1:1 или 2:1. Огуречный, тыквенный, свекольный, морковный соки можно пить по отдельности или смешивать коктейли.
Положительные результаты дают акупунктура и точечный массаж. Эти процедуры не только купируют воспаление железы, но и улучшают общее состояние ЖКТ.
Симптомы заболевания
Билиарнозависимый панкреатит проявляется рядом симптомов. Самый характерный признак — это боль в брюшной полости, которая может иметь разлитый характер. Дискомфорт часто охватывает левое и правое подреберья. Боль возникает при употреблении некоторой пищи, которая оказывает раздражающее действие. Это жирные, жареные, копченые, острые блюда.
При симптомах гепатита, характеризующихся наличием желтых склер и кожных покровов, следует определить отсутствие закупорки камнем желчного протока. Билиарная патология имеет определенные признаки, схожие с другими патологиями ЖКТ. Больной человек часто испытывает позывы к дефекации. При этом стул жидкий с характерной консистенцией. Могут присутствовать частички непереваренной пищи.
При данном виде панкреатита нередко возникает рвота. Она может сопровождаться тяжестью в желудке и болями, напоминающими собой спазм. Длительное отсутствие аппетита провоцирует похудение. Жидкий стул, который сопровождает больного человека ежедневно, приводит к тому, что нарушается всасывание жиров и полезных микроэлементов.
Кожные покровы становятся желтыми. Отличием билиарного поражения от других видов панкреатитов разной этиологии является повышение температуры тела и постоянное присутствие тошноты. Другими симптомами патологии могут быть боли в суставах, общее плохое самочувствие, слабость и присоединение депрессивного расстройства.
Даже небольшие порции пищи могут вызвать отвращение и тошноту. Возникновение билиарного панкреатита, симптомы которого бывают настолько ярко выражены, что требуют срочного врачебного вмешательства, может быть первичным и вторичным. Патология порой переходит в хроническую форму с длительным тяжелым течением.
При постановке диагноза важно исключить неспецифический язвенный колит, воспалительные процессы в желудке и патологии печени. Определение заболевания происходит при помощи УЗИ брюшной полости и эндоскопического исследования.
Осложнения заболевания
Несвоевременное обращение к специалисту, пренебрежение врачебными рекомендациями, нарушения диеты – основные причины =осложнений.
Прогрессирующее воспаление разрушает клетки железы, снижает ее секреторные функции. Уменьшается выработка пищеварительных ферментов и гормонов, возникает состояние, называемое недостаточностью поджелудочной железы. Последствием являются серьезные патологии:
- почечная и печеночная недостаточность;
- перитонит с последующим заражением крови;
- сахарный диабет;
- желтуха;
- кисты и опухоли;
- панкреонекроз.
Постепенно нарушается обмен веществ, развивается общая интоксикация организма.
Прогноз и профилактика
Людям с билиарным хроническим панкреатитом необходимо пожизненно соблюдать диету № 5, периодически наблюдаться у врача, проходить санаторное лечение. Выполнение всех назначений продлевает периоды ремиссии даже после холецистэктомии (удаления желчного), что считается благоприятным прогнозом.
Осложнения, особенно некротические, сопутствующий цирроз печени, хронические заболевания других органов нередко приводят к летальному исходу.
Для предупреждения панкреатита необходимо соблюдать меры профилактики:
- не переедать;
- сократить употребление жирной, жареной, острой пищи;
- не злоупотреблять сладкими и мучными блюдами;
- есть больше овощей и фруктов;
- отказаться от алкоголя.
При первых признаках нарушения в работе органов пищеварения необходима консультация гастроэнтеролога.
Профилактика
В настоящее время в медицине очень развито вторичное предотвращение недуга. Чтобы не вызывать рецидивы и прогрессирование болезни пациенту нужно придерживаться рекомендаций лечащего доктора. Для профилактики билиарнозависимого панкреатита больному нужно выполнять такие правила:
- строго соблюдать диету;
- регулярно проходить лечение, направленное на предотвращение образования камней в желчном пузыре;
- при необходимости, хирургические санации — холецистэктомия, папиллосфинктеротомия.
Для полной профилактики возникновения патологии человеку нужно соблюдать здоровый образ жизни, отказаться от употребления алкоголя, следить за режимом питания, не увлекаться физическими нагрузками и проходить своевременное обследование.