Холецистит – это достаточно распространенное заболевание, которое возникает при воспалении желчного пузыря, главным симптомом болезни, является острая боль, которая локализуется в области правого бока, болезненность обостряется при смене положения тела.
Как показывает статистика, за последние несколько лет, данное заболевание стало регистрироваться на 15% чаще, при этом у мужчин холецистит встречается реже, чем у женщин. Заболевание чаще всего проявляется после пятидесяти лет. В данной статье же мы подробнее поговорим о симптомах и лечении холецистита у взрослых.
Причины развития болезни
Ведущими причинами возникновения и развития острого или хронического воспаления желчного пузыря являются бактериальная инфекция и застой желчи. Инфекция в желчный пузырь может проникнуть из просвета двенадцатиперстной кишки или вместе с кровью или лимфой. Развитию инфекции способствуют нарушения опорожнения пузыря.
Причиной нарушения оттока может быть врожденная деформация шеечного отдела желчного пузыря и пузырного протока, а также дискинезия желчных путей (нарушения нервно-рефлекторной и гуморальной регуляции моторики желчных протоков). Дискинезия желчных путей — довольно распространенное функциональное расстройство у детей, особенно у кого нарушен режим питания, учебы и отдыха, кто подвержен частым нервным стрессам дома и в школе.
Воспалительный процесс в стенке желчного пузыря приводит к нарушению его функции, застою желчи и изменению ее физико-химических свойств, что, в свою очередь, поддерживает воспаление и способствует переходу острого воспаления в хроническое, а также камнеобразованию.
К холециститам предрасполагают малоподвижный образ жизни и редкое, обильное принятие пищи, богатой белками и жиром. Возрастает опасность возникновения острого холецистита и при беременности, когда вследствие увеличения внутрибрюшного давления нарушается эвакуация желчи в двенадцатиперстную кишку. Кроме того, этому заболеванию способствуют хронические запоры, избыточная полнота, частое скопление газов в кишечнике, а также аскариды и лямблии, находящиеся в желчных протоках. К группе повышенного риска врачи относят женщин с так называемыми «четырьмя F» — толстые, которым за 40, которые имеют детей и которые страдают от газов (по-англ. fat, fortyish, fertile, flatulent).
Определяющую роль в возникновении холецистита играет наследственная предрасположенность. Его могут спровоцировать нарушение обмена веществ, аллергический фактор, нарушение кровообращения стенки желчного пузыря (при диффузных болезнях соединительных тканей, атеросклеротическом поражении сосудов и др.). Довольно часто холецистит развивается на фоне гастрита, язвенной болезни желудка и 12-перстной кишки, панкреатита, опухолевого процесса в брюшной полости.
Признаки гнойной формы
Такая разновидность патологии может появляться на фоне других заболеваний, например, сахарный диабет декомпенсированной стадии либо на фоне обезвоживания организма. Очень важно как можно быстрее провести лечение гнойного холецистита, поскольку он опасен для организма.
Эта форма патологии характеризуется воспалительным процессом на стенках желчного пузыря, при прогрессировании заболевания образуется гнойное содержимое. Симптоматика недуга следующая: появление сильно выраженных болевых ощущений, обильные частые рвоты, головные боли, очень высокие показатели температуры тела, наличие острых болей в желудке, расстройство стула, головокружения и обморок.
Классификация
В гастроэнтерологии существует несколько классификаций заболевания, каждая из которых имеет большое значение, дает специалистам возможность отнести те или иные клинические проявления к определенному типу болезни и выбрать рациональную тактику лечения. С учетом этиологии различают два вида холецистита:
- Калькулезный
. В полости органа обнаруживаются конкременты. На долю калькулезного холецистита приходится до 90% всех случаев болезни. Может сопровождаться интенсивной симптоматикой с приступами желчной колики или продолжительное время протекать бессимптомно. - Некалькулезный
(бескаменный). Составляет 10% от всех холециститов. Характеризуется отсутствием конкрементов в просвете органа, благоприятным течением и редкими обострениями, обычно связанными с алиментарными погрешностями.
В зависимости от выраженности симптомов и типа воспалительно-деструктивных изменений холецистит может быть:
- Острым
. Сопровождается выраженными признаками воспаления с бурным началом, яркой симптоматикой и явлениями интоксикации. Боль, как правило, интенсивная, носит волнообразный характер. - Хронический
. Проявляется постепенным медленным течением без выраженных симптомов. Болевой синдром может отсутствовать или иметь ноющий, слабоинтенсивный характер.
По степени тяжести клинических проявлений выделяют следующие формы болезни:
- Легкая.
Характеризуется слабоинтенсивным болевым синдромом продолжительностью 10-20 мин, который купируется самостоятельно. Нарушения пищеварения выявляются редко. Обострение возникает 1-2 раза в год, продолжается не более 2 недель. Функция других органов (печени, поджелудочной железы) не изменена. - Средней тяжести.
Болезненные ощущения стойкие с выраженными диспепсическими нарушениями. Обострения развиваются чаще 3 раз в год, длятся более 3-4 недель. Отмечаются изменения в работе печени (повышение АЛТ, АСТ, билирубина). - Тяжелая
. Сопровождается резко выраженным болевым и диспепсическим синдромами. Обострения частые (чаще 1 раза в месяц), продолжительные (более 4 недель). Консервативное лечение не обеспечивает существенного улучшения самочувствия. Функция соседних органов нарушена (гепатит, панкреатит).
По характеру течения воспалительно-деструктивного процесса различают:
- Рецидивирующее течение
. Проявляется периодами обострения и полной ремиссией, во время которой проявления холецистита отсутствуют. - Монотонное течение
. Типичным признаком является отсутствие ремиссий. Пациенты жалуются на постоянные болезненные ощущения, дискомфорт в правых отделах живота, расстройство стула, тошноту. - Перемежающееся течение.
На фоне постоянных слабовыраженных проявлений холецистита периодически возникают обострения разной степени тяжести с явлениями интоксикации и желчной коликой.
Осложнения холецистита.
К осложнениям относят: перихолецистит, панкреатит, холангит, реактивный гепатит, дуоденит.
Перихолецистит возникает при вовлечении в патологический процесс всех стенок желчного пузыря и серозной оболочки (брюшины). При этом состоянии болевой синдром носит постоянный и интенсивный характер, распространяется на правый бок, усиливается при повороте и наклоне туловища.
Холангит – воспалительный процесс в желчных протоках. Основным симптомом является повышение температуры до 40 градусов с потрясающими повторными ознобами, тошнота, рвота, схваткообразные боли в правом подреберье.
При некалькулезном холецистите часто в патологический процесс вовлекаются другие органы пищеварительной системы: если наряду с болью в правом подреберье появляются болевые ощущения «опоясывающего» характера, послабление стула – возможно вовлечение в патологический процесс поджелудочной железы. Если боль распространяется на всю область печени и сопровождается ее увеличением – присоединение реактивного гепатита, возникновение поздних, голодных болей в верхней половине живота свидетельствует о наличии дуоденита.
Осложнения не только обуславливают утрату трудоспособности, но и представляют угрозу жизни пациента, поэтому при появлении первых симптомов заболевания нужно сразу обратиться к врачу – терапевту или гастроэнтерологу.
Симптомы острого холецистита
Эта форма болезни в своем развитии проходит три стадии, каждой из которых присущая своя клиническая картина:
- Катаральный холецистит проявляется постоянными сильными болями в правом подреберье, отдающими в правую половину тела — лопатку, плечо, правую поверхность шеи. В начале заболевания боли могут быть приступообразными. Часто появляется рвота содержимым желудка. В рвотных массах почти всегда обнаруживается желчь. Температура — субфебрильная, пульс — в норме.
- При флегмонозном холецистите воспаление проникает вглубь стенки желчного пузыря, затрагивая не только его слизистую оболочку, но и подлежащие слои. Боли при этой форме значительно интенсивнее, усиливаются при смене положения тела, дыхании, кашле, натуживании. Рвота — многократна, температура — высокая (38-39°С). Пульс учащается до 100 более ударов за минуту. Живот вздут, болезнен при выщупывании.
- При гангренозном холецистите, который чаще возникает у пожилых людей, на первое место выходит общая симптоматика. Боли несколько стихают, однако это — лишь кажущееся благополучие. Причина уменьшения болевых ощущений — гибель нервных рецепторов под действием инфекции, проникающей во всю толщу стенки желчного пузыря. Состояние больного резко утяжеляется, он становится заторможенным, вялым. Нарастают явления общего перитонита — воспаления брюшины, возникающего вследствие распространения инфекции из желчного пузыря в брюшную полость. Температура высока, отмечается сильная тахикардия, живо резко вздут, болезнен при пальпации во всех отделах, напряжен. Это — исключительно опасная форма заболевания, часто ведущая даже при правильном лечении к трагическому исходу.
Симптомы хронического холецистита
Хроническая форма заболевания, как правило, не осложняется желчекаменной болезнью и может незаметно протекать у большей части людей, достигших 40 лет, причем женщины в несколько раз чаще становятся жертвами этого коварного заболевания.
Боль
Именно боли являются основным проявлением заболевания. Их интенсивность, расположение и продолжительность зависят от:
- вида дискинезии желчевыводящих путей;
- наличия сопутствующих заболеваний органов ЖКТ;
- наличия осложнений.
При хроническом бескаменном холецистите боли располагаются чаще всего в области правого подреберья или подложечной области. Причем пациенты замечают, что они усиливаются после обильных трапез, употребления жареной, жирной, пряной пищи, злоупотребления алкоголем, газированными напитками или чрезмерных физических нагрузок.
Внимание! Как правило, боли при холецистите носят постоянный, тянущий характер, но в определенных случаях они могут больше напоминать ощущение тяжести в правом подреберье.
Именно жирная и жареная пища чаще всего вызывает появление тянущих, тупых болей
При присоединении осложнений боли могут становиться более выраженными и менять локализацию. Поэтому если при неосложненном течении хронического холецистита они могут иррадиировать только в правую лопатку, плечо или ключицу, то при развитии перихолецистита они становятся постоянными, усиливающимися при наклонах или поворотах туловища и резких движениях правой рукой и так далее.
Внимание! При отсутствии лечения и несоблюдении диеты хронический холецистит может перейти в острую форму или стать причиной образования в желчном пузыре камней.
Диспептические расстройства
При обострении заболевания у большинства больных наблюдаются рвота и другие диспептические жалобы, особенно если они обусловлены развитием сопутствующей патологии, например, гастродуоденита или панкреатита. Как правило, рвота также провоцируется погрешностями в диете и приемом алкоголя.
Во время обострения заболевания пациенты могут страдать от:
- постоянной тошноты;
- горечи во рту;
- горькой отрыжки с привкусом тухлости;
- снижения аппетита;
- метеоризма;
- изжоги.
Особое внимание стоит обратить на стул при холецистите, поскольку изменение его консистенции и частоты может указывать на присоединение осложнений заболевания и развитие вторичных инфекций. Например, запор и вздутие живота обычно появляются при парезах кишечника или при гипокинетических состояниях. Также возможна диарея при холецистите, особенно если у больного развивается вторичный гастродуоденит, гастрит, энтерит или панкреатит. Таким образом, понос при холецистите является признаком присоединения других заболеваний.
О тяжести заболевания и присоединении сопутствующих заболеваний можно судить по изменению характера стула
На наличие заболевания может указывать и окраска каловых масс. Цвет кала при холецистите обычно светлый, что обусловлено недостаточным поступлением желчи в просвет кишечника. В определенных случаях он может быть даже полностью белым.
Другие признаки
В результате застоя желчи в желчном пузыре происходит раздражение нервных окончаний, что приводит к появлению кожного зуда. Обычно подобное наблюдается при желчекаменной болезни, хотя возможно и при некалькулезном холецистите. Кроме того, у аллергиков часто холецистит становится причиной развития крапивницы, отека Квинке и так далее.
Температура при холецистите редко остается неизменной. Чуть меньше чем у половины больных во время обострения заболевания наблюдается небольшое ее повышение, что сопровождается ознобами. А вот желтуха, хотя и может возникнуть, но все же не относится к числу самых распространенных признаков недуга.
При длительном течении заболевания в воспалительный процесс может вовлекаться солнечное сплетение, что проявляется:
- болями иногда жгучего характера в области пупка, которые склонны иррадиировать в спину;
- диспептическими явлениями;
- болезненностью определенных точек при пальпации, расположенных между мечевидным отростком и пупком;
- болезненностью мечевидного отростка при надавливании (симптом Пекарского).
Если же говорить про характерные симптомы холецистита у женщин, то у некоторых дам в связи с гормональным дисбалансом может развиваться симптом предменструального напряжения. Он проявляет себя нарушениями в обменно-эндокринном, вегетативно-сосудистом и нейропсихическом плане, то есть симптомами предменструального напряжения являются:
- неустойчивость настроения, например, подавленность, плаксивость, раздражительность и так далее;
- головные боли;
- нагрубание и болезненность груди;
- пастозность лица и рук;
- онемение конечностей;
- скачки артериального давления.
Известный всем ПМС может быть одним из признаков холецистита
Важно: все признаки предменструального напряжения возникают за несколько дней до начала менструации и проходят практически сразу после ее наступления.
В части случаев больные жалуются на появление перебоев сердцебиения, болей в области сердца, которые сложно назвать сильными, а на ЭКГ можно отчетливо проследить диффузные изменения миокарда. Обычно эти симптомы появляются после употребления алкоголя или жирной пищи. То есть у них развивается холецисто-кардиальный синдром.
«Клинические маски» холецистита
Таким образом, проявления хронического холецистита редко бывают выраженными, наоборот, чаще это заболевание как бы маскируется под другие. Поэтому у разных больных в клинической картине преобладают признаки определенной группы, что очень затрудняет диагностику. Так, различают следующие группы симптомов холецистита или его «клинические маски»:
- Желудочно-кишечная, для которой характерно преобладание диспептических жалоб при отсутствии характерных для холецистита болей.
- Кардиальная, при которой основными жалобами пациентов являются кардиалгия, стенокардия. Чаще всего эти симптомы холецистита наблюдаются у мужчин после 40 лет.
- Неврастеническая, проявляющаяся выраженным невротическим синдромом.
- Ревматическая, сопровождающаяся перебоями в работе сердца, артралгией, потливостью, изменениями ЭКГ.
- Тиреотоксическая, признаками которой выступают повышенная раздражительность, потливость, дрожь в руках, похудение и тахикардия.
- Солярная, которая проявляет себя преобладанием симптомов поражения солнечного сплетения.
Важно: оценивать симптомы холецистита можно только при условии, что пациент незадолго до этого не принимал никаких лекарственных средств.
Однако, как бы ярко не были выражены симптомы, сопровождающие патологическое состояние пациента, на основе его осмотра и опроса врач сможет сделать лишь предположение по поводу диагноза. Для того, чтобы его подтвердить, необходимо провести лабораторные и инструментальные исследования, о которых мы рассказали в статье про диагностику холецистита.
Калькулезный
Формирование твердого осадка в виде камней в желчном пузыре приводит к появлению калькулезного холецистита. Преимущественно заболеванию подвергаются взрослые люди в возрасте старше 40 лет. Женщины подвержены ему чаще, чем мужчины. За редким исключением болеют дети.
Конкременты – камни различной формы и диаметра могут располагаться и в желчном пузыре, и в протоках, затрудняя тем самым отток желчи, что вызывает приступ желчной колики и хронический воспалительный процесс. Камни образовываются на фоне изменения основного состава желчи, а также как сопутствующая патология при болезнях ЖКТ.
Факторами, способствующими повышению риска камнеобразования, могут быть:
- нарушение режима питание;
- чрезмерное употребление пищи с повышенным содержанием животных жиров;
- малоактивный образ жизни;
- наследственность.
Ведущей методикой исследования при появлении симптомов калькулезного холецистита является ультразвуковая диагностика органов брюшной полости. Другие методы исследования назначаются по показаниям. Как правило, требуется хирургическая операция, связанная с удалением желчного пузыря, так как наличие камней в нем приводит к постоянному воспалению.
При хроническом холецистите операция проводится в плановом порядке, при остром – в экстренном. Существующие методики медикаментозного лечения, направленные на растворение камней, себя не оправдывают.
Причины холецистита
Заболевания желчевыводящего пути делятся на 3 группы:
- Обменные – развивается желчекаменная болезнь.
- Воспалительные – холецистит.
- Функциональные – дискинезия.
Все эти состояния сопровождают один патологический процесс – сначала нарушается моторика желчного пузыря – диагностируют дискинезию, через время развивается воспалительный процесс – говорят о бескаменном холецистите, который через время может закончиться холелитиазом (желчекаменной болезнью).
В медицине выделяют основные, а также дополнительные причины. К основным относят инфекцию. Она оказывается в желчном пузыре через лимфу, кровь, кишечник.
Очень важно узнать о первичном источнике болезни:
- Хроническое или острое воспаление кишечника, желудка – энтероколит, дисбактериоз, аппендицит, панкреатит.
- Органы дыхания – тонзиллит, синусит, а также ротовой полости – пародонтоз.
- Воспаление мочевыводящих путей – цистит, пиелонефрит.
- Вирусное печеночное поражение.
- Воспаление половых органов. Например, у женщин – это аднексит, а у мужчин – простатит.
- Поражение желчевыводящего пути паразитами – аскаридоз, лямблиоз.
Что касается дополнительных факторов, можно сказать о таких:
- Дискинезия желчевыводящего пути, при которой нарушается тонус, моторика желчного пузыря, протоков. Все заканчивается нарушением оттока, застоем желчи.
- Врожденные аномалии в желчном пузыре.
- Панкреатический рефлюкс, при котором содержимое двенадцатиперстной кишки забрасывается в желчные пути. В панкреатическом соке содержатся активные ферменты, приводящие к ферментативному повреждению желчного пузыря. Симптом характерен для заболеваний двенадцатиперстной кишки, поджелудочной железы.
- Проблемы с кровоснабжением в желчном пузыре возникают из-за гипертонии, атеросклероза, сахарного диабета. Все заканчивается сужением сосудистого просвета.
- Дисхолия, при которой нарушен состав желчи. Из-за изменения основных компонентов повреждаются стенки желчного пузыря. Такое возникает, когда человек употребляет жирную, однообразную пищу.
- Иммунологическая, аллергическая реакция заканчивается воспалительным процессом.
- Генетическая предрасположенность.
- Изменения в работе эндокринной системы – прием контрацептивов, беременность, ожирение, нарушен менструальный цикл.
Отмечаем, все факторы приводят к воспалению, активизации бактериальной флоры и развитию заболевания.
Бескалькулезный
Воспаление желчного пузыря на фоне затрудненного оттока желчи без участия холелитиаза называется бескалькулезным холециститом. Это заболевание всегда сочетается с гепатитами, воспалениями желчных протоков и поджелудочной железы.
Бескалькулезный холецистит может развиваться под влиянием:
- Микробного заражения желчного пузыря;
- Разъедания слизистых оболочек органа панкреатическими ферментами;
- Нарушения кровообращения в стенках желчного пузыря.
Бескалькулезный холецистит проявляется типичными и атипичными симптомами:
- Типичная форма. Болезнь характеризуется тупыми, монотонными болями в правом подреберье через сорок-девяносто минут после приема пищи, езды по бездорожью или ношения тяжестей. Замечено усиление болей в положении сидя и успокоение в положение лежа. Боль сочетается с изжогой, тошнотой и отрыжкой;
- Кардиалгический синдром. Тупые боли в предсердечной области, аритмии и экстрасистолии, возникающие после еды. На электрокардиограмме отмечается отрицательный зубец Т, сглаженные QRS зубцы;
- Эзофагический синдром. Упорная изжога, тупая боль и ощущение инородного тела за грудиной. Временная дисфагия (затрудненность глотания пищи);
- Кишечный синдром. Вздутие живота с не локализованной болью и упорными запорами.
Хронический некалькулезный холецистит – это воспаление желчного пузыря, которое возникает в результате микробного заражения, сопровождающегося разрастанием соединительной ткани и застоями желчи без образования камней.
Проникновение микрофлоры в очаг патогенеза происходит по восходящему или нисходящему пути, либо лимфогенно:
- Восходящий путь – из кишечника в шейку пузыря и выше. Способствует нарушению функции сфинктера, предотвращающего обратный ток желчи из кишечника;
- Нисходящий путь – при циркуляции возбудителя инфекции в кровеносном русле. В некоторых источниках называется «гематогенным» путем распространения инфекции;
- Лимфогенный. Лимфа – биологическая жидкость организма, которая участвует во многих функциях, в том числе, в нейтрализации воспалительных реакций. При массированных гнойных инфекциях (мочеполовой, дыхательной, пищеварительной сферы) лимфа не справляется со своей ролью и становится фактором переноса инфекции.
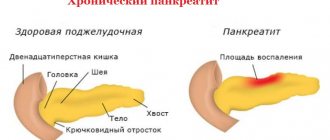
Развитие патогенеза хронического бескалькулезного холецистита сопровождается утратой сократительной и всасывающей функций желчного пузыря, что приводит к застою (окклюзии) желчи, утолщению стенок и сморщиванию органа.
Особенности заболевания
Характер клинической картины определяется ролью, которую играет желчный пузырь в системе пищеварения. Этот орган располагается в правом подреберье. Пузырь аккумулирует производимую печенью желчь, которая:
- стимулирует перильстатику тонкого кишечника;
- меняет свойства пищи, попадающей в тонкий кишечник;
- стимулирует выработку слизи, которая защищает тонкий кишечник;
- подавляет активность билирубина, холестерина и некоторых других веществ;
- стимулирует синтез ферментов, отвечающих за переработку пищи.
Основной причиной развития холецистита является нарушение оттока желчи, к чему приводит воздействие различных факторов.
Провоцирующие факторы
Чаще воспаление в желчном пузыре развивается под воздействием следующих факторов:
- желчекаменная болезнь;
- атеросклероз, из-за которого нарушилось кровоснабжение стенок желчного пузыря;
- рефлюкс-эзофагит, сопровождающийся забросом панкреатического сока в желчные протоки;
- инфицирование желчных протоков патогенной микрофлорой.
К числу возможных причин возникновения холецистита относят:
- неправильное питание (злоупотребление жирными продуктами, фаст-фудом);
- сильный стресс;
- аномальное строение желчного пузыря и протоков;
- гормональный дисбаланс;
- интенсивная аллергическая реакция (преимущественно на продукты питания);
- иммунные заболевания;
- резкое снижение веса.
В группу риска развития холецистита входят женщины старше 40 лет. В этот период происходит гормональная перестройка организма, провоцирующая сбои в работе желчного пузыря. Кроме того, признаки заболевания нередко отмечаются во время беременности. Растущий живот сдавливает желчные протоки и пузырь, что способствует воспалению местных тканей.
Классификация
Холецистит бывает острым и хроническим. Первая форма заболевания характеризуется тупыми болями, которые локализуются в правом подреберье и иррадиирует в лопатку или плечо. Одновременно с этим пациента нередко беспокоят тошнота, рвота и озноб. Развитие воспалительного процесса вызывает повышение температуры тела. А дисфункция желчного пузыря способствует росту концентрации билирубина в крови, что проявляется в виде пожелтения кожных покровов.
Хроническая форма заболевания характеризуется бессимптомным течением. Обычно болевые ощущения в правом подреберье возникают, когда организм испытывает сильную тряску. Иногда пациента беспокоит вздутие живота, что в основном проявляется после потребления жареной и жирной пищи. Неправильное питание на фоне холецистита также провоцирует диарею.
При калькулезной форме заболевания, вызванной проникновением конкрементов в желчные протоки, возникает боль по типу коликов. Со временем, когда развивается воспалительный процесс, к начальному симптому присоединяются остальные признаки патологии.
В зависимости от характера клинической картины выделяют следующие формы холецистита:
- катаральный;
- флегмонозный;
- гангренозный.
При катаральном холецистите отмечаются боли в правом подреберье, иррадирующие в лопатку, шею и поясницу. На начальном этапе развития воспалительного процесса этот симптом беспокоит в период активной работы желчного пузыря.
Со временем болевой синдром приобретает постоянный характер.
В запущенных случаях течение катарального холецистита сопровождается частой рвотой (желудочным и дуоденальным содержимым), после которой пациент не испытывает облегчения.
Обострение заболевания длится несколько суток. В этот период температура повышается до 37,5 градуса. Также клиническая картина при катаральном холецистите нередко дополняется следующими явлениями:
- повышение сердечного ритма до 100 ударов в минуту;
- незначительный рост артериального давления;
- белесый налет на языке (редко);
- гиперемия;
- умеренное повышение лейкоцитов в крови.
Флегмонозный холецистит отличается более интенсивными болевыми ощущениями в правом подреберье. Этот симптом возникает при смене положения тела, частом и глубоком дыхании, кашле. Температура тела при флегмонозном холецистите повышается до 38-39 градусов. Течение заболевания сопровождается:
- учащенным сердцебиением (до 120 ударов в минуту);
- приступами тошноты с рвотой;
- ознобом;
- ухудшением общего состояния;
- незначительное вздутие живота;
- увеличение желчного пузыря (прощупывается при пальпации).
Флегмонозный холецистит характеризуется утолщением стенок желчного пузыря, на котором нередко образуется налет с гнойными вкраплениями.
Гангренозная форма заболевания возникает на последней стадии развития воспалительного процесса. Общая интенсивность патологии усиливается. Опасность данного состояния кроется в том, что при гангренозном холецистите иммунная система не способна противостоять патогенным микроорганизмам, и последние поражают внутренние органы.
Запущенная форма заболевания характеризуется следующей симптоматикой:
- выраженные признаки общей интоксикации организма;
- повышение температуры тела до 38-39 градусов;
- учащенное сердцебиение (до 120 ударов в минуту);
- учащенное и поверхностное дыхание;
- сухой язык;
- выраженное вздутие живота;
- дисфункция тонкого кишечника (орган практически перестает работать).
При гангренозном холецистите нарушается щелочный и электролитный баланс крови. Эта форма заболевания развивается в основном на фоне атеросклероза, в связи с чем развитию патологии более подвержены лица пожилого возраста.
Приступ холецистита
Приступы характерны как для первичного холецистита, так и для обострений хронической формы заболевания. Предвестниками приступов являются неприятные ощущения в животе после приема жирной, острой пищи или алкоголя.
Симптомы острого приступа холецистита:
- Резкая схваткообразная боль в области правого подреберья, эпигастрия или пупка;
- Тошнота и рвота, отрыжка газами, привкус горечи во рту;
- Субфебрильная или фебрильная температура тела (37-38 0 С или 38-39 0 С).
Как снять приступ холецистита?
Для купирования приступа холецистита необходимо:
- Вызвать скорую помощь;
- Лечь в постель и приложить к животу холод;
- Принять спазмолитик (папаверин, но-шпа) и анальгетик (анальгин, баралгин);
- Для уменьшения тошноты выпить мятного чая или негазированной минеральной воды комнатной температуры;
- При наличии рвоты обеспечить сбор рвотных масс на анализ.
Симптомы холецистита
Острый холецистит, симптомы которого чаще развиваются при наличии камней в желчном пузыре и являются осложнением желчнокаменной болезни.
Симптомы острого холецистита развиваются бурно, их еще часто называют «печеночными коликами», так как болевой синдром локализуется именно в области печени.
Основными признаками острой стадии заболевания являются:
- Непрекращающиеся боли в правом подреберье, которые могут отдавать в правую часть груди, шею, в правую руку. Зачастую перед появлениями болей случается приступ желчной колики;
- Тошнота и рвота, после которых не наступает облегчение;
- Ощущение горечи во рту;
- Повышение температуры тела;
- При осложнениях – желтуха кожи и склер.
Нередко боли сопровождаются тошнотой и рвотой желчью. Обычно отмечаются повышение температуры (до 38 С и даже до 40 С), озноб. Общее состояние значительно ухудшается.
Провоцирующим фактором, дающим точек развитию острого приступа холецистита, является мощный стресс, переедание острой, жирной пищей, злоупотребление алкоголем. Если вы вовремя не разобрались, как лечить холецистит, то он ставиться хроническим и будет докучать вам продолжительное время.
Осложнения
Наличие любого холецистита всегда чревато возможным развитием осложнений. Некоторые из них весьма опасны и требуют безотлагательного оперативного вмешательства. Так, в результате холецистита у больных могут возникнуть:
- перихолецистит (переход воспаления на рядом расположенные ткани и органы);
- холангит (распространение воспаления на внутри- и внепеченочные желчевыводящие протоки разного калибра);
- закупорка желчевыводящих протоков;
- «фарфоровый» желчный пузырь (результат отложения в стенке пузыря солей кальция);
- эмпиема желчного пузыря (его гнойное воспаление);
- омертвление стенки (некроз) желчного пузыря из-за воспаления и давления на нее камнями (камнем);
- перфорация стенки (образование в ней отверстия) как следствие некроза, в результате его содержимое оказывается в брюшной полости пациента и ведет к воспалению брюшины (перитониту);
- формирование свищей между пузырем и кишкой, пузырем и почечной лоханкой, пузырем и желудком (результат некротических изменений желчнопузырной стенки;
- «отключенный» (неработающий) желчный пузырь;
- вторичный билиарный цирроз (следствие продолжительного калькулезного холецистита);
- рак желчного пузыря.
Опасность заболевания
Если не лечить острый и хронический холецистит, это приведет к развитию тяжелых последствий, вплоть до гибели человека. Серьезные осложнения болезни – инфицирование, некроз тканей, перфорация стенок. При появлении характерных симптомов воспаления нужно срочно обратиться к врачу, пройти лечение под его наблюдением.
Инфицирование
Застой желчи приводит к нарушению кровообращения, создает условия для присоединения вторичной инфекции, вызванной бактериями, грибками. Гнойное содержимое с током крови может распространиться по всему организму. Это чревато развитием сепсиса, инфицированием других органов.
Заражение крови нередко заканчивается гибелью больного.
Статьи по теме
- Полезные продукты при холецистите и травы
- Гиперкинетическая дискинезия желчевыводящих путей у детей и взрослых
- Лечение дискинезии желчевыводящих путей у взрослых и детей
Некроз тканей
Если не проводить лечение, может начаться гангрена желчного пузыря, при которой идет разрушение тканей органа. Некроз грозит разрывом стенок, развитием перитонита (гнойного воспаления брюшной полости). Ситуация требует немедленной хирургической операции.
Перфорация желчного пузыря
Невылеченное воспаление может привести к разрыву стенок органа. Если перфорация локальная, она вызывает развитие околопузырного абсцесса с нагноением тканей.
Прорыв в брюшную полость может привести к гибели человека.
Иногда происходит перфорация смежного органа. Если при этом большой камень мигрирует в кишечник, что может вызвать его перекрытие, нарушение функций.
Диагностика
Лечением холецистита занимается врач-гастроэнтеролог. При хронической форме заболевания полезно будет проконсультироваться у диетолога. Дополнительную помощь может оказать физиотерапевт.
Для постановки диагноза проводятся следующие мероприятия:
- сбор анамнеза;
- осмотр пациента;
- лабораторные обследования;
- инструментальные исследования.
Лабораторные исследования:
- Общий анализ крови. Выявляет признаки воспаления.
- Биохимический анализ крови: общий билирубин и его фракции, трансаминазы, щелочная фосфатаза, холестерин. Наблюдается их умеренное повышение.
- Сахар крови. Для диагностики сахарного диабета.
- Общий анализ мочи. Для дифференциальной диагностики с заболеваниями почек.
- Кал на яйца глистов. Для выявления лямблий, аскарид.
- Микроскопическое и бактериологическое исследование желчи.
- Иммуноферментативное исследование крови на лямблиоз.
- Анализ кала на эластазу 1. Для диагностики панкреатита.
Применяются следующие методы диагностики:
- УЗИ-диагностика. Проводится с целью обнаружения признаков патологически изменённых тканей желчного пузыря, в некоторых случаях, камней;
- Холеграфия. Метод рентгенологического исследования, дополняющий УЗИ. Используется для выявления скрытых патологий желчного пузыря;
- Зондирование двенадцатиперстной кишки. Используется для отбора содержимого тонкого отдела кишечника.
Самым лучшим способом определения наличия заболевания является заблаговременное исследование. Чаще всего выявление некоторых отклонений химического состава желчи может потребовать лишь соблюдения не строгой диеты.
Как лечить холецистит?
Поскольку причина холецистита – инфекция, то при признаках её обострения (боли, повышение температуры, изменения в анализах крови), назначаются антибиотики, но это лучше доверить врачу, в идеале имеющему на руках результаты посева желчи.
А вот в домашних условиях можно и нужно лечиться такими средствами:
- Соблюдать диету. При обострении можно день-два вообще поголодать, но при этом пить некрепкий чай, соки или морсы, разведенные водой 1:1, или негазированную минеральную воду. Затем подключить супы-пюре и каши, затем нежирный творог, отварое мясо и паровую рыбу, а дней через 5-7 можно перейти на щядащую, но вполне физиологичную диету, исключающую жареные блюда, жирные продукты, типа гусятины или кремовых пирожных, копчености и пряные приправы (например, хрен или горчицу). Есть лучше часто, каждые 3 часа, но понемногу.
- При болях принимать спазмолитики. Это традиционная но-шпа (по 2 таблетки три раза в день, но не больше, почитайте побочные эффекты в аннотации и убедитесь, что это серьезный препарат и передозировка недопустима), папаверин (можно в свечах – многие отмечают, что эффект даже лучше, чем от таблеток), дюспаталин по 1 таблетке 2 раза, за 20 минут до еды.
- Выбор желчегонных препаратов зависит от моторики желчных путей.
В целом основу лечения острого и хронического некалькулезного холецистита составляет комплексная медикаментозная и диетотерапия. При часто рецидивирующей калькулезной форме болезни или при угрозе развития осложнений прибегают к оперативному вмешательству на желчном пузыре.
Лечение хронического холецистита
Лечение хронического процесса без образования камней всегда осуществляется консервативными методами, главный из которых диетическое питание (диета 5 — дробное питание с достаточным объемом жидкости, минеральная вода). При наличии желчных камней — ограничение тяжелого труда, физических перегрузок, тряской езды.
Применяются следующие лекарственные средства:
- Антибиотики, чаще всего широкого спектра действия или цефалоспорины
- Ферментные препараты — Панкреатин, Мезим, Креон
- Дезинтоксикация — внутривенные инфузии хлорида натрия, растворов глюкозы
- НПВС — иногда их применяют для снятия воспаления и болевых ощущений
Желчегонные препараты принято разделять на:
- Холеретики — препараты, усиливающие образование желчи. Препараты, содержащие желчь и желчные кислоты: аллохол, лиобил, вигератин, холензим, дигидрохолевая кислота – хологон, натриевая соль дегидрохолевой кислоты – дехолин. Растительные препараты увеличивают секрецию желчи: флакумин, кукурузные рыльца, берберин, конвафлавин. Синтетические препараты: осалмид (оксафенамид), гидроксиметилникотинамид (никодин), циквалон, гимекромон (одестон, холонертон, холестил).
- Холекинетики подразделяются на: способствующие выделению желчи и повышающие тонус желчного пузыря (сульфат магния, питуитрин, холеретин, холецистокинин, сорбитол, маннитол, ксилит) и холеспазмалитики, снижающие тонус желчевыводящих путей и сфинктера Одди: дротаверина гидрохлорид, но-шпа, олиметин, атропин, платифиллин, эуфиллин, мебеверин (дюспаталин).
В периоды обострения очень широко применяется фитотерапия, при отсутствии на нее аллергии — отвары ромашки, одуванчика, мяты перечной, валерианы, календулы. А в периоды ремиссии возможно назначение гомеопатического лечения или фитотерапии, но другими травами — тысячелистника, алтея, пижмы, крушины.
Очень важно соблюдать строгую диету после обострения холецистита, тогда симптомы постепенно затихают. Кроме диеты при камнях в желчном пузыре и при холецистите также рекомендуется периодически проводить тюбажи с ксилитом, минеральной водой или магнезией, эффективна физиотерапия — электрофорез, рефлексотерапия, СМТ-терапия.
При калькулёзном хроническом холецистите с ярковыраженными симптомами, рекомендовано удаление желчного пузыря, источника роста камней, которые могут представлять угрозу жизни при их движении. Преимуществом хронического холецистита с камнями от острого калькулезного холецистита, является то, что эту операцию планируют, она не является экстренной мерой и к ней можно спокойно подготовиться. Используются при этом и лапароскопическая операция, и холецистэктомия из минидоступа.
Когда противопоказано оперативное вмешательство, иногда при хроническом холецистите, лечение может заключаться в методике дробления камней ударно-волновой литотрипсии, эта экстракорпоральная процедура не извлекает камни, а просто раздробляет, разрушает их, и часто происходит их повторному росту. Также есть и методика разрушения камней с помощью солей урсодезоксихолевой и хенодезоксихолевой кислоты, кроме того, что эта терапия не приводит к полному излечению, оно еще и достаточно продолжительно по времени и длиться до 2 лет.
Питание и диета
В период выраженного обострения холецистита пациентам рекомендовано лечение в стационаре — терапевтическом или гастроэнтерологическом, соблюдение постельного режима, состояние психоэмоционального покоя. После ликвидации выраженных признаков обострения режим больного расширяется до общего.
В период обострения, в первые два дня, назначаются только прием теплой жидкости (некрепкий сладкий чай, соки из фруктов и овощей, разведенные водой, минеральная вода без газа) небольшими порциями до 1,5 литров в день и несколько сухариков. По мере стихания боли и улучшения общего состояния расширяется диетический стол. Рекомендуют:
- протертые супы из овощей и круп,
- каши (овсяная, рисовая, манная, гречневая),
- кисели, муссы, желе, нежирный творог,
- нежирная отварная рыба,
- протертое и отварное мясо, паровые котлеты (телятина, курица, индейка, кролик),
- белые сухари.
Пища принимается дробными порциями 5-6 раз в день.
В период обострения рекомендуют проводить разгрузочные дни 1 день в неделю:
- творожно — кефирный день. 900г кефира на 6 приема, 300г нежирного творога на 3 приема и 100г сахара;
- рисово – компотный.1,5 л компота, приготовленного из 1,5кг свежих или 240г сухих фруктов на 6 приемов, рисовая каша, сваренная на воде из 50г риса — на 3 приема.
После купирования обострения холецистита назначается диета, стол № 5, которая является основной при этом заболевании.
Пациентам рекомендуют:
- супы молочные, фруктовые, на овощном отваре с крупами, лапшой;
- отварное мясо, паровые котлеты, фрикадельки (говядина, кролик, курица, индейка);
- нежирные сорта рыбы морской или речной в отварном или запеченном виде, без корки;
- яйца, до 1-2 в день – всмятку, в виде паровых омлетов;
- молочные продукты: нежирное молоко, творог, кефир, йогурт, простокваша, масло сливочное (ограничено);
- овощи в отварном, запеченном виде, частично — сырые. Картофель, свекла, морковь, помидоры, огурцы, тыква, сладкий перец, баклажаны, цветная капуста, кабачки;
- фрукты и ягоды. Груши, дыни, бананы, персики, абрикосы, арбузы, некислые сорта яблок;
- каши – гречневая, овсяная, рисовая, манная, с добавлением молока, при переносимости;
- сладкие блюда – пастила, мармелад, мед, джемы, варенье, желе;
- мучные изделия – пшеничный и ржаной хлеб, вчерашний, сухари из белого хлеба, сухое несдобное печенье.
Принимать пищу необходимо небольшими порциями, не спеша 5-6 раз в день. Не рекомендуются длительные перерывы между приемами пищи, голодание. Завтрак обязателен, ужин за 2- 3 часа до сна, необильный. Количество жидкости не ограничивается. Обильное количество пищи, принятое однократно, нарушает ритм выделения желчи, вызывает спазм желчного пузыря и провоцирует боль.
При хронических холециститах необходимо увеличить употребление продуктов, улучшающих отток желчи и снижающих уровень холестерина:
- богатые пищевыми волокнами (отруби, овощи, фрукты, ягоды). Отруби предварительно запаривают и добавляют в блюда, по 1-1,5 столовые ложки 3 раза вдень;
- богатые солями магния (гречневая и овсяная крупы, сухофрукты, отруби);
- содержащие эссенциальные полиненасыщенные жирные кислоты, фосфолипиды, витамин Е (кукурузное, оливковое, подсолнечное и другие масла);
- содержащие молочнокислые бактерии (кисломолочные напитки, творог).
Не рекомендуются продукты:
- с высоким содержанием жиров животного происхождения (жареные блюда, жирная рыба, свинина, баранина, утка, колбасы, копчености, майонез, кремы, торты, пирожные);
- сырой лук, чеснок, редис, щавель, шпинат, грибы, блюда из бобов (горох, фасоль);
- холодные и газированные напитки, концентрированные соки, кофе, какао, алкогольные напитки.
Диета
При обострении холецистита рекомендуется провести несколько дней без еды. Разрешается пить некрепкий теплый чай или отвар шиповника. Далее следует придерживаться строгой диеты вплоть до исчезновения всех симптомов холецистита.
Необходимо есть маленькими порциями 6 раз в день. Пища должна быть приготовлена на пару или отварная, перетертая блендером. Меню, как правило, состоит из следующих продуктов:
- вегетарианские слизистые супы из круп;
- жидкие каши из круп;
- отварная рыба;
- котлеты из нежирной рыбы на пару;
- нежирные молочные продукты, жидкий творог;
- кисели;
- сухари из белого хлеба.
При холецистите запрещаются следующие продукты:
- острое, копченое, соленое, жирное, жаренное;
- наваристые бульоны;
- жирное мясо и рыба;
- майонезы и жирные соусы;
- колбасные продукты;
- шоколад;
- какао и шоколад;
- газированные напитки;
- пища, в составе которой есть консерванты.
После ремиссии необходимо придерживаться меню диеты 5А. Состояние здоровья при холецистите в значительной мере зависит от питания. Чем здоровее оно будет, тем лучше будут работать все системы и органы, особенно желчевыводящая система.
Народные средства
Народное лечение острого и хронического холецистита заключается в употреблении травяных отваров.
Самое широкое распространение при холециститах получил сбор по Н. Г. Ковалевой:
- календула лекарственная (надземная часть),
- укроп огородный (семена) – 10 г, береза белая (листья) – 10 г,
- сушеница лесная (трава) – 10 г,
- можжевельник обыкновенный (плоды) – 10 г,
- ромашка аптечная (цветы) – 20 г,
- земляника лесная (ягоды) – 20 г,
- роза белая (лепестки) – 20 г,
- хвощ полевой (побеги) – 30 г,
- кукурузные рыльца – 30 г,
- шиповник коричневый (плоды толченые) – 40 г.
5–6 г сбора заваривают 500 мл кипятка, настаивают и принимают по 50–150 мл 3 раза в сутки за 10–15 мин. до еды. Вкус настоя горьковатый, запах приятный.
В последние годы нашли широкое применение при лечении больных, страдающих заболеваниями желчного пузыря и желчевыводящих путей, препараты, содержащие эфирные масла (в частности немецкие – ровахол и энатин). В качестве желчегонного можно использовать сок черной редьки по 1 столовой ложке 3 раза в день до еды в течение 10–20 дней.
Убедительно доказано желчегонное действие многоатомных спиртов (сорбит, маннит и ксилит). Сорбит стимулирует выработку эндогенного холецистокинина, увеличивает бактериальный синтез витаминов В1 и В2, усиливает всасывание витамина В12. Сорбит можно применять в виде 10–15% раствора по 50–75 мл 3 раза в день вместо сульфата магния. В аналогичной дозе назначают и ксилит.
При хроническом холецистите
широко назначают питье минеральных вод малой и средней минерализации с преобладанием гидрокарбонатов, сульфатов, хлора, магния, натрия, кальция. Применяют воду термальной (35–42 °С) или гипертермальной (42–50 °С) температуры.
Минеральные воды стимулируют секрецию желчи, выделение, уменьшение вязкости и разжижение ее. Воду пьют в количестве 3 мл на 1 кг массы тела маленькими глотками. Чаще применяют Ессентуки № 4, 17, 20, Смирновскую, Боржом, Славяновскую.
Если холецистит осложняется гастритом с повышенной кислотностью, то минеральную воду дают за 1–1,5 ч до еды, гастритом с нормальной или пониженной кислотностью – за 40 мин. до приема пищи. Курс лечения минеральными водами 1–1,5 мес. с перерывом между следующим курсом в 3–6 мес.
Профилактика
Чтобы предупредить холецистит, важно придерживаться несложных рекомендаций:
- Правильно питайтесь, исключите из рациона острые, жирные, жареные блюда.
- Не пропускайте основные приемы пищи.
- Контролируйте питьевой режим, старайтесь за день выпивать 1,5–2 литра воды.
- Откажитесь от алкоголя, сигарет и других вредных привычек.
- Вовремя лечите заболевания органов желудочно-кишечного тракта.
- Контролируйте вес, не допускайте его резких скачков.
- Ведите активный образ жизни.
- Избавьтесь от паразитов.
- Занимайтесь лечебной гимнастикой, способствующей желчеотделению.
Для предупреждения рецидивов посещайте врача и проходите обследования. Полезно периодически поддерживать желчный пузырь. Для этого под наблюдением врача принимайте желчегонные препараты, пейте минеральные воды, проходите курсы фитотерапии.
Оперативное лечение
Удаление желчного пузыря осуществляют при запущенных холециститах, неэффективности консервативных методов лечения, калькулезной форме заболевания. Широкое применение нашли две техники удаления органа: открытая и лапароскопическая холецистэктомия. Открытую операцию выполняют при осложненных формах, наличии механической желтухи и ожирении.
Видеолапароскопическая холецистэктомия является современной малотравматичной методикой, использование которой позволяет снизить риск послеоперационных осложнений, сократить реабилитационный период. При наличии конкрементов возможно нехирургическое дробление камней с помощью экстракорпоральной ударно-волновой литотрипсии.
Лечение холецистита у взрослых
В зависимости от формы заболевания и состояния больного лечение может отличаться. При острой форме показано лечение в стационаре, при хронической форме это не обязательное условие.
При медикаментозном лечении холецистита назначают следующие препараты:
- Антибиотики и антибактериальные средства. Эти медикаменты должны уничтожить инфекцию, которая находиться в желчном пузыре.
- Анальгетики и спазмолитики, снимающие спазмы и болезненные ощущения.
- Желчегонные препараты.
- Противопаразитные препараты, если есть необходимость.
- Медикаменты для растворения камней.
В случаях желчнокаменной болезни назначают ударно-волновую терапию для раздробления камней.
В случае, если болезнь осложненная, например, гангренозный холецистит, лечение проводят с помощью хирургического вмешательства. Как правило, в этих случаях показано удаление желчного пузыря. Эта операция – холецистэктомия – проводиться несколькими способами: традиционная операция, когда разрезают переднюю брюшную стенку, и с помощью лапароскопии, когда делают несколько небольших отверстий в брюшной полости.
Реабилитация
Физиотерапия и санаторно-курортное лечение является важным компонентом комплексной реабилитации пациентов. В качестве тепловых процедур для коррекции гипертонуса желчного пузыря, противовоспалительного и обезболивающего действия применяют индуктотермию, электрическое поле УВЧ. Курс лечения 12-15 процедур, ежедневно. С целью стимуляции опорожнения желчного пузыря назначают импульсный ток низкой частоты. Для уменьшения дискинетических явлений рекомендуется электрофорез 5 % новокаина, 2 % папаверина.
Для нормализации функционального состояния нервной системы применяют гальванический воротник по Щербакову, электрофорез с бромом. С этой же целью назначают хвойные, кислородные и углекислые ванны. Санаторно-курортное лечение показано не раньше, чем через 2-4 месяца после обострения холецистита. Пациенты направляются на бальнеогрязевые курорты: Ессентуки, Железноводск, Трускавец, Моршин.
Прогноз
Прогноз условно благоприятный, при адекватно проведенном лечении трудоспособность будет полностью сохранена. Наибольшую опасность могут представлять осложнения, связанные с разрывом жёлчного пузыря и развитием перитонита. В случае его развития даже при адекватном лечении возможен летальный исход. Также необходимо большое внимание уделять наблюдениям лечащего врача, так как клиническая динамика имеет свои особенности в каждом конкретном случае.
Желчекаменная болезнь: симптомы и лечение у взрослых Почему возникает застой желчи и как его лечить? Перегиб желчного пузыря Дискинезия желчного пузыря Камни в мочевом пузыре Полип в желчном пузыре