Краткая характеристика панкреатита как заболевания
Хронический панкреатит имеет место, когда в тканях поджелудочной железы вследствие постоянного воспаления начинаются прогрессирующие повреждения. На сегодняшний день это одно из самых распространенных и серьезных заболеваний среди мужчин 43-50 лет и женщин 35-50 лет.
За последние два десятилетия процент заболевания хроническим панкреатитом среди взрослого населения увеличился в несколько раз. Врачи связывают это с бездумным распитием алкогольных напитков и низким качеством питания. Увы, сейчас даже маленьким детям иногда ставят этот диагноз.
Заболевание прогрессирует в течение 5-6 лет бессимптомно. Потом дает знать о себе болями в области живота. Непрерывный воспалительный процесс поджелудочной железы сигнализирует о себе также нарушением резистентности к инсулину, ожирением, общей слабостью, частыми расстройствами живота, диареей и остатками непереваренной пищи в стуле.
Согласно международной классификации, следующий у хронического панкреатита код по МКБ 10:
- К86.0 Хронический панкреатит алкогольной этиологии.
- К86.1 Другие хронические панкреатиты.
Часто у пациентов наблюдается также билиарный (или билиарнозависимый) панкреатит. Он развивается из-за уже имеющихся заболеваний печени, желчного пузыря и желчевыводящих путей.
Что такое поджелудочная железа и каковы ее функции?
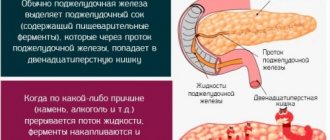
Этот орган находится в брюшной полости, сразу под желудком, рядом с селезенкой.
На латинском эта железа называется pancreas. Потому ее ферменты и называются «панкреатические». А воспаление этой железы называется «панкреатит».
Поджелудочная железа имеет две основные функции:
- экзокринная — регулирует процессы пищеварения;
- эндокринная — ответственная за выработку инсулина и регуляцию уровня сахара в крови.
Проверьте состояние поджелудочной железы на УЗИ, если время от времени вам досаждают следующие симптомы:
- вздутие живота, нарушения работы желудочно-кишечного тракта;
- неприятный кисловатый привкус во рту в перерывах между приемами пищи;
- тошнота и рвота после приемов жирной и тяжелой пищи;
- боль опоясывающего характера в верхней части живота (обостряется после вредной еды или распития алкогольных напитков).
Виды лекарственных средств
При обострении панкреатита назначаются лекарства, которые направлены на быстрое купирование боли и снятие воспаления. Основные виды препаратов, назначаемых для лечения панкреатита в стадии обострения:
- спазмолитики;
- блокаторы Н2;
- антациды;
- седативные лекарства;
- лекарства с высоким содержанием кальция;
- средства с желчегонным действием
- гормональные препараты.
В обязательном порядке всем пациентам назначают витаминные комплексы. Упор делается на витамины групп А, В, К, Е, которые способствуют восстановлению недостаточной концентрации питательных веществ в организме, помогают нормализовать процесс пищеварения и оттока желчи.
При сильной боли, чтобы как можно быстрее купировать неприятные симптомы заболевания поджелудочной железы, назначаются медикаменты обезболивающего спектра действия, например Но-шпа. Обострение панкреатита — тяжелое заболевание, вылечить которое быстро невозможно.
Лекарства необходимо принимать регулярно, некоторые даже годами, чтобы восстановить функционирование поджелудочной железы и системы пищеварения. Медикаментозное лечение необходимо сочетать с диетой. Без соблюдения правильного рациона и режима питания прием лекарственных средств не даст положительной динамики.
С особой осторожностью необходимо принимать гормональные препараты. Их назначает только лечащий врач, точно высчитывая дозировку и длительность приема. Неправильное применение лекарств может стать причиной развития побочной симптоматики и усугубить течение обострения панкреатита.
Лекарства для снятия симптомов
В зависимости от степени интенсивности клинической картины, возникающей в период обострения хронического панкреатита, назначаются либо общие обезболивающие, либо препараты, в состав которых, помимо веществ, имеющих обезболивающее действие, входят спазмолитики — Атропин, Платифиллин, Гастроцепин.
Важная информация: Как лечится тошнота при панкреатите
При острой стадии панкреатита назначаются, помимо спазмолитиков, анальгетики — Пентазоцин, Баралгин. Если боль очень сильная и продолжительная, пациенту прописываются анальгетики с наркотическими компонентами в составе — Трамал, Промедол.
Суть действия препаратов с обезболивающим эффектом заключается в том, что они расслабляют сфинктер поджелудочной железы, благодаря чему скопившейся фермент органа выходит, интенсивность боли снижается. Такие таблетки запрещено принимать длительный период.
Если боль, тошнота и рвота не прекращаются после употребления спазмолитиков или анальгетиков, пациента помещают в больничный стационар, где обезболивающие медикаменты вводятся внутривенно. При рвоте лекарства в таблетированной форме не успевают всасываться в слизистую оболочку желудка и выходят из организма вместе с рвотными массами.
Действие обезболивающих инъекций начинается через 10 минут после введения лекарственного средства. Спазмолитики при резком обострении панкреатита колят внутривенно после снятия тяжелых спазмов, в дальнейшем назначается прием препаратов в таблетированной форме.
Что способствует развитию панкреатита
Чаще всего, как бы печально это ни звучало, пристрастие к алкогольным напиткам вызывает хроническое воспаление поджелудочной железы. В нашем обществе выпивать по выходным стало нормой. Походы в клубы с обильными алкогольными возлияниями, посиделки дома за пивом — все это стало обыденностью. Редко кто осознает, что это банальный бытовой алкоголизм.
Проблемы с печенью и желчнокаменная болезнь тоже часто становятся причинами стремительного развития панкреатита.
Третье «почетное» место надо отдать неправильному питанию на протяжении долгих лет. Страдают все органы, но одной из первых берет на себя удар именно поджелудочная железа. Можно ли вылечить хронический панкреатит? Ответ на этот вопрос во многом зависит от желания самого пациента.
Три стадии развития заболевания
По степени тяжести симптомов можно выделить три формы.
- Тяжелое течение: из-за постоянных болей, от которых уже не спасают лекарства, пациент вынужден 4-5 раз в год проходить лечение в стационарных условиях. Из-за панкреатических поносов больной стремительно худеет, имеет бледный и изможденный вид. Практически любая съедаемая пища вызывает тошноту и позывы к рвоте. Добавляется все больше осложнений: сахарный диабет, снижение резистентности к инсулину, парез кишечника, желчнокаменная болезнь, застой желчи.
- Средней тяжести: внешнесекреторная функция поджелудочной железы практически отсутствует, в анализах кала большое количество жира и белка. Пациент худеет, часто испытывает боли опоясывающего характера. Но после курса лечения все еще сохраняет длительную ремиссию — около года. Потом симптоматика возвращается, и с каждым следующим годом анализы все хуже.
- Легкое течение: анализы практически в норме, масса тела и внешний вид, как у здорового человека. Из симптоматики только частая диарея, легкая тошнота после жирной обильной пищи, неприятный кислый привкус во рту.
Лечение заболевания
Как лечить хронический панкреатит? Лечебная программа зависит от целого ряда факторов, к которым относят следующие:
- период обострения или ремиссии;
- преобладающий клинический симптом;
- состояние внешней секреции поджелудочной железы;
- состояние внутренней секреции поджелудочной железы (эндокринная функция).
Многих интересует вопрос, можно ли вылечить хронический панкреатит. Полностью подавить хроническое воспаление и следующие за ним дистрофические процессы на данном уровне развития медицины не представляется возможным. Однако своевременное лечение и рациональное питание способны максимально замедлить прогрессирование патологического процесса, что не приводит к снижению качества жизни пациента. Итак, программа лечения хронического панкреатита в период обострения выглядит следующим образом:
- в первые дни назначается холод на верхнюю часть живота, голод и функциональный покой поджелудочной железе;
- затем проводится фармакологическая коррекция – назначаются антисекреторные (уменьшают выработку желудочного сока, который является мощным стимулятором желудочной секреции), спазмолитические и обезболивающие препараты. Для уменьшения панкреатической активности рекомендуется использовать ферментные препараты с заместительной целью.
Диета как основополагающий принцип лечения
Диетическое питание при хроническом панкреатите занимает одно из главных мест, особенно в период ремиссии. Оно позволяет уменьшить нагрузку на поджелудочную железу и улучшить течение репаративных процессов в ней. В итоге это существенно снижает вероятность очередного рецидива заболевания. Диета при хроническом панкреатите строится на следующих принципах:
- количество белков должно быть повышенным, так как они расходуются в качестве строительного материала в период репарации (восстановления поджелудочной железы);
- должно быть 4-5 приемов пищи;
- необходимо избегать переедания;
- еде должна быть преимущественно отварной (необходимо отказаться от жареной и копченной пищи);
- существенно уменьшается в пищевом рационе количество жиров, а также легкоусвояемых углеводов;
- исключаются высоко экстрактивные бульоны.
Параллельно пациент должен отказаться от употребления алкоголя, который приводит к токсическому повреждению поджелудочной железы. Важно придерживаться диетических принципов питания для того, чтобы исключить очередное обострение заболевания и улучшить функциональное состояние поджелудочной железы! Для поддержания длительного периода ремиссии пациенту необходимо кардинально изменить образ жизни, отказавшись от употребления алкоголя и нормализовав питание. Это позволит восстановить поврежденную поджелудочную железу и улучшить ее функционирование.
Как правило, диагноз хронический панкреатит, симптомы которого будут описаны ниже, ставится после того, как пациент пройдет УЗИ органов брюшной полости, где будет иметь место некое уплотнение тканей поджелудочной. Это и есть один из признаков воспалительного процесса. Однако только лишь ультразвукового исследования поджелудочной железы мало, для того чтобы диагностировать данное заболевание.
Увы, хронический панкреатит, симптомы которого многие медики считают типичными, не так прост. Он не должен в обязательном порядке присутствовать у лиц, которые перешагнули определенный возрастной рубеж. Правильная диагностика и лечение осложняются тем, что пока еще до конца не выяснены причины (кроме, разве что, алкоголизма) появления данного недуга. К тому же, хронический панкреатит хитер и длительное время может протекать вообще бессимптомно. Но в медицине уже наметилась тенденция считать болезнь обособленным видом патологии системы пищеварения. И вот каким комплексом симптомов она обладает.
Субъективные симптомы хронического панкреатита
Субъективные симптомы – это не что иное, как жалобы больного на то, что его тревожит, которые врачу необходимо учитывать при постановке диагноза. Чаще всего пациенты могут жаловаться на такие нарушения в процессе пищеварения, как: запоры или поносы, носящие хронический характер, боли вверху живота или в области левого подреберья, вздутие живота. Это то, что беспокоит практически всех больных. Дальше возможны варианты. У одних боли начинаются сразу после еды (особенно жирной), у других – недомогания вообще никак не связаны с приемами пищи и могут проявляться в разное время. Зачастую больными отмечается потеря веса, упадок сил, снижение аппетита, периодически присутствующая горечь во рту.
Хронический панкреатит: симптомы объективного характера
Больному с такими жалобами врач, в первую очередь, должен назначить анализ кала. Это важный этап в диагностике данного заболевания, поскольку именно характер экскрементов может отразить качество пищеварительного процесса. Так, больные хроническим панкреатитом имеют жидкий или кашеобразный кал, как правило, в большом количестве. Нехватка ферментов, которые должны расщеплять жиры, объясняет наличие в кале пациента непереваренных фрагментов пищи (к примеру, волокон мяса). Таким образом, несомненный симптом хронического панкреатита – это ферментная недостаточность поджелудочной железы.
Кроме этого, врач (да и сам больной) может отметить сухость кожи больного, «заеды» в уголках губ, ломкость волос. И причиной тому является гиповитаминоз и анемия (недостаток железа), которые очень часто сопровождают хронический панкреатит.
Еще один из симптомов заболевания — это болезненный живот пациента повыше пупочной ямки, в левом подреберье. А уже УЗИ поджелудочной, анализ крови на ее ферменты и на глюкозу помогут уточнить диагноз.
Как лечить хронический панкреатит
Лечение диагностированного хронического панкреатита преследует 5 целей:
1. Корректировка рациона питания. Как только начинается период обострения (в самые первые дни) заболевания хронический панкреатит, симптомы которого рассмотрены выше, пациенту рекомендуют вообще отказаться от пищи и употреблять только минеральные воды со щелочью (к примеру, боржоми). Спустя 2-3 суток постепенно в рацион больного вводят каши, блюда на пару, постное мясо и нежирную рыбу в отварном виде. Во время обострения следует отказаться от сырых фруктов и овощей и молока. А в период ремиссии с целью профилактики обострения следует отказаться от жирного, кислого, острого, сильно соленого и алкоголя.
2. Устранение болевых ощущений. Это достигается путем назначения больному спазмолитиков и анальгетиков: папаверина, дротаверина (но-шпы), анальгина, баралгина, диклофенака и др.
3. Налаживание пищеварительного процесса и компенсация недостатка ферментов поджелудочной железы. Для этого пациенту врач назначает специальные ферментные препараты (Креон, Мезим, Панкреатин) и определяет правильную дозировку. Поскольку данный этап принципиально важен в лечении хронического панкреатита, то больной должен четко соблюсти все рекомендации доктора в отношении разработанной схемы приема лекарства. Как правило, курс лечения ферментными препаратами длится два-три месяца, после чего дозировку снижают вдвое и продолжают лечение еще один-два месяца.
4. Остановка процесса воспаления и регенерация тканей поджелудочной. Для этого используют препараты, которые снижают кислотность желудочного сока. Это ранитидин, блокатор Н2 рецепторов, и омепразол (или ланзопразол), блокаторы протонной помпы.
Человеку, больному хроническим панкреатитом, придется смириться со своим недугом и придерживаться вышеописанной диеты постоянно, ведь лечение заболевания длится очень долго. Любое гастрономическое послабление, а также отказ от назначенных доктором ферментных препаратов может обернуться новым обострением.
Редко кто задумывается о функциях поджелудочной железы в человеческом организме. Услышав диагноз «хронический панкреатит», пациент обычно находится в замешательстве. И откуда такая напасть взялась? Если диагностика была проведена верно, придется раз и навсегда изменить свой образ жизни. Лечение хронического панкреатита долгое и серьезное. Если пустить недуг на самотек, то все закончится летальным исходом.
Хронический панкреатит: симптомы и лечение у взрослых
Часто люди наплевательски относятся к своему здоровью. Услышав свой диагноз, они не спешат корректировать питание и отказываться от алкоголя. Между тем хронический панкреатит за несколько лет способен прогрессировать в панкреонекроз, а это уже смертельный диагноз, и шансы выжить с ним невелики.
Обнаружив у себя симптомы этого недуга, не мешкайте, обратитесь к врачу. Диагностика хронического панкреатита проста и на сегодняшний день легко осуществима. Уже за пару дней врачи смогут с точностью сказать, чем именно страдает пациент.
Лечение хронического панкреатита, как правило, осуществляется стационарно. Примерный порядок мероприятий для пациента в больнице:
- Соблюдение жесткой диеты. Первые дни после обострения и диагностики рекомендуется практически полное голодание.
- Устранение боли и спазмов — тут в ход идут медикаментозные средства.
- Нормализация пищеварительного процесса. Донесение до пациента, что теперь всю оставшуюся жизнь ему необходимо придерживаться определенного питания, полностью исключить из своей жизни спиртные напитки.
- Восполнение ферментной недостаточности с помощью ферментированных препаратов.
- Если это еще возможно — попытаться восстановить часть пораженных тканей поджелудочной железы.
Фармакология против панкреатита
Если анализы показали наличие инфекции — проводится антибактериальная терапия в течение 8-10 дней. Если воспалены протоки — назначают чаще всего «Амоксиклав», «Амоксициллин» (препарат всегда выбирает врач). Также антибиотики в некоторых случаях могут облегчить отток желчи. Но иногда для этого дополнительно назначают «Урсосан». Такие меры помогают остановить воспалительный процесс, тем самым облегчив боли при хроническом панкреатите. При спазмических опоясывающих болях назначают «Ношпу» или «Дротаверин».
Параллельно надо соблюдать правила питания при хроническом панкреатите. Иначе курс антибиотиков будет пройден напрасно, и симптомы вернутся вновь.
Для снижения уровня кислотности чаще всего назначают «Маалокс» или «Алмагель».
Для снижения общей интоксикации организма при воспалении поджелудочной железы хорошо зарекомендовали себя современные препараты «Гемодез», «Рингер».
Хронический панкреатит (код по МКБ 10 — К 86.0) чаще всего дает осложнение на работу желудочно-кишечного тракта. Для нормального пищеварения пациенту прописывают препараты-ферменты «Креон», «Панкреатин».
Если лекарства при хроническом панкреатите не дали ожидаемого улучшения состояния, то больного готовят к оперативному вмешательству.
Антациды и антибиотики
Лечить обострение панкреатита необходимо комплексно, медикаменты подбирает врач в зависимости от причин нарушения функционирования поджелудочной железы. Антибиотики для снятия приступа обострения панкреатита назначают в следующих случаях:
- наличие патогенной бактериальной микрофлоры;
- разрыв протоков в поджелудочной железе;
- нарушение работы печени, что нередко возникает вместе с хроническим панкреатитом.
Антибиотики являются лекарственными средствами для экстренного купирования симптоматической картины, потому их вводят внутривенно. После снятия приступа они назначаются в таблетированной форме.
Лечение панкреатита в период обострения антибиотиками требует от пациента сдачи медицинских анализов. Лекарства подбираются индивидуально в зависимости от вида патогенной микрофлоры, общего состояния организма, индивидуальных особенностей. Категорически запрещено самостоятельно продлевать прием медикаментов либо отменять его без согласования с лечащим врачом.
Антациды — лекарственные средства, которые в обязательном порядке назначаются лечащим врачом во время обострения хронического панкреатита. Данные препараты направлены на нормализацию концентрации кислоты в желудочном соке. Таблетки, входящие в данную лекарственную группу, нейтрализуют в организме концентрацию пепсина, соляной кислоты, желчи.
Важная информация: Какие витамины можно пить при панкреатите
Наиболее распространенные антациды — Маалокс, Алюмаг, Гастрацид, Альмагель. Они дают быстрый, но кратковременный эффект по нормализации кислотности желудочного сока. Чтобы продлить их действие, необходимо принимать антациды в комплексе с ферментами и препаратами — антиферментами. Лечение подбирается индивидуально.
Польза ферментов
Ферменты — группа лекарственных препаратов, являющихся основными в лечении обострения хронического панкреатита. Они способствуют нормализации функционирования поджелудочной железы. Назначает лекарства только врач, самостоятельное употребление может навредить органам желудочно-кишечного тракта и значительно усугубить интенсивность симптоматической картины.
В состав препаратов-ферментов входит желчь. Наиболее распространенные лекарства данной группы — Фестал, Энзим Форте. Противопоказания к применению — панкреатит, протекающий вместе с сопутствующими заболеваниями органов пищеварения, имеющими хроническую стадию; гастрит; язва; наличие камней в желчном пузыре.
Ферменты нельзя принимать длительно, так как это может спровоцировать нарушения функционирования поджелудочной железы. Длительность и дозировка определяется только врачом.
Принимать ферменты необходимо во время либо после еды.
Обязательное условие для получения положительного терапевтического эффекта — соблюдение лечебной диеты и режима приема пищи. Выбор того или иного препарата группы ферментов осуществляется на основе результатов медицинского обследования пациента.
При наличии плохого прохождения желчевыводящих протоков назначается лекарственное средство Панкурмен, в составе которого присутствует куркума, обладающая хорошим желчегонным эффектом. Когда обострение панкреатита сопровождается нарушением желудочной секреции, пациенту прописывается Панзинорм форте. В составе данного лекарственного средства преобладают желчная и соляная кислоты.
Правила питания для пациентов
Диета играет огромную роль в восстановлении хорошего самочувствия больного человека. Чаще всего поджелудочная железа начинает функционировать неправильно, если человек злоупотребляет жирной, острой, соленой пищей и часто пьет спиртные напитки. Заядлые курильщики тоже попадают в зону риска.
Диета и лечение хронического панкреатита тесно связаны. Если продолжать питаться, как раньше, то болезнь перерастет в панкреонекроз (т.е. фактически отмирание поджелудочной железы и отравление организма токсинами).
- Отдавайте предпочтение хорошо измельченной пище (даже если принимаете отдельно ферменты для переваривания). Крем-супы, пюре из овощей, мясо в виде фарша (например, котлеты на пару).
- Придерживайтесь дробного питания. Большие объемы еды желудок переварить теперь просто не в состоянии. В сутки оптимально 7-8 приемов пищи. Общий объем одной порции — около 200 граммов.
- Баланс белков, жиров и углеводов должен быть равновесным. Раз и навсегда забудьте про мясные диеты и овощные разгрузочные дни. Ежедневно в небольших количествах в рационе должны быть и белки, и полезные жиры, и углеводы.
- Общая калорийность дневного рациона — около 1500-2000 ккал для женщин и 2500-3000 ккал для мужчин. Переедать нельзя, это вызовет обострение болезни и возникновение болей в брюшной области.
Лечение панкреатита
Сильные боли при панкреатите часто сопровождают больного с данным заболеванием, а иногда, эти боли могут даже вызвать болевой шок. Неквалифицированная помощь при обострении панкреатита может спровоцировать смерть больного, поэтому, перед основными методами лечения, рассмотрим первую помощь при панкреатите.
Важно! Перед применением лекарственных препаратов, обязательно проконсультируйтесь с лечащим врачом!
Первая помощь при панкреатите
Что делать, если у Вас начался приступ панкреатита?
1. Больного необходимо уложить в постель, можно поджать колени к груди, это способствует уменьшению боли. Нужен полный покой и минимальная двигательная активность.
2. К эпигастральной области нужно приложить что-нибудь холодное – грелку с холодной водой, бутылку. Холод также способствует понижению болевых ощущений, а также поможет слегка снять воспаление и отек.
3. Для снятия спазмов и болевых ощущений, можно принять следующие лекарственные препараты: «Дротаверин», «Максиган», «Но-шпа», «Спазмалгон».
4. Вызвать бригаду «Скорой помощи».
5. В период обострения болей, необходимо полностью отказаться от приема пищи, кроме употребления простой воды – без добавок и газа, что поможет снизить выработку поджелудочной железой секрета.
Покой, холод и голод – это три основных правила первой помощи при приступах панкреатита.
Основное лечение панкреатита
Лечение панкреатита начинается с обязательного посещения врача, и включает в себя:
1. Отдых и покой (при приступах); 2. Медикаментозное лечение; 2.1. Снятие боли; 2.2. Антиферментная терапия; 2.3. Прием панкреатических ферментов; 2.4. Нормализация кислотно-щелочного баланса; 2.5. Витаминотерапия; 2.6. Улучшение деятельности органов ЖКТ; 2.7. Парентеральное питание 3. Диету. 4. Хирургическое лечение (при необходимости). 5. Санаторное лечение.
Лечение острого панкреатита проводится на стационаре.
2. Медикаментозное лечение панкреатита (лекарства при панкреатите)
Важно! Лекарства при панкреатите назначаются врачом индивидуально, на основании диагностики данного заболевания. Это связано с широким спектром факторов и патогенеза панкреатита, если не учесть которые, минимизируют шанс на полное выздоровление.
2.1. Снятие болей (спазмолитики)
Для снятия болевых ощущений при панкреатите, врач обычно назначает:
Спазмолитики: «Дротаверин», «Дюспаталин», «Максиган», «Но-шпа», «Спазмалгон», «Спарекс», «Феникаберан».
М-Холинолитики: «Атропин», «Гастоцепин», «Метапин», «Хлорозил».
При стойком болевом синдроме, назначаются Н2-блокаторы: «Ранитидин», «Фамотидин».
2.2. Антиферментная терапия
Антиферментная терапия направлена на остановку процессов, разрушающих поджелудочную железу.
Антисекреторные препараты направлены на блокирование таких ферментов, как – трипсин, тразилол, гордокс, контрикал, пантрипин и других, а также торможение протеинового синтеза в железе, что способствует уменьшению болей, отеков, микроциркуляторных расстройств и других признаков воспаления поджелудочной железы.
Среди антисекреторных препаратов можно выделить: цитостатики («Рибонуклеаза», «Фторафур», «5-фторурацил»), «Гордокс», «Контрикал», «Пантрипин». «Тразилол», «Эпсило-аминокапроновая кислота» (Э-AKK), «Амидопирин», а также блокаторы протонной помпы («Нексиум», «Омез», «Омепразол», «Рабелок»).
Следует отметить, что ингибиторы (блокаторы) протонной помпы способствуют снижению уровня соляной кислоты в органах ЖКТ, что также помогает снять болевые ощущения при панкреатите.
При отечной форме панкреатита, вместе с антисекреторными препаратами назначается «Аспаркам».
Для подавления выработки поджелудочной железой гормонов, в стационарных условиях могут назначить – «Октреотид».
2.3. Прием панкреатических ферментов
Чтобы снизить нагрузку на воспаленную поджелудочную железу, а также, если замечена ее секреторная недостаточность, назначается прием панкреатических ферментов. Эти препараты представляют собой комплекс тех же самых ферментов, которые вырабатывает ПЖЖ для переваривания и усвоения пищи, они также помогают расщеплению белков, жиров и углеводов. Таким образом, деятельность железы при поступлении в организм пищи минимальная.
Из препаратов с панкреатическими ферментами можно выделить: «Фестал», панкреатин («Биозим», «Вигератин», «Гастенорм», «Креон», «Мезим», «Панкреатин», «Пензитал», «Эрмиталь»).
Данные группы препаратов лучше принимать после приема пищи и запивать щелочными минеральными водами.
Дополнительный прием панкреатических ферментов также снимает такие симптомы, как – тошнота, вздутие живота, расстройство стула, стремительная потеря веса.
2.4. Нормализация кислотно-щелочного баланса (рН)
При панкреатите, в органах пищеварения меняется кислотно-щелочной баланс – в кислую сторону. Поэтому, при данном заболевании ПЖЖ, а также вместе с приемом блокаторов гистамина и некоторых групп спазмолитиков (холинолитиков), назначаются препараты, снижающие кислотность в желудке и других органах пищеварения.
Препараты, нормализующие кислотно-щелочной баланс (рН) в ЖКТ: «Алмагель», «Гастал», «Маалокс», «Фамотидин», «Фосфалюгель», «Циметидин».
2.5. Витаминотерапия
При лечении хронического панкреатита назначается дополнительный прием витаминов – А, Е, С, D, К и витамины группы В.
Кроме того, назначается прием – липоевой кислоты, кокарбоксилазы
2.6. Улучшение деятельности органов ЖКТ
В некоторых случаях, для стимулирования нормальной деятельности (моторики) органов пищеварения, врач может назначить прием прокинетиков: «Итоприд», «Мотилиум», «Церукал».
2.7. Парентеральное питание
При тяжелых расстройствах пищеварения и плохом всасывании пищи кишечником, назначается парентеральное питание.
В качестве парентерального питания, капельным путем внутривенно, обычно вводятся:
- Смеси незаменимых аминокислот (по 250-400 мл): «Альвеэин», «Альвезин», «Аминосол»;
- Растворы электролитов: 10% раствора калия хлорида (10-15 мл) и 10% раствора кальция глюконата (10 мл).
Диета при панкреатите
Лечение острого и хронического панкреатита невозможно без соблюдения диеты. Причем, хроническая форма заболевания требует от человека соблюдение диеты в течение всей жизни.
При остром панкреатите, в первые 2-3 дня необходимо полностью отказаться от приема пищи, допускается только обильное питье – минеральной воды, отвара шиповника или на крайний случай обычной воды.
Что можно есть при панкреатите?
Меню при панкреатите должно содержать в себе как можно больше белка и витаминов, и как можно меньше жиров и углеводов.
Из продуктов при панкреатите, которые можно есть можно выделить:
- Первые блюда: вегетарианские супы, на основе круп, овощей и нежирных сортов мяса, можно на молоке.
- Вторые блюда: нежирные сорта мяса (говядина, курица) и рыбы, омлет из куриных яиц.
- Злаковые продукты: крупы (рис, овсянка, манка, гречка и перловка), макаронные изделия, сухари, вчерашний хлеб, растительное масло (ограничено).
- Молочная продукция: свежая слабо-кислая молочная продукция (творог, кефир, простокваша), сыр (слабосоленый, не жирный и не острый), нежирное молоко (ограничено), сливочное масло.
- Овощи и фрукты: картофель, свеклу, морковь, тыкву, патиссоны, кабачки, некислые сорта яблок.
- Напитки: овощные и фруктовые соки, компот из сухофруктов, отвар шиповника, чай с молоком, рассол (ограничено).
- Десерт: мёд, варенье и шоколад (ограничено), желе из сладких ягод, сахар.
Способ готовки: все блюда необходимо мелко нарезать, после чего варить, запекать или готовить на пару.
Питание должно быть дробным, небольшими порциями, 5-6 раз в день.
Необходимо также стараться не смешивать за один прием пищи различные виды белка, жиров и углеводов.
Блюда можно есть только в теплом виде (не выше 60°С), горячие и холодные блюда нужно исключить.
Энергетическая ценность пищи – 2480 (при остром панкреатите), 2690 (при хроническом) килокалорий в сутки.
Что нельзя есть при панкреатите?
При панкреатите нельзя есть жирные, жаренные, острые, соленые, пряные и копченные блюда, пищу из фаст-фуда, продукты питания, содержащие грубую клетчатку и другие блюда, повышающие секрецию желудочного сока или газообразование. Категорически запрещается употребление алкоголя, в том числе слабоалкогольных напитков.
Из продуктов, которые нельзя есть можно выделить – шашлык, грибы, шоколад, жирные кремы, сдоба, свинина, сало, баранина, гусь, утка, животный жир, цельные яйца, сметана, соленья, маринады, чеснок, лук, щавель, шпинат, редька, бобовые, приправы, уксус, маргарин, какао, кофе, корица, виноград и виноградный сок, финики, инжир, бананы, мороженое.
Желательно также исключить употребление молока. Молоко можно добавлять в каши, но такие блюда нужно минимизировать в своем рационе.
Хирургическое лечение панкреатита
Лечение панкреатита хирургическим путем, т.е. посредством операции, обычно применяется при тяжелой или запущенной форме данного заболевания. Обычно, операция проводится с помощью лапароскопии, при которой производится установка дренажей.
После оперативного вмешательства, больному назначается антибактериальная терапия и другие препараты, направленные на купирование воспалительных процессов в поджелудочной железе.
Дополнительно может быть назначена дегидратационная терапия и прием ферментивных препаратов.
Санаторное лечение панкреатита
Очень полезно, при хроническом панкреатите, хотя бы 1-2 раза в год посещать специализированные курорты и санатории, которые ориентированы на лечение заболеваний желудочно-кишечного тракта.
Одним из видов терапии в санаториях, является лечение минеральными водами, без газа.
Популярными санаториями при заболеваниях желудочно-кишечного тракта (ЖКТ) являются – «Железноводск», «Кисловодск», «Моршин», «Пятигорск», «Трускавец».
Примерный рацион на день
Отличным завтраком будет овсяная каша на воде. Чтобы восполнить нехватку полезных жиров, добавьте чайную ложку оливкового масла. Из напитков предпочитайте слабо концентрированные компоты собственного приготовления (можно варить их из свежих замороженных ягод или использовать сухофрукты).
Перекус — одно некислое яблоко, стакан ряженки.
На обед обязательно поесть белковую пищу. Легкий овощной суп с добавлением ломтиков отварного куриного филе. Или тарелка гречневой каши с гуляшем из телятины. Жарить пищу нельзя, т.е. про отбивные, яичницу, классические котлеты на масле можно забыть навсегда.
Еще один перекус — брикет обезжиренного творога с ложкой меда или некислыми фруктами.
Ужин идеально будет сделать белковым. Рыба на пару с зеленью (треска, минтай, карп — отдавайте предпочтение нежирным сортам). В качестве гарнира подойдет овощной салат, заправленный столовой ложкой оливкового масла.
Иногда можно устроить «праздник желудка» — порадовать себя обезжиренным мороженым, молочным коктейлем или смузи из кефира с любимыми свежими ягодами.
Питание при хроническом панкреатите — залог стойкой ремиссии.
Народные средства от панкреатита
Многим пациентам нравится использовать простые домашние средства в лечении болезней. Пожилые люди до сих пор уверены, что настои трав могут исцелить чуть ли не любую болезнь. Симптомы хронического панкреатита и лечение у взрослых говорят об обратном: начиная со второй стадии средства народной медицины бессильны.
Вот самые популярные из них.
- Отвар шиповника и хвои. Сухие плоды шиповника (300 г) и 100 граммов зеленой хвои заливают литром воды и доводят до кипения. Затем толкушкой разминают ягоды до состояния пюре, насколько это возможно, и проваривают еще полчаса. Сцеживают кашицу из хвои и шиповника, а отвар принимают дважды в день за полчаса до еды по стакану.
- Смешивают в равных пропорциях кукурузные рыльца, мяту перечную, календулу и подорожник. Заливают кипятком, настаивают в течение двух часов. Полученный настой надо принимать натощак, несколько раз в день. Только на начальном этапе воспаления поджелудочной железы, сразу после диагностики хронического панкреатита, может быть толк от подобных настоев.
- Бытует мнение, что сок сырого картофеля, смешанный напополам с морковным соком, способен исцелить от панкреатита за пару недель. Верить ли этому чудодейственному рецепту — решать вам. Если решите попробовать — будьте осторожнее, так как сок сырой моркови может вызвать усиление болей.
- В народе советуют пить натощак каждый день козье молоко. Якобы у многих людей после такого завтрака проявления болезни ушли. Козье молоко действительно обладает рядом полезных свойств. Но научные исследования не доказали влияния козьего молока на состояние поджелудочной железы.
Многих пациентов интересует вопрос, как вылечить хронический панкреатит навсегда народными средствами. Если бы это было возможно так просто, разве страдали бы люди от обострения болезни на протяжении долгих лет? Лечение хронического панкреатита не настолько быстрое и простое, как может показаться на первый взгляд. Бывает, что недуг возвращает спустя пару лет, и за это время успевают произойти необратимые изменения.
Медикаментозное лечение
Помимо диеты врачи назначают медикаментозные препараты при хроническом заболевании. Необходимо отметить, что при таком заболевании необходимо в лечении использовать лекарства, которые помогут уменьшить желудочную секрецию. Как правило, при таком заболевании назначают препараты, которые не всасывают антациты и блокаторы Н2-рецепторов гистамина.
Лечение панкреатита препаратами Атропина или Трасисола. При этом дозировка лекарств должна составить не менее 100000 ЕД/сутки. Также врачи могут прописать в период обострения Контрикал, его назначают в дозе по 20 тысяч или 40 тысяч ЕД/сутки, все зависит от степени тяжести и от общего состояния больного.
При болевом синдроме, назначают капельницы со скоростью 50 капель в минуту. В качестве лекарственного средства используют 5 % раствор глюкозы и NaСI. Капельницы назначают короткими курсами, в течение 5-10 дней.
При хроническом течении заболевания часто повышается давление в протоковой системе. Тем самым у больного возникает изжога и тошнота. Поэтому врачи назначают препараты, которые помогают устранить нарушения гастродуоденальной моторики.
Врачи прописывают Метоклопрамид принимать по 10 мг 2 раза в день. При ярко выраженных симптомах назначают один из препаратов: Домперидон или Сульпирид – лекарства для внутримышечных инъекций. Назначают по 100 мг 3 раза в день.
Спазмолитические препараты
Спазмолитические препараты для лечения хронической формы панкреатита используют для того, чтобы устранить болевой синдром.
Хорошо себя зарекомендовал препарат из группы Н2-блокаторов, например Ранитидин. Также в лечении можно использовать Фамотидин.
Дополнительные средства, которые справляются с болевым синдромом:
- Но-шпа.
- Папаверин.
- Платифиллин.
Помимо вышеописанного лечения назначается и ферментативная терапия. В нее входят такие лекарства как: Трипсин, Липаза.
Обратите внимание, если у больного изолированная внешнесекреторная нехватка поджелудочной железы, то врачи прописывают более серьезные препараты, например: Креон. Основным компонентов лекарства является панкреатин – сильный компонент. Поэтому перед применением Креона необходимо в обязательном порядке проконсультироваться с доктором, чтобы избежать серьезных осложнений со здоровьем.
При панкреатите лечение должно быть комплексное, поэтому к вышеописанной схеме назначают заместительную терапию. Такая терапия необходима для того, чтобы за короткий промежуток времени разгрузить поджелудочную железу.
Также читайте: Острый панкреатит у взрослых: препараты лечение
Назначают:
- Мезим.
- Фестал.
- Дигестал.
Первое лекарство помогает быстро восполнить дефицит ферментов ПЖЖ (поджелудочной железы). Мезим назначают короткими курсами в дозировке по 1-2 таблетки в день.
Перед применением препарата внимательно изучите инструкцию. Так как Мезим имеет в своем составе сильнодействующие компоненты, которые способы вызвать сильную аллергическую реакцию.
Фестал – препарат в виде драже, который обладает широким спектром действия, а именно липолитическим, протеолитическим и желчегонным. Дозировка – по рекомендациям лечащего врача, но, как правило, назначают по 1-2 драже, разделив на 3 приема.
Дигестал – сильнодействующий препарат, выпускается в виде драже. Дегистал могут прописать в период беременности при отсутствии прямых противопоказаний. Назначает в период еды по 1- 2 драже.
При неправильно подобранной дозировке могут возникать аллергические реакции по типу крапивница, изжога, а также диарея.
Если Дигестал не принес положительного эффекта, врач прописывает аналог. Например: Панолез, Ферестал или Эвэнзим.
Санаторно-курортное лечение
Помимо медикаментозной терапии врачи могут порекомендовать больному санаторно-курортный отдых. Лечение проводится только на тех курортах, которые имеют гастроэнтерологический профиль.
Например: Ессентуки, Моршин или Джермук.
Хирургическое лечение
Показанием к хирургическому лечению является не только ярко выраженный болевой синдром, но и частые рецидивы болезни, особенно при отсутствии положительного эффекта после медикаментозной терапии.
Основной принцип действия хирургического вмешательства направлен на создания оптимального оттока панкреатического сока.
Существуют несколько методов хирургического лечения.
- Первый метод направлен на освобождение ПЖ и парапанкреатической клетчатки от инфицированного панкреонекроза.
- Второй метод направлен на устранение протоковой гипертензии. В этом случае врачи обеспечивают хороший отток секрета ПЖ непосредственно в просвет кишечника.
Народные методы лечения
Медикаментозная терапия и хирургические манипуляции можно сочетать с народным методом лечения.
Важно! Перед приготовлением любого рецепта необходимо проконсультироваться с доктором, чтобы избежать серьезных осложнений со здоровьем.
При таком заболевании хорошо помогает пророщенный овес. Для того, чтобы приготовить овес, необходимо тщательно промыть зерна. После чего их замочить и наставить в темном месте в течение 2-х суток.
Также читайте: Какие лучше таблетки при лечении панкреатита
На 3-й день овес размолоть, а затем развести с водой. Тем временем на медленный огонь поставить кастрюлю с водой и высыпать размолотое зерно, кипятить в течение 2-х минут. Перед тем, как принимать отвар, его нужно процедить. Пить небольшими порциями.
Главный гастроэнтеролог РФ: «ПАНКРЕАТИТ не проходит?! Простой способ лечения уже исцелил сотни пациентов в домашних условиях! Чтобы навсегда вылечить поджелудочную нужно…» Читать далее »
При болевом синдроме можно использовать настойку календулы. Ее можно приготовить в домашних условиях или купить готовый настой в аптеке. Если на календулу имеется аллергия, ее можно заменить барбарисом.
Для приготовления отвара из барбариса вам понадобиться 100 грамм измельченного плода и 1 литр водки. Все ингредиенты поместить в тару и настаивать в течение 7-ми дней. Затем процедить и принимать по 1 чайной ложке.
Обратите внимание, данный рецепт не предназначен для повседневного использования. Приготовление лекарство принимать исключительно при болевом синдроме.
Часто врачи назначают корень аира. Для его приготовления, вам понадобиться 1 столовая ложка потертого корня и кипяток. На 250 мл воды положить 1 столовую ложку аира, подогреть на медленном огне и дать остыть.
Перед применением процедить через стерильную марлевую салфетку, принимать перед едой по 1 чайной ложке.
Если у больного имеется аллергическая реакция на состав рецепта, то его использовать в лечении нельзя.
Помните, перед тем как лечить панкреатит, необходимо в обязательном порядке проконсультироваться с доктором. Самолечение приводит к тяжелым последствиям.
Можно ли вылечить хронический панкреатит?
Ответить на этот вопрос однозначно сложно. Очень многое зависит от стадии заболевания и от индивидуальных особенностей организма, общего состояния здоровья. Важно то, готов ли сам человек прилагать усилия для выздоровления.
Начиная от второй стадии, избавиться от этого заболевания невозможно. Если в поджелудочной железе уже пошли дегенеративные процессы, их можно только замедлить.
Пациенты, которые навсегда отказались от алкоголя в любых количествах, полностью пересмотрели свое питание и образ жизни, могут забыть о рецидивах панкреатита на долгие годы и даже десятилетия. Но возврат к прежнему образу жизни неизменно приведет к обострению состояния.
Хирургические методы лечения
В некоторых случаях операции не избежать: речь идет о выживании пациента. При ненадлежащем лечении хронического панкреатита дело зачастую заканчивается оперативным вмешательством.
Главная задача хирурга — устранение некротических очагов в поджелудочной железе. При наличии кист и абсцессов — полное их удаление. Дренирование поджелудочной железы делают с целью уменьшения давления. Также через дренаж выделяются гной и жидкость, которые могут послужить причиной инфекционного процесса, если им некуда будет выделяться.
Часто хирургам приходится делать анастомозы между поджелудочной железой и кишечником. Прогноз продолжительности жизни пациента после таких операций неблагоприятный.
Диагностический поиск
Диагностика хронического панкреатита основана не только на тщательной оценке клинических симптомов, но и на проведении дополнительных методов исследования. Чаще всего используются следующие:
- оценка биохимического состава панкреатического сока;
- оценка активности амилазы, которая вырабатывается в поджелудочной железе;
- проведение копрограммы, которая выявляет непереваренные остатки пищи;
- рентгенография поджелудочной железы, позволяющая выявить только грубые анатомические изменения органа;
- ультразвуковое исследование в настоящее время пользуется наибольшей популярностью, так как является неинвазивным и высоко информативным методом диагностики.