Симптомы и причины
Опасность инфекции заключается в том, что в ряде случаев симптомы ярко не выражаются – пациент может просто не придать им значения или спутать с проявлением имеющегося хронического заболевания (например, при гастрите изжога – обыкновенное дело).
Признаки кандидоза пищевода часто напоминают картину при поражении ЖКТ:
- сниженный аппетит;
- снижение веса;
- тошнота (реже рвота);
- изжога;
- боль вверху живота и за грудиной;
- жидкий стул.
Выражается кандидоз пищевода также одинофагией (болезненностью глотания) и дисфагией (нарушенным процессом или невозможностью глотания пищи). При таких расстройствах пища или жидкость может попадать в трахею, нос либо гортань. В рвотных массах могут наблюдаться белые пленки, а в стуле слизь и кровянистые выделения.
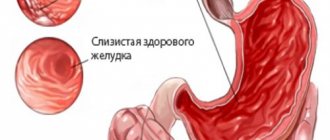
Поражение слизистой пищевода сначала имеет вид отдельных участков белого цвета. Затем они расширяются, образуя плотный налет. Под ним грибки распространяются все глубже, достигая сосуды и мышцы.
Кандидоз пищевода возникает по различным причинам:
- кандидоз кишечника (большая вероятность);
- контакт с зараженным или носителем;
- инфицированный продукт;
- заражение через бытовые предметы или гигиенические средства;
- кандидоз ротовой полости.
Причины кандидоза пищевода могут скрываться в дисбалансе кальциево-фосфорного обмена. Бывает это при нарушенной функциональности надпочечников и щитовидной железы.
Для развития кандидоза пищевода есть определенные факторы риска:
- сниженный иммунитет;
- суженный просвет пищевода (из-за опухоли, травмы);
- сахарный диабет;
- патология пищеварительных органов;
- внутривенное (парентеральное) питание (ЖКТ не участвует);
- аллергия;
- хронические инфекции (часто ВИЧ, туберкулез);
- курение;
- алкоголизм;
- длительный прием антибиотиков или гормональных препаратов;
- недоедание;
- пониженная кислотность;
- прием кортикостероидов;
- интоксикация;
- прием антацидов;
- трансплантация органов.
Это не полный перечень факторов, влияющих на развитие грибковой инфекции. Значимость каждого определяется состоянием иммунной системы человека.
Что такое кандидоз пищевода?
Инфекционное поражение пищеводной трубки при активном действии грибка рода Candida, откуда и берется происхождение диагноза, называется кандидоз. По международному классификатору болезней 10 издания патология относится к болезни пищевода неуточненной.
Код болезни по международному классификатору – К22.9.
Фото кандидоза пищевода
Болезнь имеет длительный срок лечения, при недостаточном соблюдении диеты, режима дня и схемы лечения успешность выздоровления находится под вопросом. Пациенты, страдающие патологиями пищеварительной системы, в количестве 1,5% от общего числа заболевших обнаруживают кандидоз органов пищеварительной системы.
Возникновению болезни способствуют сбой иммунных реакций, активация вируса иммунодефицита человека, нарушенный прием антибактериальных средств.
Диагностика
Подозрение на кандидоз пищевода у врача возникает при изучении амбулаторной карты и наличии факторов риска.
Подтверждается диагноз после нескольких исследований:
- рентген пищевода;
- эндоскопическое исследование (эзофагоскопия);
- микологический анализ посева;
- цитологические и гистологический анализы соскоба;
- биопсия (редко).
Эзофагоскопия – стандартная процедура, если пациент пожаловался на болезненность и затрудненность глотания. При эндоскопии заболевание выражается покраснением, фибринозным налетом и ранимостью поверхности (при контакте).
Как диагностировать
При подозрении на кандидомикоз в медицинском учреждении рекомендуется провести эндоскопическое исследование. Для этого используется специальное оборудование, чтобы детально изучить пораженную слизистую оболочку пищевода пациента. К характерным признакам патологии можно отнести повышенную чувствительность в исследуемой области, гиперемию, а также образование грибкового налета. Налет может иметь фиброзный вид с разной структурой, конфигурацией, размером и различные места локализации. При диагностике может быть выявлено три типа кандидоза в зависимости от характерных признаков.
Катаральный эндофагит. В данном случае отечность фиксируется на слизистой, а воспалительный процесс относится к диффузному типу. Возможно кровоточивость при контакте с самой поверхность оболочки. Налет может представлять паутинообразный слой белесого цвета без посторонних эрозий на тканях.
Фиброзный эзофагит. При таком типе можно встретить налеты бляшек рыхлого типа круглой формы. Наблюдается контактная ранимость и отчетливая гиперемия тканей.
Фиброзно-эрозивный эзофалит. Налет становится серого цвета в виде бархатистых лент на поверхности слизистой пищевода. Эрозии приобретают округлую форму. Слизистая воспалена, имеет выраженную отечность, а кандидозные изменения пищевода препятствуют нормальному осмотру эндоскопом всего органа. Наблюдается сильная боль, стеноз и кровотечение.
После осмотра врач может назначить дополнительное обследование при помощи рентгенографического исследования с применением контрастных веществ. Также для диагностики может быть взят образец ткани для гистологического исследования в лабораторных условиях. Врачи могут взять посев из пищевода на определение среды питательного вида. После этого может быть выявлена чувствительность возбудителей к противогрибковым препаратам. Методика устранения симптомов развития грибка Candida в пищеводе назначается после прохождения диагностики больного. Врач определяет курс терапии, исходя из результатов анализов, состояния пациента и его индивидуальных особенностей организма, а также восприимчивости препаратов к возбудителю заболевания.
Осложнения
Выделяют несколько степеней кандидоза пищевода:
- I степень инфекции означает, что грибок еще не проник глубоко, а налет есть только на отдельных участках пищевода.
- При II степени заболевания грибок проникает в слизистую, а пятна налета начинают сливаться в большие участки.
- III степень характеризует проникновение грибка в мышцы, возможно развитие бактериальной инфекции и омертвение тканей.
При несвоевременном лечении чаще всего возникают такие осложнения как:
- язва;
- кровотечения;
- флегмона (гнойное воспаление);
- стриктура (сокращение просвета пищевода);
- разрыв трубки пищевода;
- омертвение тканей;
- летальный исход.
Поэтому очень важно своевременно приступить к терапии и не только воздействовать на возбудителя, но и устранять сопутствующие заболевания.
Традиционное лечение
Подтвержденные симптомы кандидоза пищевода устраняются медикаментозно. Обычно лечение кандидоза пищевода означает прием препаратов с азолом – Флуконазола, Клотримазола, Ороназола, Миконазола. Если они не дают нужный результат, то назначают полиеновые антибиотики:
- Леворин;
- Амфотерицин B;
- Нистатин;
- Микогептин.
При тяжелом течении инфекции препараты вводят внутривенно с одновременным назначением энтеросорбентных средств (активированный уголь, энтеросгель, полисорб и т.п.).
Когда кандидоз пищевода проявился на фоне пониженного иммунитета, то в его лечение включают курс иммуностимуляторов.
После приема необходимых препаратов важно восстановить микрофлору ЖКТ. Для этого нужно зубиотики – Линекс или Бактисубтил.
Чем опасно данное заболевание
Кандидоз во рту, горле или пищеводе не часто наблюдается у здоровых взрослых.
Люди с повышенным риском возникновения кандидоза во рту и горле в основном дети, особенно груднички до одного месяца, и люди, которые:
- носят зубные протезы;
- диабетики;
- имеют рак;
- имеют ВИЧ / СПИД;
- принимают антибиотики или кортикостероиды, включая ингаляционные кортикостероиды, например при астме;
- принимают лекарства, которые вызывают сухость во рту или имеют медицинские условия, вызывающие сухость во рту;
- курят.
У большинства людей, имеющих кандидоз в пищеводе, ослабленная иммунная система. Сюда относятся люди, живущие с ВИЧ/СПИДом, и люди, у которых имеются подозрения на рак крови (лейкемия и лимфома).
www.cdc.gov
Народное лечение
Возможно лечение кандидоза пищевода народными средствами, но лучше сочетать его с традиционной медициной. Эффективны травяные настои из ромашки, шиповника, календулы, можжевельника, зверобоя, тысячелистника, эвкалипта, дубовой коры. Сочетать эти средства с медикаментами стоит только после совета с врачом.
Один из народных методов лечение – процеженный отвар овса. Его надо залить водой в соотношении 1:3, довести до кипения и через 3 минуты снять с огня. Пьют такой отвар на ночь и перед едой (3 раза в сутки).
Помогает также настойка чайного гриба – принимают его 4 раза в день (1 стакан в сутки).
После приема пищи эффективны полоскания рта содовым раствором.
Новые методы терапии
Специалисты доказали эффективность аутогемотерапии при лечении кандидоза. Что это такое? При этом способе лечения у больного забирают небольшую порцию крови, облучают ее ультрафиолетом и вводят обратно. Это помогает активировать иммунитет для борьбы с инфекцией.
Аутогемотерапию обычно сочетают с другим новым методом лечения — эндоскопическим введением гранулоцитарной массы. В пищевод через специальную трубочку доставляют донорские кровяные клетки — гранулоциты. Для активизации иммунитета необходимо провести несколько таких процедур. Иммуномодулирующая терапия позволяет добиться более быстрого излечения.
Диета
Диета при кандидозе пищевода – одна из важных составляющих лечения. Она имеет определенные сходства с диетой при кандидозе кишечника. Порции надо значительно уменьшить, но и сократить время между их приемами.
Объем углеводов в рационе надо максимально снизить, а некоторые продукты придется исключить совсем:
- мед и шоколад;
- картофель;
- алкоголь;
- газированные напитки;
- хлеб;
- сырые грибы;
- сахар;
- сладкое и кондитерские изделия;
- соленое;
- дрожжи;
- острое.
В диете обязательно должна быть молочная и кисломолочная продукция – молоко, творог, сыр, кефир, йогурты. Нужно включить в рацион также бурый рис, гречку, капусту, зелень, лук и чеснок. Из напитков лучше ограничиться чаем, отваром шиповника и компотом из сухофруктов.
При кандидозе пищевода полезны квашеные овощи и чайный гриб – такие продукты должны быть проверенного качества.
Если наблюдается тяжелая форма кандидоза, то для питания используют высокобелковые смеси, вводимые с помощью зонда.
Стандарты и перспективы фармакотерапии кандидоза органов пищеварения.
М.А.Шевяков
Санкт-Петербургская МАПО.
Увеличение числа пациентов с иммунодефицитными состояниями различного генеза привело к тому, что перед гастроэнтерологами и врачами других специальностей все чаще встает проблема выбора противогрибкового препарата для лечения кандидоза органов пищеварения.
В терапии кандидозной инфекции слизистых оболочек верхних отделов пищеварительного тракта доминируют азольные антифунгальные препараты. Эти препараты могут использоваться местно или системно, была доказана их безопасность и эффективность. При лечении дисбиотических состояний, ассоциированных с избыточным интестинальным ростом Candida spp
свое место заняли полиеновые антимикотические препараты в комбинации с про- и пребиотиками. Существенная проблема, связанная с кандидозом слизистых оболочек — склонность у некоторой части больных к рецидивам. В небольшом количестве случаев, объяснение причин таких рецидивов очевидно (например, рецидивы кандидоза у лиц с манифестирующей и неконтролируемой ВИЧ-инфекцией, декомпенсированным сахарным диабетом, длительно получающих большие дозы глюкокортикостероидов), но у других пациентов причина рецидивов так и остается неясной (1).
При выборе антифунгального препарата для лечения кандидоза клиницисту приходится учитывать семь факторов: особенности патогенеза, локализацию поражения, чувствительность возбудителя, профиль безопасности антимикотика, состояние функции печени и почек пациента, возможное взаимодействие с другими лекарственными средствами, и, наконец, фармакоэкономические аспекты.
Патогенез и диагностика кандидоза верхних отделов пищеварительного тракта.
Патогенез кандидоза слизистых оболочек пищеварительного тракта характеризуется последовательным прохождением следующих этапов – адгезии, инвазии, кандидемии и висцеральных поражений. На первом этапе микромицеты адгезируются к эпителиоцитам какого-либо участка слизистой оболочки. В дальнейшем, дефекты в системе резистентности позволяют микромицетам через трансформацию в псевдомицелий внедряться (инвазироваться) в слизистую оболочку и подлежащие ткани. Цитопения – решающий фактор, который позволяет инвазирующимся грибам достигать стенки сосудов, разрушать ее и циркулировать в сосудистом русле. Такой этап называют кандидемией. В отсутствие адекватной терапии кандидемия приводит к образованию очагов инвазивного кандидоза в висцеральных органах, например, легких, эндокарде, центральной нервной системе, печени и др.
На первый взгляд парадоксально, но инвазия грибов рода Candida
чаще наблюдается в участках, где слизистая оболочка представлена многослойным эпителием (например, полость рта, пищевод) и значительно реже — в однослойный эпителий (например, желудок, кишечник).
«Золотой стандарт» диагностики кандидоза слизистых оболочек — обнаружение псевдомицелия Candida
spp. при морфологическом исследовании.
С целью обнаружения псевдомицелия используют морфологические микологические методы: цитологический — с окраской мазков, например, по Романовскому-Гимза, и гистологический — с окраской биоптатов, например, ШИК – реакцией. Таким образом, знание диморфности микромицетов Candida
spp. является ключом к дифференциальному диагнозу между кандидозом и кандидоносительством. В современных условиях клиницист вправе ожидать от морфолога точного описания обнаруженных морфологических структур гриба, ведь обнаружение бластомицетов, как правило, свидетельствует о кандидоносительстве, а обнаружение псевдомицелия позволяет подтвердить диагноз кандидоза.
Лечение орофарингеального кандидоза и кандидоза пищевода.
Целью терапии этих форм кандидоза является устранение симптомов и клинических признаков заболевания, а также предотвращение рецидивов. Для части больных орофарингеальным кандидозом имеют значение «местные» факторы риска – ношение зубных протезов и ингаляции кортикостероидных средств. Симптомы орофарингеального кандидоза и кандидоза пищевода, кроме субъективного дискомфорта, могут нарушить глотание пищи и жидкостей и значительно снизить качество жизни.
Для лечения орофарингеального кандидоза можно применять как местнодействующие, так и системно действующие антифунгальные препараты. За рубежом для местной терапии применяют, например, пастилки с клотримазолом или суспензию нистатина или амфотерицина В. В нашей стране такие лекарственные формы не зарегистрированы, и обычно местная терапия представляет собой разжевывание или нанесение на слизистую оболочку размельченных таблеток нистатина или натамицина в дозах от 1 до 4 млн ЕД в сутки с продолжительностью курса до 2-4 недель (2). Эффективность такого «импровизированного» метода лечения в контролируемых исследованиях не изучалась. Местная антифунгальная терапия при кандидозе пищевода неэффективна.
При кандидозе слизистых оболочек верхних отделов пищеварительного тракта могут применяться системнодействующие азоловые антимикотики (кетоконазол, флуконазол, итраконазол или вориконазол), внутривенный амфотерицин B (особенно при азоло-рефрактерных инфекциях), а также – эхинокандиновые препараты (каспофунгин, микафунгин и др.). Для больных с нарушенным актом глотания разработаны парентеральные формы антимикотических средств.
Эффективность и безопасность азоловых и эхинокандиновых антимикотических препаратов изучена достаточно хорошо, накоплена большая база доказательств, основанных на контролируемых исследованиях, а результаты этих работ легли в основу терапевтических стандартов (3-5).
Эффективность антимикотической терапии орофарингеального кандидоза оценена в ходе многократных рандомизированных проспективных исследованиях как у больных со СПИДом, так и у больных со злокачественными новообразованиями. Большинство пациентов отвечают на лечение местнодействующими формами полиеновых антимикотических средств (пастилки и суспензия). Однако у ВИЧ-инфицированных больных рецидивы кандидоза полости рта могут произойти скорее после местной терапии, чем после лечения флуконазолом в дозе 100 мг в сутки, а резистентность возбудителя может развиться при применении любого варианта терапии. Так же было показано, что флуконазол по эффективности превосходит кетоконазол, а итраконазол в капсулах эквивалентен по эффективности кетоконазолу. Пероральный раствор итраконазола лучше абсорбируется в пищеварительном тракте, чем капсульная форма, и сопоставим по эффективности с флуконазолом. Доза раствора итраконазола 2,5 мг/кг 2 раза в день была рекомендована для лечения орофарингеального кандидоза у детей от 5 лет и старше. Эффективность орального раствора итраконазола может быть значительнее за счет суммирования местного и системного эффекта.
Рецидивирующее течение кандидоза обычно отмечают у больных с иммунодефицитами, особенно при СПИДе. Показано, что длительная поддерживающая терапия флуконазолом эффективна для предупреждения развития орофарингельного кандидоза как у онкологических, так и у больных со СПИДом. Длительная поддерживающая терапия флуконазолом ВИЧ-инфицированных больных снижает частоту инвазивного кандидоза, но не влияет на общую выживаемость. Постоянная поддерживающая антифунгальная терапия снижала частоту рецидивов кандидоза по сравнению с интермиттирующим лечением, но уровни развития микробиологической резистентности были одинаковыми в обеих группах.
Пероральные полиеновые средства, такие как амфотерицин B или нистатин, менее эффективны для предупреждения кандидоза слизистой оболочки. В тоже время было установлено, что итраконазол 200 мг в сутки был эффективен как противорецидивная терапия орофарингеального кандидоза в течение 6 месяцев. Показано, что 64-80% пациентов с флуконазол-рефрактерными инфекциями излечиваются от орофарингеального кандидоза при использовании перорального раствора итраконазола. Оральный раствор амфотерицина В был также успешно использован при лечении резистентного к флуконазолу кандидозу слизистой оболочки полости рта.
Микафунгин или каспофунгин внутривенно в дозе 50 мг в сутки могут быть обоснованным альтернативным лечением, особенно при лечении кандидоза, вызванного флуконазол-резистентными штаммами, однако их применение ограничивается высокой стоимостью лечения. Внутривенная антифунгальная терапия может иногда не понадобиться, если применяются или гамма-интерферон или гранулоцитарно-моноцитарный колониестимулирующий фактор в комбинации с пероральной антифунгальной терапией.
Показано, что при кандидозе пищевода у пациентов с ВИЧ-инфекцией или раком пищевода наиболее распространенным возбудителем остается C. albicans
. Наличие орофарингеального кандидоза вместе с симптомами эзофагита (дисфагия или одинофагия) позволяет с высокой вероятностью предположить кандидоз пищевода. Как средство лечения кандидоза пищевода флуконазол превосходит по эффективности кетоконазол, итраконазол в капсулах и флуцитозин, однако итраконазол в капсулах в комбинации с флуцитозином столь же эффективен, как и флуконазол. Итраконазол в растворе для перорального применения имеет эффективность, сопоставимую с флуконазолом. До 80% больных с флуконазол-рефрактерными инфекциями излечиваются при применении перорального раствора итраконазола. Вориконазол (200 мг 2 раза в день длительностью в среднем 14 дней) столь же эффективен, как флуконазол (400 мг нагрузочной дозы и затем 200 мг в день в течение в среднем 15 дней), но отмечен более высоким уровнем побочных эффектов. Вориконазол успешно применяют для лечения случаев кандидоза пищевода, рефрактерных к флуконазолу. В этих случаях также эффективным может быть применение внутривенно амфотерицина B, каспофунгина или микафунгина (2,6).
У больных со СПИДом рецидивы кандидоза пищевода встречаются довольно часто, и для предотвращения рецидивов эффективна длительная супрессивная терапия флуконазолом (100 мг/день).
И при орофарингеальном, и при кандидозе пищевода подавляющее большинство случаев инфекции обусловлено или только грибами C. albicans
, или же смешанной культурой (2,7). Однако описаны инфекции, вызванные
C.glabrata, C. krusei
и другими возбудителями, нечувствительными к лечению различными антифунгальными препаратами. Тесты in vitro на чувствительность к антифунгальным препаратам обычно надежно предсказывают клинический ответ на флуконазол и итраконазол. Применение антиретровирусной терапии у ВИЧ-инфицированных больных привело как к снижению уровня носительства
C. albicans,
так и к уменьшению частоты рецидивов орофарингеального кандидоза и кандидоза пищевода. Однако нужно напомнить, что повторные курсы лечения азоловыми антимикотиками или использование длительной терапии для рецидивирующих инфекций — главные факторы, приводящие к развитию азолорезистентных штаммов грибов.
Подводя итоги изложенному, сформируем следующие ключевые рекомендации:
- Первичный эпизод орофарингеального кандидоза можно лечить назначением местно нистатина 500 тыс ЕД четыре раза в день или натамицина 100 мг 4 раза в день (рассасывание таблеток, нанесение на слизистую оболочку размельченных таблеток) в течение 7-14 дней, однако нужно быть готовым, что эффективность такого лечения ниже, чем лечение азоловыми препаратами.
- Препаратами выбора для лечения орофарингеального кандидоза остаются пероральный флуконазол 100 мг/день в течение 7-14 дней или оральный раствор итраконазола 200 мг/день в течение 7-14 дней.
- 3. Кетоконазол и капсулы итраконазола менее эффективны для лечения орофарингеального кандидоза, чем флуконазол, из-за нестабильной абсорции в пищеварительном тракте.
- В случае резистентного к флуконазолу орофарингеального кандидоза назначают терапию итраконазолом 200 мг/день per os, предпочтительно в форме раствора, или внутривенно каспофунгин или микафунгин (50 мг в день), или внутривенно амфотерицин B (не менее 0,3 мг/кг/день). Продолжительность курсов лечения обычно1- 2 недели.
- Орофарингеальный кандидоз, ассоциированный с зубными протезами, для окончательного излечения требует полной дезинфекции последнего.
- Для эффективного лечения кандидоза пищевода необходима системная антифунгальная терапия в течение 2-3 недель флуконазолом (100-200 мг/день) per os или оральным раствором итраконазола (200 мг/день) per os.
- Резистентные к терапии флуконазолом случаи кандидоза пищевода необходимо лечить раствором итраконазола (не менее 200 мг/день per os), вориконазолом (200 мг 2 раза в день) или каспофунгином (50 мг в день) или микафунгином (50 мг в день), или внутривенным амфотерицином B (0,3-0,7 мг/кг/день ) до получения клинического ответа.
- Проведение in vitro тестов на чувствительность к антимикотикам не обязательно при первичных эпизодах как орофарингеального кандидоза, так и при кандидозе пищевода, но может быть полезным для выбора терапии у больных с резистентным или рецидивирующим течением заболевания.
- У больных ВИЧ/СПИД лечение основной инфекции антиретровирусной терапией является важнейшим фактором предотвращения рецидивов и лечения кандидоза.
По-видимому, существенное улучшение результатов лечения кандидоза вообще может быть связано с разработкой методов активной специфической иммунотерапии. Например, заканчивают клиническую проверку препарата «Микограб» созданного на основе рекомбинантных человеческих антител к hsp90 (heat shock protein 90) — молекулярному фрагменту, необходимому для жизнеспособности дрожжеподобных грибов. Первые результаты показывают его антифунгальную активность и синергизм с амфотерицином В как in vitro, так и in vivo (8).
Диагностика и принципы лечения кандидоза кишечника.
Дифференциальный диагноз кандидоза и кандидоносительства в кишечнике может представлять определенные трудности. Довольно частая ошибка – постановка диагноза кандидоза только на основании выявления факта роста дрожжеподобных грибов в фекалиях. Между тем этот факт может отражать транзиторное кандидоносительство.
Для диагностики кандидоза, впрочем равно как и для любой другой оппортунистической инфекции, важно не только продемонстрировать возбудитель, но и доказать его участие в патологическом процессе. Один из принципиальных критериев диагноза оппортунистической инфекции – наличие поломов в системе антимикробной резистентности, а для рассматриваемой нами формы поражения это дефицит облигатной бактериобиоты – естественных конкурентов микромицетов. Таким образом, диагноз дисбиоза кишечника с избыточным ростом грибов рода Candida
устанавливают при наличии следующих критериев (9):
- синдром кишечной диспепсии,
- лабораторно подтвержденный дисбиоз кишечника,
- рост Candida
spp. свыше 1000 КОЕ/г при посеве кала.
Эндоскопические исследования с цитологическим изучением препаратов мало информативны, так как чаще всего патологических изменений не выявляют. Дифференциальный диагноз кандидоза кишечника проводят так же с инфекционными колитами, гельминтозами и паразитарными поражениями кишечника, ферментопатиями, опухолями, синдромом раздраженной толстой кишки.
В плане лечения пациента с кандидозом кишечника необходимо предусмотреть следующие терапевтические направления (10):
- Лечение основного заболевания согласно принятым стандартам
- Селективная деконтаминация кишечника, направленная на устранение причины заболевания – грибов рода Candida
- Назначение про- и пребиотиков и других препаратов, способствующих восстановлению естественной антимикробной резистентности слизистой оболочки кишечника с целью предотвращения рецидивов дисбиоза
- Симптоматическая терапия и диетотерапия.
Для селективной деконтаминации при кандидозе кишечника чаще используют малорезорбируемые полиеновые антимикотики (нистатин и натамицин). Так же сообщается об антифунгальной активности некоторых синтетических (например, хинолоновых) и биологических энтеросептиков (например, включающих живые культуры Saccharomyces boulardi
). Эффективность этих препаратов как антимикотиков окончательно еще придется оценить в сравнительных исследованиях, однако уже сейчас можно говорить о некоторых преимуществах и недостатках этих средств. Хинолоновые препараты обладают широким спектром антибактериальной и антипротозойной активности, что делает их предпочтительными при микст-инфекциях кишечника. В то же время их выраженная антибактериальная активность может угнетающе сказываться на резидентной нормобиоте и на эффективности одновременно назначаемых пробиотических средств.
Препараты, содержащие живые штаммы Saccharomyces spp
кроме энтеросептического, показали иммуномодулирующий эффект (за счет стимуляции выработки IgA слизистой оболочкой кишечника). Однако последние наблюдения демонстрируют серьезную опасность применения их в группах больных с выраженными иммунодефицитами. Так описано 92 случая инвазивных микозов, вызванных сахаромицетами у больных с типичными факторами риска (пациенты с цитопенией, а также получающие антибиотики и имеющие установленный внутривенный катетер), причем 40% больных получали биопрепараты, содержавшие
Saccharomyces boulardi
(11).
Нистатин, исторически один из первых антимикотических препаратов, по- прежнему широко применяется в нашей стране и за рубежом. Как показали результаты анализов ЦМИ «Фармэксперт», в 2001 г в натуральном выражении, то есть по числу проданных упаковок (единиц) препарата на отечественном рынке антимикотиков на 1-м месте оказался именно нистатин (12). Для селективной деконтаминации при кандидозе кишечника нистатин назначают внутрь в виде таблеток по 250 и 500 тыс ЕД, суточная доза обычно 3-4 млн ЕД, а курсы лечения продолжаются 2-3 недели. Однако нестабильность активного вещества (нистатин в значительной степени теряет активность после пребывания на солнечном свете и открытом воздухе) и раздражающее действие на слизистые оболочки (при приеме препарата иногда отмечают тошноту, рвоту и диарею) ограничивают применение этого препарата.
Оптимальным препаратом для селективной деконтаминации кишечника от микромицетов рода Candida
является натамицин (кишечнорастворимые таблетки Пимафуцин) (13,14). В отличие от имидазаловых антимикотиков, натамицин практически не резорбируется в кишечнике. Это его свойство, с одной стороны, делает лечение абсолютно безопасным и применимым даже у беременных, кормящих и новорожденных. С другой стороны, отсутствие резорбции обуславливает стабильно высокую концентрацию натамицина именно в просвете кишечника, что является залогом успешного лечения дисбиоза кишечника с избыточным ростом
Candida
spp. Кишечнорастворимая оболочка таблеток Пимафуцина предохраняет слизистые оболочки пищеварительного тракта от раздражения и обеспечивает стабильность при хранении, что выгодно отличает его от других полиеновых средств.
Пимафуцин назначают взрослым по 1 таблетке, содержащей 100 мг натамицина, четыре раза в день, а детям — по 1 таблетке 2 раза в день. Курсы лечения 5-10 дней обычно приводят к элиминации дрожжеподобных грибов из кишечника, однако при сохранении факторов, снижающих эффективность местных антифунгальных барьеров возможен рецидив кандидоза. Пимафуцин применяют также для профилактики кандидоза кишечника, например при проведении курсов антибиотикотерапии.
Успешное решение основной задачи – селективной деконтаминации – позволяет рассчитывать на успех в деле восстановления и консолидации эубиоза – т.е. стойкого устранения дефицита нормобиоты кишечника. С этой целью традиционно используют про- и пребиотики.
Пробиотики – препараты, содержащие живые культуры фармакопейных штаммов нормобиоты. Основные недостатки пробиотиков – существенная инактивация по мере преодоления кислотного и энзимных желудочно-кишечных барьеров, а также в результате совместного использования с синтетическими антибактериальными средствами. В последнее время также обсуждается проблема биосовместимости резидентных и фармакопейных штаммов нормобиоты. Например, согласно данным Н.А.Глушановой и А.И.Блинова, in vitro, из 24 изученных штаммов резидентных лактобацил только 6 оказались биосовместимыми с пробиотическим штаммом L.acidophilus 317\402
и еще 9 – с
L.plantarum 8PA3
. При этом не выявлено ни одного резидентного штамма, одновременно биосовместимого как с
L.acidophilus 317\402
, так и с
L.plantarum 8PA3
. Бионесовместимость пробиотических и резидентных лактобацилл проявлялась развитием реакции двух типов: «резидентный штамм против пробиотика» и «пробиотик против резидентного штамма» (15).
Возможно, именно биологическая несовместимость фармакопейных и резидентных штаммов нормобиоты является причиной побочных эффектов (усиление диареи и симптомов раздражения кишечника) и неэффективности лечения при применении пробиотиков. Нужно полагать, что при коррекции дисбиоза кишечника правильнее с патогенетических позиций не пытаться «привить» в кишечнике пробиотический штамм, а стимулировать «остатки» резидентных штаммов, которыми индивидуум был контаминирован еще со времени первых контактов с кожей и слизистыми оболочками матери. Вероятнее всего, именно эти резидентные штаммы нормобиоты наиболее благоприятны для здоровья человека, в том числе с позиций иммунологической совместимости. Если допустить, что каждый пациент в определенной степени «нормобиотически» индивидуален, то логичнее использовать для коррекции дисбиоза пребиотики.
Выбор пребиотиков, т.е. стимуляторов интестинального роста резидентной нормобиоты, не содержащих живые культуры нормобиоты, сегодня достаточно широк. Действующим началом таких средств может являться лактулоза, пектин, некоторые биологически-активные продукты обмена облигатных бактерий и другие.
Одним из наиболее эффективных современных отечественных средств с выраженным пребиотическим эффектом является Эубикор. Препарат содержит инактивированные нежизнеспособные дрожжи Saccharomyces cerevisiae (vini),
пищевые волокна, витамины, аминокислоты, макро- и микроэлементы. Известно, что пищевые волокна, не подвергаясь изменениям ферментами пищеварительного тракта, легко достигают толстой кишки, где они метаболизируются анаэробной микробиотой до короткоцепочечных жирных кислот. Последние являются главными энергетическими источниками в слизистой оболочке толстой кишки, они стимулируют пролиферацию ее клеток, образование слизи и кровообращение.
Кроме того, пищевые волокна создают дополнительную площадь для адгезии различных бактерий кишечника. Таким образом, в просвете толстой кишки многократно возрастает число мест фиксации облигатных микроорганизмов, что приводит к значительному увеличению их количества и возрастанию метаболической активности кишечного содержимого. При этом на пищевых волокнах в первую очередь фиксируются именно бифидо- и лактобактерии. С другой стороны, хорошо известен детоксикационный эффект пищевых волокон в отношении патогенных микроорганизмов и их токсинов.
Вторым действующим началом Эубикора являются инактивированные Saccharomyces cerevisiae. Saccharomyces cerevisiae (vini)
представляют собой лечебные дрожжевые микромицеты. При оценке эффективности Эубикора результаты микробиологического исследования содержимого толстой кишки показали, что на фоне приема Эубикора происходит статистически значимое увеличение количества бифидобактерий, лактобактерий, полноценной кишечной палочки, с сопутствующим уменьшением содержания условно-патогенных бактерий вплоть до их элиминации.
К настоящему времени накоплена обширная доказательная база поливалентной клинической эффективности Эубикора (16, 17). В результате повышения защитных и регуляторных свойств нормальной кишечной микрофлоры Эубикор оказывает иммуномодулирующее и антиоксидантное действие, способствует восстановлению ферментативной функции кишечника, защитного барьера его слизистой оболочки. Выраженные сорбционные свойства и метаболические эффекты Эубикора определяют характерное для него антитоксигенное и десенсибилизирующее действие. Назначают Эубикор по 1-2 пакетика 3 раза в день, добавляя в пищу, курсами по 3-4 недели. Эубикор может применяться вместе с препаратами для селективной деконтаминации кишечника, а также для профилактики дисбиоза кишечника.
В период терапии больным кандидозом кишечника рекомендуют пищевой рацион с ограничением продуктов, содержащих простые углеводы (сахар, сладкие фрукты и ягоды, кондитерские изделия, мед, молоко, белокочанная капуста, бобовые, квас, пиво).
Часть пациентов с кандидозом кишечника отмечают явления перианального кандидоза. Это заболевание проявляется упорно рецидивирующим анальным зудом и жжением. При осмотре врач выявляет гиперемию и мацерацию перианальной области, резко ограниченные от окружающей кожи, а также шелушение, поверхностные трещины и эрозии. Диагноз перианального кандидоза подтверждают обнаружением псевдомицелия Candida spp.
при микроскопии кожных чешуек перианальной области. Для лечения этого специфического дерматита местно применяют мази и кремы, содержащие антифунгальные средства, например, натамицин, тербинафин, клотримазол или другие. Например, хороший эффект отмечают при местном применении крема или мази Пимафукорт дважды в день в течение 14 дней. Однако одна только местная терапия не предотвращает рецидивов дерматита, поскольку не может осуществить селективную деконтаминацию основного резервуара кандидозной инфекции – кишечника. Поэтому при перианальном кандидозе целесообразно одновременно проводить терапию кандидоза кишечника согласно принципам, изложенным выше.
Остается добавить, что больные кандидозом пищеварительного тракта, сложные с позиций диагностики и лечения, должны быть обследованы в специализированных микологических клиниках.
Литература.
1.
Шевяков М.А., Колб З.К., Борзова Ю.В. Рецидивирующий кандидоз пищевода у ВИЧ-неинфицированных больных. (Тезисы докладов 7-х Кашкинских чтений) // Проблемы медицинской микологии, 2004, Т.6., N2, С.131.
2.
Баранцевич Е.П., Баранцевич Н.Е., Богомолова Т.С., Колб З.К., Лебедева Т.С. Орофарингеальный кандидоз у больных гемобластозами. Проблемы медицинской микологии, 2005, Т.7, №1, С.19-20.
3.
Pappas P.G., Rex J.H., Sobel J.D., Filler S.G., Dismukes W.E., Walsh T.J., Edwards J.E. Guidelines for Treatment of CandidiasisClinical Infection Diseases – 2004 -Vol. 38-P. 161-189.
4.
Laine L. The natural history of esophageal candidiasis after successful treatment in patients with AIDS. Gastroenterology, 1994, Vol.107, N3, P.744-746
5.
.Parente F., et al., Prevention of symptomatic recurrences of esophageal candidiasis in AIDS patient after the first episode: a prospective open study. American Journal of Gastroenterology, 1994, Vol. 89, N3, P.416-420.
6.
Suleiman J., et al. Open label study of micafungin in the treatment of esophageal candidiasis. Abstracts of 42nd ICAAC, September 27-30, 2002, San Diego, USA, (M-892).
7.
Шевяков М.А., Мелехина Ю.Э., Выборнова И.В., Колб З.К., Богомолова Т.С., Климко Н.Н.. Видовая принадлежность и чувствительность к флуконазолу возбудителей рецидивирующего кандидоза пищевода у ВИЧ-негативных больных // Тезисы докладов научно-практической конференции по медицинской микологии (VIII Кашкинские чтения), Проблемы медицинской микологии, 2005, Том 7, №2, С.81.
8.
Mattheus R. Candida immunotherapy. Trends in Medical Mycology, Joint meeting of the 9th Congress of the ECMM and the 7th TIFI, 2003, S11.04, P.53.
9.
Климко Н.Н и др. Перечень основных методов и критериев диагностики микозов (методические рекомендации). СП б МАПО, Санкт-Петербург, 2001, 24 с.
10.
Шевяков М.А. Кандидоз органов пищеварения: клиника, диагностика и лечение: автореф. дис…докт.мед.наук. – СПб., 2000. – 41 с.
11.
Enache-Angouvant A., Hennequin C. Invasive Saccharomyces infection: a comprehensive rewiew. Clinical Infection Diseases – 2005 -Vol. 41-P. 1559-1568.
12.
Фармакотерапия микозов. Под. ред.: Сергеев Ю.В., Шпигель Б.И., Сергеев А.Ю. –М.: Медицина для всех, 2003, — 200 стр.
13.
Кандидоз кишечника в общетерапевтической практике (клиническое значение, диагностика, лечение): Учебно-методическое пособие. – СПб., 2004. – 36 с.
14.
Шевяков М.А., Колб З.К., Савельева О.Г., Борзова Ю.В. Характер нарушений интестинального микробоценоза у пациентов с синдромом раздраженного кишечника. (Тезисы докладов на 6 научно-практической конференции по медицинской микологии (6 Кашкинские чтения.) // Проблемы медицинской микологии, 2003, Т.5, №2, С. 43-44.
15.
Глушанова Н.А., Блинов А.И. Биосовместимость пробиотических и резидентных лактобацилл. Тезисы 7-го Славяно-Балтийского научного форума «Санкт-Петербург – Гастро-2005» // Гастроэнтерология Санкт-Петербурга, №1-2, 2005, М31.
16.
Гриневич В.Б. и др. Теоретическое и практическое обоснование клинического применения препарата «Эубикор» при заболеваниях органов пищеварения (методическое пособие), Санкт-Петербург, 2002, 22 С.
17.
Гриневич В.Б. и др. Клинические аспекты диагностики и лечения дисбиоза кишечника в общетерапевтической практике (учебно-методическое пособие). Санкт-Петербург, 2003, 37 С.
Профилактика
Чтобы сократить риск развития кандидоза важно следовать некоторым профилактическим мерам:
- не запускать любые заболевания и инфекции;
- пользоваться гигиеническими средствами индивидуально (особенно зубной щеткой!);
- использовать индивидуальную посуду;
- исключить контакт с больными кандидозом;
- укреплять иммунитет.
Кандидоз пищевода – заболевание не редкое, но отличающееся не ярко выраженными признаками (на начальной стадии). При появлениях его симптомов важно своевременно начать диагностику. Запоздалое лечение может привести к ненужным осложнениям. Важно также всегда помнить об элементарных профилактических мерах – они могут спасти от многих проблем.