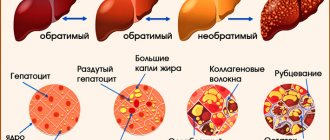
Общие сведения
Аганглиоз толстого кишечника (врожденный мегаколон) — одна из частых аномалий развития пищеварительных органов. По данным наблюдений, распространенность болезни Гиршпрунга в популяции новорожденных составляет от 1:30 000 до 1:2 000. У 90% пациентов заболевание дебютирует до 10-летнего возраста. У мальчиков аномалия выявляется в 4,32 раза чаще, чем у девочек.
В 29,0-32,7% случаев патология ассоциирована с другими пороками развития, при этом у 9% больных толстокишечный аганглиоз развивается в рамках синдрома Дауна. Впервые нарушение было описано в трудах датского педиатра Гаральда Гиршпрунга в 1888 году. Актуальность своевременного выявления заболевания обусловлена тяжестью его осложнений.
Болезнь Гиршпрунга
Распространенные причины
Многие считают, что каждый ребенок до определенного возраста мило выглядит с пухлым животиком. Но все же его размеры как у лягушки должны вызывать опасение, а не умиление.
Работа детского организма значительно отличается от работы взрослого. Если у ребенка большой живот, то причина этого может быть незначительной. Например, малыш подвержен частому газообразованию в кишечнике или вздутию.
По мере роста ребенка развиваются и внутренние органы, поэтому боли в животе – явление нормальное. Дети часто испытывают колики.
Патогенез
Отсутствие ганглиозных клеток на проксимальном (верхнем) относительно ануса участке приводит к денервации этой области. В результате чего перистальтика кишечника замедляется, и прохождение дальше каловых масс по желудочно-кишечному тракту затрудняется. Все это приводит к образованию запоров и нарушению периодичности акта дефекации.
Для осуществления проталкивания каловых масс дальше по кишечнику, проксимально лежащий относительно пораженного участок, испытывает сильную нагрузку. Происходит гипертрофия его мышечного слоя. Поэтому верхняя здоровая область кишечника всегда увеличена. Для сравнения это наглядно можно рассмотреть на фото здорового человека и с диагнозом болезнь Гиршпрунга. У больного всегда будет чрезмерно выпяченный живот.
Отсутствуют ганглиозные клетки не только в мышечном слое, но и в слизистой оболочке. Поэтому прослеживается замедление на пораженном участке толстого кишечника не только перистальтики, но и нормального всасывания питательных веществ. Что приводит к нарушению обменных процессов в организме.
Развитие болезни Гиршпрунга обусловлено нарушением эмбриогенеза предположительно на 7-12 неделях гестационного срока, когда формируются нервные сплетения Мейснера (в подслизистом слое толстой кишки) и Ауэрбаха (в мышечной оболочке кишечника). Из-за преждевременного прекращения миграции нейробластов или их недостаточной дифференцировки вместо типичных подслизистого и мышечно-кишечного сплетений с ганглиями нейроструктуры кишки представлены отдельными нервными волокнами и глиальными элементами.
Чем раньше завершается миграция нейробластов, тем более протяженным является аганглиозный участок толстокишечной стенки. В слизистом слое накапливается ацетилхолинэстераза, которая вызывает спазм кишки, что является патогномоничным признаком аномалии Гиршпрунга. Из-за тонического спазмирования и отсутствия перистальтики денервированный сегмент становится функциональным препятствием для продвижения каловых масс. Хроническая задержка кишечного содержимого приводит к постоянным запорам и значительному расширению вышележащего отдела кишечника.
Большой живот у новорожденного
Естественным явлением считается вздутость живота у новорожденных. А все из-за слабых мышц и брюшных стенок. Влияние оказывает и размер печени, ведь у новорожденного ребенка она по размеру больше, чем остальные внутренние органы. Кишечные колики возникают из-за слабой работы ЖКТ, в результате чего живот округляется. Поэтому не страшна ситуация, когда у ребенка в год большой живот.
Но чрезмерные размеры живота могут указывать и на проблемы со здоровьем. Наиболее частой причиной этого явления считаются врожденные патологии, например почечный поликистоз, цирроз печени или асцит. Эти аномалии могут быть обнаружены еще в роддоме при первом обследовании малыша.
Многие малыши в возрасте до 2 лет выглядят очень трогательно с выпирающим животиком. Окружающие умиляются и восхищаются. Родителям это кажется естественным, ведь организму для роста требуется запас энергии, а мышечный каркас недостаточно развит, и ему сложно удержать брюшные стенки. Кроме того, заметен у ребенка большой живот сразу после приема пищи, а также жидкости, но он уменьшается по мере переваривания. И это объяснимо. Чаще всего такому явлению подвержены малыши в возрасте до года.
Но если ребенок худощав, но имеет внушительные размеры живота, то родителям стоит обратиться к врачу, который поможет исключить или диагностировать следующие заболевания:
- Пупочную грыжу. Специалисты говорят, что её возникновению подвержены малыши до 3-месячного возраста и реже – до года. В случае с грыжей живот обретает заостренную форму и увеличивается в размере.
- Рахит и прочие болезни, являющиеся следствием нарушенного обмена веществ. В данном случае у ребенка большой живот, как у жабы, он выпячивается не вперед, а в стороны. Причиной рахита считается недостаток витамина Д в детском организме.
- Неправильную деятельность поджелудочных ферментов. Организм резко отрицательно реагирует на фруктозу и сладкое.
- Сниженную почечную и надпочечную работу.
- Гепатит. Воспалительным заболеваниям печени подвержены дети старше трех лет.
Прогнозы жизни при асците
Для больных, у которых развилась водянка живота в результате осложнения некоторых заболеваний, важен вопрос: сколько живут с асцитом. Ответить на этот вопрос может только врач после того, как провёл полный осмотр пациента.
На прогноз жизни влияет много факторов. В первую очередь важно понять, насколько эффективно выбрана терапия. Также вывод о продолжительности жизни пациента с накопленной жидкостью можно сделать на основе сопутствующих недугов.
Медики выделяют общие факторы, которые могут оказывать влияние на продолжительность жизни пациента при данном недуге:
- окружающая среда;
- правильное меню;
- психосоматика.
Сам асцит может не быть причиной летального исхода, но жизни больного угрожают осложнения, которые могут развиться от патологии.
Скопление водянистого вещества в брюшине способствует увеличению давления, которое провоцирует сдавливание органов в разных частях тела.
Нарушается работа всего организма, возникает неравномерное функционирование многих систем, которые плохо поддаются лечению. Также снижаются водно-электролитные показатели, что ухудшает общее состояние пациента.
Накопление большого количества жидкости может спровоцировать развитие многих недугов. Клиницисты выделяют такие обострения:
- бактериальный перитонит;
- гидроторакс и дыхательная недостаточность;
- кишечные нарушения;
- пупочная грыжа;
- гепаторенальный синдром.
Вышеперечисленные последствия водянки живота могут спровоцировать смерть пациента. Но сделать окончательные выводы можно только после того, как будет установлена степень развития первоначальной патологии.
Асцит — заболевание, которое развивается от имеющихся недугов. Чаще всего медики замечают формирование лишней жидкости при таких патологиях:
Развитие асцита в организме женщины провоцирует рак яичников 3 стадии. Рак яичников 4 степени приводит 50% пациентов к летальному исходу именно от водянки живота.
Быстро оценить насколько долго человек сможет прожить с накопленной жидкостью в брюшине, врачам помогают такие критерии:
- функциональность печени;
- работа почек;
- функциональность сердца;
- эффективность терапии.
У 75% больных циррозом печени формируется асцит. Сколько сможет прожить пациент, можно определить по форме первого заболевания. Если человеку поставили диагноз компенсированный цирроз печени с асцитом, то его правильная терапия может обеспечить пациенту благоприятный прогноз. Действия асцита будут минимизированы, а главные функции печени сохранены.
Четвёртая стадия развития цирроза с асцитом характеризуется необратимыми процессами в органах, которые нарушают работу печени. Если не делать операцию по пересадке нужного органа, то только 20% пациентов могут прожить до 5 лет, остальные 80% людей умирают значительно раньше. На этой стадии можно предотвратить смерть только при пересадке органа.
Велика вероятность летального исхода при асците, если недуг развился от почечной недостаточности. Если больному вовремя не провели гемодиализ, то летальный исход может наступить через несколько недель.
Также асцит наносит серьёзный вред организму, если развивается от сердечной недостаточности.
Если у пациента выявлена 3 или 4 стадия недуга, то летальный исход происходит в 30% случаев на протяжении первых двух лет после определения диагноза.
Оставшиеся 60% людей выдерживают двухгодичный период лечения, но смертельный исход может наступить в последующие 5 лет. Только 10% больных могут надеяться на положительный прогноз, если вовремя выявлено заболевание и начато лечение.
При диагностировании спонтанного бактериального асцита может выжить каждый второй пациент, однако велика вероятность рецидива. В 43% случаев второй этап недуга развивается в первые полгода, в 70% – на протяжении одного года. А 75% больных сталкиваются с повторным асцитом в течение двух лет. Может ли повториться заболевание на третий год проведения правильной терапии, медики пока не знают.
Для больных рефрактерным асцитом летальный исход наступает на протяжении первого года заболевания. Прогноз касается 50% пациентов с таким диагнозом.
Клиницисты выделяют особые группы риска, которые поддаются наибольшему влиянию патологии. Неблагоприятный прогноз может быть для:
- людей, которым больше 60 лет;
- пациентов с пониженным давлением в артериях;
- людей со сниженным показателем сывороточного альбумина;
- больных с высоким показателем норэпинефрина в крови;
- людей с сахарным диабетом;
- больных с опухолями в печени.
Для того чтобы выбрать правильную методику лечения доктору нужно не только знать этиологию недуга, но и выявить стадию асцита. Клиницисты выделяют 3 основные степени:
- незначительное количество жидкости, которую невозможно сразу диагностировать;
- умеренная стадия асцита;
- напряжённый асцит.
При положительном прогнозе жизни на начальной стадии недуга человек может прожить ещё 10 лет. Но это возможно только в том случае, если заболевание было диагностировано своевременно и курс лечения назначен корректно. Для адекватной терапии также важно соблюдать строгую диету и делать лапароцентез.
На второй стадии недуга шансов на положительный прогноз становится меньше. Организм больного заполняется большим количеством жидкости, что значительно усугубляет процесс выздоровления.
На последней стадии развития заболевания проводится только поддерживающая терапия для максимального улучшения жизнедеятельности пациента. При таком развитии недуга смерть может наступить через год после постановки диагноза. Продлить жизнь пациенту можно подбором правильной схемы лечения, воздействующей на источник развития асцита.
Источник: //OkGastro.ru/bryushnaya-polost/294-prognozy-zhizni-pri-astsite
Классификация
Систематизация болезни Гиршпрунга проводится с учетом анатомических и клинических критериев. В зависимости от локализации аганглиозного участка различают наиболее распространенную ректосигмодиальную форму заболевания, выявляемую у 70% больных, ректальную (до 25% случаев аномалии), субтотальную (3%), сегментарную (1,5%), тотальную (0,5%). По расположению расширенной кишки выделяют мегаректум, мегасигму, левосторонний, субтотальный и тотальный мегаколон, мегаилеум. При диагностике кишечного аганглиоза Гиршпрунга учитывают особенности клинического течения:
- Детский вариант болезни. Выявляется почти у 90% больных. Характеризуется быстрым развитием, практически полным отсутствием самостоятельной дефекации, нарастанием признаков кишечной непроходимости. Хирургическое вмешательство обычно выполняется двухэтапно.
- Пролонгированный вариант аганглиоза. Дебютирует у детей. В связи с небольшой протяженностью денервированного сегмента развивается медленно. Для коррекции запора длительно применяются клизмы. Возможно проведение как двухэтапной, так и одноэтапной операции.
- Латентный вариант аномалии. Запоры появляются в подростковом возрасте, при этом быстро происходит формирование хронической толстокишечной непроходимости. Для устранения запора необходимы ежедневные клизмы. Пассаж каловых масс обычно восстанавливается в два этапа.
При компенсированном течении самостоятельный стул сохраняется много лет, по мере развития заболевания возникают 3-7-дневные запоры, для разрешения которых требуются слабительные или клизма. У больных с субкомпенсированным состоянием запоры без назначения слабительных и клизм длятся более 7 дней. О декомпенсации болезни свидетельствует отсутствие самостоятельной дефекации и позывов к ней, уплотнение кишечного содержимого и формирование каловых камней, неэффективность консервативных методов опорожнения кишечника.
Осложнения и последствия
Возможные осложнения и последствия перенесенной манипуляции находятся в плоскости вероятностного попадания инфекций в организм.
Болезнь Гиршпрунга у детей при длительном отсутствии правильного лечения дает сопутствующее нарушение в виде дисбактериоза. Белковый обмен происходит неправильно.
После проведенной операции возрастает риск попадания в кишечник инфекции. Возникает энтероколит.
В период после проведенной операции при болезни Гиршпрунга восстановление организма полностью происходит через полгода. Пациенты могут отмечать самопроизвольный выход каловых масс. Иногда возникает запор. Указанное состояние свидетельствует о замедленном восстановлении организма. Проявляются индивидуальные особенности.
Дети находятся на патронатном сопровождении доктора минимум 6 месяцев после проведенных хирургических манипуляций. Родители ведут строгий контроль за состоянием малыша. При четком соблюдении режима у ребенка начинает вырабатываться рефлекс опорожнения кишечника. Необходимо укреплять иммунитет.
Адаптация организма к изменениям происходит постепенно. Пациент не должен нарушать предписанный режим. При ухудшении самочувствия необходимо срочно обратиться к врачу. Пытаться самостоятельно купировать состояние нельзя. Вызывает резкий рост осложнений и патологических состояний. Особенно опасно промедление для детей.
В случае аганглиоза Гиршпрунга у больных нарушается переваривание и всасывание питательных веществ, что в комбинации со снижением аппетита приводит к резкой гипотрофии вплоть до кахексии. Зачастую обнаруживается железодефицитная анемия. У детей наблюдается отставание в росте и физическом развитии. Длительный застой кала в кишке провоцирует дисбактериоз, воспалительные изменения слизистой оболочки, что может проявляться парадоксальными поносами.
Наиболее опасные осложнения болезни Гиршпрунга — кишечная непроходимость, пролежень стенки каловым камнем и перфорация кишки. Возможно возникновение токсического мегаколона, для которого характерно расширение проксимального отдела кишечника и избыточный рост патогенной бактериальной флоры. Это состояние часто приводит к перитониту и сепсису вследствие проникновения кишечных бактерий через патологически измененную стенку кишечника. В таком случае возникают резкие разлитые боли в животе, многократная рвота, фебрильная лихорадка.
Сколько живут с асцитом брюшной полости, что на это влияет, может ли умереть человек от болезни
Асцит относится к особо тяжелым заболеваниям, при котором из-за патологических изменений стенок сосудов происходит попадание жидкости в брюшную полость. В результате органы в пораженной локализации перестают нормально функционировать, что опасно серьезными последствиями, вплоть до летального исхода.
Можно ли умереть от асцита
Само заболевание не так страшно для жизненно важных показателей, как его осложнения. Суть его состоит в том, что патологическое скопление жидкости создает давление на внутренние органы, приводя с дисфункции их работы.
Сложность асцита (или водянки) состоит в том, что он крайне тяжело поддается излечению. Дополнительно состояние здоровья пациента усугубляется нарушением водно-солевого баланса, следствием которого становится затруднение распределения и выведения воды из организма.
В результате может образовываться целый ряд осложнений. Причем многие из них в разы увеличивают вероятность летального исхода.
Наиболее распространены следующие виды осложнений:
- пупочная грыжа;
- спонтанный бактериальный перитонит (патология сопровождающая асцит, вызванный циррозом печени);
- тяжелая функциональная острая почечная недостаточность;
- гидротракс плевральной полости;
- нарушение газообмена с легких (дыхательная недостаточность);
- кишечная непроходимость.
Умереть с асцитом могут пациенты и без сопутствующих заболеваний, если они находятся в группе риска. К ним относят людей старше пенсионного возраста, больных с сахарным диабетом или раком, пациентов с гипотонией, повышенным содержанием норадреналина в крови и сниженной концентрацией сывороточного альбумина.
По медицинской статистике, асцит брюшной полости у женщин чаще всего вызывает рак яичников 3 и 4 стадий. Вероятность летального исхода в подобных случаях – 50%. Причем причиной в большинстве случаев становится асцит, а не первоначальная патология.
Среди мужской аудитории водянку провоцирует цирроз печени. В 75% случаев именно он формирует асцит. Определить вероятность самого неблагоприятного исхода может только врач, исходя из формы протекания первичного заболевания.
В медицинской практике отмечены случаи, когда причиной водянки стали почечная или сердечная недостаточность. Показатель смертности при этом чрезвычайно высок — 90%. Период дожития от нескольких недель (при почечной недостаточности и отсутствии своевременного лечения) до 5 лет.
В случае диагностирования рефрактерного или спонтанного бактериального асцита вероятность излечения более высокая. Около половины пациентов выздоравливают, но в 43% существует вероятность рецидива.
От чего зависит продолжительность жизни
Если врач поставил такой диагноз, важно понять, что люди с асцитом живут разное время (даже порядка 10 лет). Сказать точно, сколько осталось человеку, может только специалист, да и то примерно, так как на этот параметр влияет немало факторов.
Продолжительность жизни больного асцитом определяется:
- грамотно подобранной терапией;
- степенью сохранения работоспособности печени, почек и сердца;
- соблюдением правильного режима питания;
- психологическим состоянием и настроем пациента.
Другой важный момент, определяющий, сколько человек может прожить с водянкой живота, — своевременность обращения к врачу. Чем запущеннее болезнь, тем меньше она поддается излечению. То, на какой стадии находится асцит брюшной полости, определяет продолжительность жизни.
1 степень
В брюшной полости скопилось малое количество жидкостей. Визуально диагностировать болезнь проблематично. В этом случае при грамотно подобранной схеме лечения у пациента в запасе может быть еще 10 лет. Терапию необходимо дополнить соблюдением диеты и периодической диагностикой при помощи лапароцентеза.
2 степень
Количество жидкости в животе становится настолько большим, что уже визуально определить диагноз не составляет труда. Она сдавливает органы настолько, что начинаются перебои в их работе.
Шансов на выздоровление больного со второй степенью асцита на порядок меньше. Они зависят от сохранения функций жизненно важных органов и того, насколько быстро удается вывести жидкость, а также восстановить водно-электролитический баланс.
3 степень
Наиболее запущенный вариант, при котором вылечить больного невозможно. Смерть наступает в течение 1 года. Медицинская помощь заключается лишь в облегчении болевого синдрома и поддержании жизненно важных показателей на продолжительное время.
Асцит брюшной полости – очень серьезное заболевание, в результате которого человек может скончаться. Продолжительность жизни в этом случае – абстрактный параметр, во многом предопределяемый поведением самого пациента.
Источник: //onkologia.ru/onkogastroenterologiya/vyzhivaemost-pri-astsite-bryushnoy-polosti/
Клинические проявления заболевания у детей
Как уже было сказано выше, заболевание у детей проявляется в зависимости от зоны поражения и протяжённости участка без иннервации. Чем больше зона поражения, тем серьёзнее становятся клинические симптомы заболевания.
Протекает болезнь Гиршпрунга у новорожденных детей довольно незаметно, пока они находятся на грудном вскармливании, а первые клинические симптомы начинают появляться при переводе на искусственное вскармливание либо с введением прикормов. Кроме того, у новорожденных в первый день жизни, при наличии заболевания, отмечается задержка мекония, который должен выйти в течение 24 часов после рождения.
В зависимости от места, где нарушена иннервация участка кишечника болезнь Гиршпрунга у детей подразделяется на несколько анатомических форм.
- Ректальная, при которой поражается небольшая часть прямой кишки. Симптомы данной формы заболевания характеризуются незначительными запорами при нарушении диеты и редко обнаруживаются у детей раннего возрасте. Правда, такая форма болезни Гиршпрунга встречается всего в 25% случаев и хорошо поддаётся терапевтическому лечению.
- Ректосигмоидальная. Встречается гораздо чаще и составляет примерно 70% случаев. Запоры при поражении ректосигмоидального участка носят более стойкий характер, так как кроме прямой кишки без иннервации остаётся ещё и часть сигмовидной кишки. Каловые массы плохо проходят данный участок и могут скапливаться там в большом количестве, доставляя ребёнку дискомфорт и принося хронические боли. Очистительным клизмам эта форма хорошо поддаётся только в начальных стадиях, далее их становится недостаточно. Запоры появляются уже в течение первых недель жизни, особенно на искусственном вскармливании, а при введении прикормов клинические симптомы только усугубляются и ребёнок перестаёт самостоятельно ходить в туалет по большому. Кроме хронических запоров характерно появление вздутия живота, который значительно увеличивается в размерах и на фото выглядит как лягушачий живот, собственно так он и называется.
- Сегментарная, встречается достаточно редко и составляет около 1,5% всех случаев. Иннервация участка исчезает небольшими промежутками, а между ними сохраняются здоровые части кишечника. Клиническая картина будет зависеть от протяжённости участков неподконтрольных нервной системе. Симптомы могут быть разными, от переходящих запоров и до полной невозможности сходить в туалет самостоятельно, совместно с вздутием и «лягушачьим животом».
- Разновидность болезни, при которой поражается либо левая, либо правая часть толстого кишечника называется субтотальной. Она также встречается достаточно редко и составляет 3%. Это одна из наиболее тяжёлых форм болезни Гиршпрунга, при которой лечение клизмами и слабительными возможно только в первое время, а хирургического лечения уже не удастся избежать, какую идеальную диету ребёнок бы ни соблюдал. Все симптомы характерные для болезни Гиршпрунга, а это тяжёлые запоры, вздутие, «лягушачий живот», недостаток массы тела, задержка физического и психического развития, авитаминоз, анемия и каловые камни, будут особенно выраженными в этой форме заболевания.
- Тотальная, с поражением всего толстого и изредка тонкого кишечника. К счастью данная распространенная патология встречается крайне редко и составляет всего 0,5% от всех случаев болезни Гиршпрунга. Тяжелейшие запоры и вздутия живота характерны уже с первого дня жизни, и на фото рентгенограммы брюшной полости у малыша отмечаются признаки кишечной непроходимости.
Кроме 5-ти форм различают ещё несколько стадий болезни Гиршпрунга у детей.
- Стадия, на которой ребёнок способен хоть иногда ходить в туалет по большому, либо очистительные клизмы дают хороший эффект называется компенсированной. При ней также не страдает общее самочувствие ребёнка, он не отстаёт в развитии, нет анемии и признаков гиповитаминоза.
- Когда клинические симптомы нарастают, очистительные клизмы становятся не столь эффективными, а общее состояние ребёнка начинает ухудшаться на фоне длительных запоров, говорят о переходе болезни в субкомпенсацию.
- Стадия декомпенсации развивается при малейших нарушениях диеты и проявляется тяжелейшими запорами, которые плохо поддаются лекарственной терапии, и очистительные клизмы полностью не опорожняют кишечник. У больных детей развивается кишечная непроходимость. Конечно, стадия декомпенсации характерна больше для взрослых, а в детском возрасте возможно её развитие только при тотальных и субтотальных анатомических формах болезни.
- Также существует и острая форма болезни Гиршпрунга, которая развивается только при нарушении диеты, а в остальное время практически себя никак не проявляет и постоянного лечения не требует.
В 3–4 года организм ребенка меняется: укрепляются мышцы, кости, живот подтягивается, а значит, становится меньше.
Если сам ребенок полный, то, возможно, речь идет об ожирении, и в данном случае необходимо устанавливать причины этой напасти. Эндокринные проблемы могут быть причиной того, что у ребенка большой живот. 3 года – это переломный момент для детского организма.
Существует множество причин, почему полнота проявляется именно на животе, и каждая из них весьма серьезна.
Асцит при сердечной недостаточности
Наличие асцита при сердечной недостаточности не редкость, но возникает оно не у всех больных.
Появлению асцита при сердечной недостаточности способствует наличие нескольких факторов, в частности:
- Пороки сердца, особенно приобретенные, например, митральный стеноз в тяжелой форме или стеноз трехстворчатого клапана. Но на появление асцита могут оказать влияние и врожденные пороки, в частности, выраженные дефекты сердечной перегородки, а также открытый артериальный проток;
- Группа заболеваний, называемая хроническим легочным сердцем. Такие заболевания возникают по разным причинам, и в эту группу входят различные недуги легких и бронхов, при которых в малом круге кровообращения возникает высокое давление;
- Тромбоэмболия легочной артерии и ее ответвлений;
- Перикардит констриктивного характера;
- Кардиосклероз, развитие которого произошло в результате возникновения инфаркта миокарда в острой форме, миокардита, атеросклероза врожденного типа.
Распознать наличие асцита на фоне сердечной недостаточности доктору обычно удается лишь тогда, когда объем патологической жидкости составит 1 литр и более. До этого момента какие-либо явные признаки обычно отсутствуют.
При увеличении объема патологической жидкости пациент может отметить следующие признаки:
- Увеличение размеров живота, при этом пупок выпячивается наружу;
- Кожа на поверхности брюшной стенки сильно натягивается, начинает блестеть, на ней могут появиться стрии и растяжки;
- При дыхании живот остается в покое, его движения не наблюдаются;
- На животе появляются расширенные вены, которые отчетливо просвечивают через поверхность кожи;
- В лежачем положении (на спине) живот распластывается.
Очень часто при наличии недостаточности правового желудочка у пациента до асцита появляются отеки, на которые следует обратить внимание.
Важно помнить о том, что появление асцита при сердечной недостаточности указывает на запущенность основного заболевания. При этом может отмечаться некоторое посинение кожных покровов (цианоз), а также наличие одышки, которая значительно усиливается в лежачем положении, легочная гипертензия, а также явления застойного характера.
В случае появления асцита на фоне запущенного заболевания, при условии своевременного лечения и принятия мер, прогнозы весьма благоприятны, а при правильном лечении и соблюдении предписаний доктора пациенты при асците на фоне сердечной недостаточности живут десятки лет.
Прогноз и профилактика
Исход болезни Гиршпрунга зависит от времени ее выявления и степени поражения нервных ганглиев кишечника. Прогноз относительно благоприятный в случае ранней постановки диагноза и проведения хирургической коррекции. При отсутствии лечения младенческая летальность в первые месяцы жизни достигает 80%. Из-за врожденного характера патологии меры специфической профилактики не разработаны. При появлении первых признаков болезни необходимо немедленно обратиться к врачу, чтобы избежать развития тяжелых осложнений.
Аганглиоз толстого кишечника является врожденным недугом, а потому методов специфической профилактики попросту нет. Наиболее эффективными профилактическими мерами можно считать раннее выявление заболевания и назначение правильного лечения. Ведь только в этом случае прогноз будет благоприятным и удастся избежать множества серьезных осложнений, да и качество жизни пациентов после операции существенно улучшиться.
К методам неспецифической профилактики можно отнести:
- регулярные занятия спортом (особенно полезными в данном случае являются плавание и бег трусцой);
- сбалансированная диета (больше свежих овощей и фруктов, зелени, цельнозернового хлеба и исключение из рациона жареных и консервированных блюд, острых приправ и специй);
- питаться следует дробно, небольшими порциями;
- в день нужно выпивать минимум 2-3 литра чистой воды.
Придерживание простых профилактических мер поможет заметно упростить жизнь пациентам. Главное, своевременно выявить недуг и провести правильное лечение!Начало формыКонец формы
Клиническая картина и прогноз
Больной обращает внимание на то, что его живот растёт и становится непропорциональным по отношению к телу. Накопление асцитической жидкости происходит в течение 2-3 месяцев. Начальные стадии процесса проявляются вздутием и затруднённым дыханием. Если у человека выявили цирроз печени, на этом этапе (как и на время всего лечения) стоит строго соблюдать лечебное питание. Это позволит несколько притормозить развитие тяжелых последствий, угрожающих жизни человека. Асцит как таковой не приводит к смерти, однако по его течению и эффекту от лечения можно судить о форме основного недуга.
В медицинской практике фиксируют такую статистику:
- в случае если патология не контролируется медикаментами и иными манипуляциями, 50% живут не более 12 месяцев;
- сложная, декомпенсированная форма асцита позволяет говорить о пятилетней выживаемости 20% пациентов;
- брюшная водянка компенсированной формы позволяет прожить с недугом более 10 лет.
При развитии асцита и скоплении большого количества жидкости проявляются такие симптомы: дыхательные нарушения, сбои пищеварительной системы, проблемы с мочеиспусканием, проблемы с почками.
На этом этапе раздувшийся живот видно невооруженным глазом. К синдрому присоединяются: грыжи, деформация органов, варикоз. Поэтому асцит можно определить при простом осмотре живота. Вокруг пупка расходятся вены, напоминающие щупальца осьминога.
Важно понимать, что при достаточном лечении и следовании рекомендациям по диете и режиму, есть шанс облегчить самочувствие и даже продлить жизнь ещё на несколько лет.
Внимание! Для лечения и профилактики цирроза наши читатели успешно используют метод Читать далее ->
Увеличенные внутренние органы
Из-за увеличенного размера внутренних органов заметен большой живот у ребенка. 1,5 года можно не беспокоиться по поводу этой проблемы. Но если ребенку больше 3–4 лет, то причина для тревоги имеется. Наблюдается выпячивание не всей брюшной области, а лишь определенной части.
Причиной могут быть воспалительные процессы или инфекция. При подобном состоянии нужно показать ребенка врачу, чтобы выявить проблему. Постепенное увеличение живота может привести к разрыву селезенки.
При гепатомегалии (увеличение печени) нормальным явлением считается у ребенка большой живот. Допустимыми считаются следующие размеры – выпирание в стороны от ребер на 2–3 см.
Такое состояние наблюдается у детей в возрасте от 6 до 7 лет. Но если ребенок значительно старше, то проблема может заключаться в определенном заболевании.
Увеличение живота возможно при копростазе (запоре). Это нарушение работы кишечного тракта. Копростаз диагностируется, когда кишечник редко опорожняется, реже чем 1 раз в двое суток. Возникает это нарушение из-за расстройства двигательной активности и секреции толстой кишки.
Брюшная водянка и кифоз
В 6-летнем возрасте детский организм подвержен возникновению такой проблемы, как искривление осанки. Неправильное положение спины за столом, некрепкий костный каркас являются причиной детского кифоза. Заболевание также возникает из-за слабости спинных мышц, препятствующих прогибанию позвонков вперед. В результате появляются следующие проблемы:
- 2-4 складки на животе;
- выпячивание живота (при вертикальном положении).
Также обьемы брюшной полости зависят от типа кифоза. Он может быть генотипическим, то есть наследственным. С этим бороться довольно сложно.
Асцит (брюшная водянка) характеризуется скапливанием жидкости. Его нельзя назвать самостоятельным заболеванием, скорее симптомом, который является сигналом, сообщающим о нарушениях в работе организма. К основным причинам асцита относятся:
- заболевания почек, к примеру нефротический синдром;
- дистрофия алиментарная;
- опухоли в брюшной полости.
Асцит делится на два типа: приобретенный и врожденный. Если живот постепенно становится больше, а в горизонтальном положении ребенка явно заметен выпирающий пупок, то определенно нужна консультация врача.
Лечебные мероприятия
Лечение асцита при циррозе печени производят следующими методами: используя рецепты народной медицины, традиционным медикаментозным воздействием или хирургическим путём. Какой бы путь лечения ни был выбран, необходимо внимательно следить за ходом болезни. В случае появления прогрессирования или осложнений, требуется пересмотреть назначенную терапию и внести корректировки.
Какой бы метод лечения ни был выбран для пациента, существует ряд рекомендаций, которые должны соблюдать все люди с данным диагнозом. Полный покой и постельный режим назначается только больным с последней стадией асцита, во всех остальных случаях, врачи советуют ограничить физические нагрузки. Диета при циррозе печени с асцитом в первую очередь заключается в ограничении употребления соли и продуктов, содержащих её в большом количестве. А вот уменьшать количество потребляемой жидкости не стоит, это может негативно отразиться на артериальном давлении.
Питание при циррозе печени с асцитом заключается в соблюдении так называемого стола номер пять. Это наиболее щадящая диета, которая назначается при заболеваниях печени. Так, пациентам следует полностью отказаться от жареных блюд, продуктов богатых холестерином и пурином. Все продукты должны легко усваиваться желудочно-кишечным трактом.
Продукты следует готовить путём отварки, запекания или тушения. Грубые продукты питания, такие как мясо, должны перемалываться до состояния пюре. Также стоит придерживаться температуры употребления продуктов, она не должна быть ниже двадцати и выше шестидесяти градусов. Питаться следует понемногу и с периодичностью в три часа.
Минимальная продолжительность жизни при асците прогнозируется и тогда, когда водянка живота становится следствием почечной недостаточности
Народное лечение
Лечение асцита при помощи рецептов народной медицины практиковалось знахарями с давнего времени. Такое врачевание заключалось в использовании природных компонентов и трав, которые принимались как внутрь, так и местно. Данный тип терапии считается довольно безопасным, но важно знать, что эффективность этого метода до сих пор не подтверждена научно. Поэтому соглашаясь на подобные процедуры, вы делаете это на свой страх и риск.
Хорошее мочегонное действие имеют высушенные стручки красной фасоли. Для того чтобы сделать отвар необходимо залить сто граммов продукта литром горячей воды и выдержать на водяной бане не менее пятнадцати минут. После того как отвар остыл, его необходимо процедить и принимать трижды в сутки по одному стакану.
Одним из наиболее распространённых и применяемых средств является курага. Она способна не только избавить от лишней жидкости, образованной в брюшной полости, но и восполнить недостающие полезные элементы в организме и наладить работу желудочно-кишечного тракта. Курагу следует залить кипятком и настаивать в течение часа. Рекомендуемая суточная доза приёма не должна превышать пятисот миллилитров.
Удалить жидкость из полости живота можно при помощи отвара петрушки. Для приготовления данного рецепта необходимо пучок петрушки залить литром воды и варить на медленном огне около тридцати минут. После охлаждения отвар следует процедить и употреблять небольшими порциями в течение всего дня.
Для лучшего выведения инфильтрата из брюшной полости применяют потогонные чаи и отвары, употреблять их следует в горячем виде. Отличным вариантом будет заваривание цветов липы или мать-и-мачехи. Эти растения ускоряют потоотделение, за счёт чего количество свободной жидкости в животе уменьшается.
Лечение медикаментами
При асците брюшной полости пациентам обязательно назначаются мочегонные лекарственные средства. Самую высокую эффективность доказали такие препараты, как: «Фуросемид» и «Верошпирон».
- Фуросемид – диуретик, обладающий быстрым действием. Данный препарат разрешён к приёму людям с болезнями почек. Фуросемид оказывает расширяющий эффект на сосуды, в связи с чем снижает артериальное давление. При приёме внутрь мочегонный эффект достигается через тридцать минут и длиться в течение четырёх часов. Употреблять препарат следует в утренние часы по одной таблетке. Максимальная дозировка не должна превышать 160 миллиграмм в сутки.
- Верошпирон – мочегонный препарат, обладающий калийсберегающим эффектом пролонгированного действия. Диуретическое действие достигается спустя несколько дней с начала приёма. Суточная доза составляет 100—200 миллиграмм и подбирается врачом индивидуально для каждого пациента.
В случае когда асцит вызван циррозом печени, врачи назначают лечение, направленное на поддержку органа. Обычно больному прописываются такие лекарственные средства, как: синтетические и натуральные гепатопротекторы, желчегонные препараты, фосфолипиды, аминокислоты, противовирусные и иммуномодулирующие средства и т. д.
При асците в брюшной полости происходит скопление жидкости, у которой нет оттока