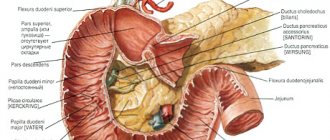
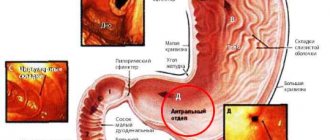
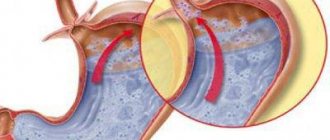
Классификация рака антрального отдела желудка
В медицине есть несколько классификаций гастропатии. Гастропатию разделяют по типу протекания (острая и хроническая), по стадиям, по степеням развития.
По степени развития гастропатия может быть:
- 1 степень. Проявляется в несильной деформации слизистой желудка, в небольшом уменьшении синтеза соляной кислоты;
- 2 степень. Для нее характерно появление более сильных патологических процессов, при которых нарушение клеток и омертвление желудочного эпителия протекает быстрее, чем в первом случае. Данные процессы могут обращаться при своевременно начатом лечении.
Стадия гастропатии зависит от ее продолжительности, характера протекания, эффективности лечения, от состояния желудочного эпителия. Можно выделить такие стадии гастропатии:
- Начальная — характеризуется небольшим воспалительным процессом слизистой без трансформации ее структуры.
- Хроническая — на этой стадии появляются язвы и эрозии, поражаются железы органа. Данная стадия наступает при запущенной гастропатии – когда диагностирование запоздало или велось неправильное лечение.
- Атрофическая — проявляется в вырождении желудочных стенок, замещении отдельных областей соединительной тканью, неважном самочувствии.
- Гипертрофическая — самая тяжелая стадия, при ней формируется утолщение и огрубение желудочных стенок, происходит формирование аденом и кист.
По форме гастропатию можно разделить на:
- острую. Она появляется при влиянии на желудок инфекций, алкогольных напитков, кислот, щелочей;
- хроническую. Для нее характерно медленное течение с постепенной трансформацией эпителия органа, его атрофией, снижением функций желудка. Часто эта форма гастропатии протекает бессимптомно;
- умеренную. Она характеризуется перерождением эпителиальных клеток в соединительную ткань.
Антральная
Этот тип гастропатии возникает в антральном отделе желудка, где происходит измельчение пищи и последующее ее продвижение в 12-ти перстную кишку. Данный вид гастропатии способствует снижению скорости переработки пищи, из-за чего возникает застой пищи и брожение. Пациент ощущает тяжесть и боль. Несвоевременное лечение может привести к появлению язв, которые хорошо лечатся.
Этот вид вызван употреблением нестероидных противовоспалительных препаратов (НПВП). Подобные препараты могут вызывать повреждения слизистой пищеварительного органа, формирование язв и эрозий, кровотечения, провоцировать непроходимость органа. Часто такие виды гастропатии протекают бессимптомно, поэтому в основном обнаруживаются, когда уже развиваются осложнения.
Гиперемическая
При данном виде гастропатии происходит наплыв крови к желудку, возникают покраснение слизистой, ее отечность, и кровоподтеки. Данная форма гастропатии способна распространяться на отдельные части органа или на его небольшие участки.
Гиперпластическая
Происходит сильное увеличение количества клеток желудочных желез, разрастаются ткани желудка, возникают складки и наросты внутри органа. К данной форме патологии относят гиперсекреторный гастрит, синдром Менетрие, болезнь Золлингера-Эллисона.
Диффузная
Гастропатия этого типа имеет распространение на все желудочное тело, происходят структурные изменения в слизистой органа, симптоматика подобна проявлениям гастрита. Этот тип гастропатии может иметь острое или хроническое течение.
Застойная
Для этого типа гастропатии характерен сбой в работе ЖКТ, появление эрозий и язв в антральной области желудка и в верхнем его отделе. Происходящие нарушения в системе кровоснабжения желудка берут свое начало от негативного влияния алкоголя и никотина, а также деятельности Хеликобактер пилори.
Зернистая
Происходит формирование наростов в виде зерен (размер их может быть от нескольких мм до см) на желудочных стенках. Гастропатия чаще обнаруживается у мужчин после сорока лет. Ранняя стадия гастропатии протекает обычно бессимптомно, дальнейшее развитие ведет к нарушению белкового обмена.
Катаральная
Катаральная поверхностная гастропатия относится к самым простым видам патологии, при котором распространение воспаления идет только на верхний слой слизистой органа. Происходит увеличение синтеза соляной кислоты, или ее недостаточность. Причина этого вида гастропатии – травмы, пищевое отравление.
Эта форма относится к редким типам гастропатии. Для нее характерно появление на эпителии органа лимфоцитов, имеющих вид фолликулов. Причина этой формы гастропатии – влияние Хеликобактер пилори, провоцирующее разрастание лимфоидной ткани.
Папулезная
Проявляется эрозией, не затрагивающей глубинные слои желудочного эпителия. При патологии формируются папулы в разных отделах пищеварительного органа, которые могут быть как одиночными, так и множественными формированиями.
Портальная
Появляется из-за расширения сосудов – повышается давление в венах, капилляры расширяются, наполняясь кровью, на слизистой могут проявляться мозаичные узоры, красные фрагменты или рисунок черно-коричневого окраса, характерно отсутствие воспаления.
Основной причиной данного типа гастропатии считается рефлюкс желчи и продолжительное употребление НПВП. Эта форма чаще возникает у пациентов, перенесших оперативные вмешательства на желудке.
Эрозивная
Этот тип возникает при влиянии различных факторов на слизистую, характерно наличие эрозий, размером от 1до 7 сантиметров, они напоминают по виду прыщи с впадиной. Возможно развитие заболевания без симптоматики или с небольшим болевым синдромом с правой стороны в подреберье, допустимо желудочное кровотечение.
Эритематозная
Представляет собой покраснение слизистой и определяется при помощи эндоскопического исследования. Можно отличить очаговую, охватывающую одну или несколько зон желудка, и распространенную, которая охватывает всю поверхность органа или его большую часть. Очаговая гастропатия протекает при отсутствии симптомов, при более широком ее распространении могут появляться ощущения, присущие гастриту, а именно: тяжесть и болевые ощущения в зоне эпигастрия, ощущение переполненности желудка, изжога, отрыжка, общая слабость.
Язвенная
Эта форма характеризуется наличием симптоматики, как при интоксикации. При обнаружении в рвотных массах кровяных сгустков обязательно обращаются к врачу.
Смешанная
В некоторых случаях у пациентов могут развиваться одновременно несколько форм. Чаще всего наблюдают: поверхностную, эрозивную, гипертрофическую и геморрагическую гастропатии.
Уремическая
Эта форма появляется у пациентов с хронической почечной недостаточностью.
Экссудативная
Это редкое заболевание, оно заключается в образовании глубоких складок на желудочной стенке, высота некоторых может быть 3-3,5 см, кроме этого, происходит уменьшение главных и обкладочных клеток, а число клеток, которые вырабатывают слизь, увеличивается. Причины появления этой формы гастропатии недостаточно изучены.
Согласно морфологической классификации образования в антральной части органа могут быть трёх видов, в зависимости от тканей, из которых возникла опухоль:
- аденокарцинома — самая распространённая форма, которая возникает у 90% пациентов и состоит из железистых тканей;
- плоскоклеточный рак;
- мелкоклеточный;
- железисто-плоскоклеточный;
- недифференцированный.
Есть 2 типа роста опухолей желудка: экзофитный и эндофитный. Тип роста онкологии в антральном отделе, в основном, экзофитный (инфильтративный), то есть она не имеет чётких границ, а также отличается особой злокачественностью с быстрым метастазированием. Согласно данным профессора патологии рака А.А.
Что такое папулы желудочно-кишечного тракта
Когда речь идет о слизистой желудка, то часто можно услышать термин папула желудка . Это поверхностные дефекты слизистой желудка или двенадцатиперстной кишки. Такие дефекты не вовлекают в процесс мышечные массы и заживают самостоятельно без образования рубцов. их еще называют гастродуоденальные эрозии.
В 1761 году впервые были описаны эти заболевания итальянским ученым – патологоанатомом Морганьи в его труде по анатомии.
На сегодняшний день у 15 % пациентов, которые проходили эндоскопическое обследование диагностируют папулы желудка и дефекты слизистой двенадцатиперстной кишки.
Виды папул
Термин папула – означает эрозийное образование. От сюда стает понятно что такое папулы желудка, это другими ловами эрозии на слизистой желудка.
Длительность заболевания напрямую зависит от вида папул желудка. Так бывают: одиночные и множественные, острые и хронические, полиповидные или плоские, полигональные папулы, кровоточивые, геморрагические, первичные, вторичные и злокачественные эрозии.
Папулы антрального отдела желудка (хроническая эрозия) характеризуются самым длительным сроком, больше 4-5 лет. Локализация происходит в выходном отделе желудка.
Если эрозия желудка сочетается с эрозией двенадцатиперстной кишки, то характерны кровотечения и рецидивы заболевания.
Острая эрозия, как правило, зарубцовывается в течении 10-12 дней. Такие эрозии локализуются в основном в центральном отделе желудка. Только в крайне тяжких случаях такие эрозии могут перерасти в пурпурные папулы и заживать до 8 недель.
Первичные папулы отличается от вторичных тем, что проходят как самостоятельное заболевание органа. Вторичные папулы возникает при поражении печени, сердечнососудистой системы и многих других заболеваний.
При заболевании Крона или онкозаболеваниях возникает злокачественная папула.
Если афтозная папула будет прогрессировать, это приведет к язве желудка.
Причины появления
На самом деле причин появления папулы в желудке множество. В первую очередь следует отметить прием лекарственных препаратов, которые нарушают баланс между агрессивной и защитной средой желудка. Могут возникать папулы после мезотерапии. Кроме того, к дисбалансу желудка приводят:
- различные травмы живота;
- операции на органах желудочно-кишечного тракта;
- расстройства психологического и эмоционального характера;
- курение;
- систематическое воздействие тяжелых металлов и солей;
- сахарный диабет, сепсис и другие заболевания эндокринной системы;
- ожоги слизистой оболочки, которым способствует острая, горячая пища, алкоголь.
Симптомы
У 30% – 90% лиц молодого возраста афтозные папулы могут протекать бессимптомно или с очень скудными симптомами. Если говорить о хронической эрозии, то симптомы очень схожи с язвенными.
Стоит обратить снимания на часто повторяющиеся:
- отрыжку кислым или изжогу;
- нарушения процесса пищеварения, включая частые запоры;
- расстройство желчевыводящей системы;
- чувство тяжести, чаще в правом подреберье
При диагностики эрозии часто обнаруживается анемия за счет потери крови (скрытая кровь в кале) и потере апатита. У больных часто отмечается ломкость волос, ногтей, а также сухость кожных и слизистых, что происходит за счет нарушения процесса отхода токсинов.
Лечение
Большинство докторов рекомендуют комплексную терапию в лечении папулы желудка с учетом всех многогранностей этой патологии.
Обычно процесс лечения длительный с применением эндоскопического контроля.
К стандартным методам относиться противоязвенная терапия с применениям Н2-блокаторов и препаратов-ингибиторов протонной помпы. Если у пациента обнаруживается микроорганизм Helicobacter pylori, то в лечении включают и антибиотики .
Препараты-цитопротекторы используют для ускорения процесса заживления слизистой. А воздействие низкоинтенсивным лазером улучшает микроциркуляцию крови в пораженных участках.
Лазерное лечение проводиться только на стационаре.
Питание во время лечения
Чтобы лечение желудка прошло успешно, важным его фактором является правильное питание.
В первую очередь рекомендуется питаться малыми порциями до 6 раз на день, но не меньше 4-х. Блюда желательно готовить на пару. Кисель, манная каша, паровые котлеты, яйца всмятку, овсянка считаются традиционными блюдами при лечении папул желудка. Нежирный сыр, сметана, молоко также являются важными элементами диеты. Именно эти продукты помогают вырабатывать ферменты, которые способствуют быстрому заживанию пораженных участков.
Из питания следуют категорически исключить:
- крепкое кофе или чай;
- горячую или холодную пищу;
- соки цитрусовых;
- жареные блюда;
- алкоголь;
- блюда грубой клетчатки ( мюсли, жилистое мясо, репа и т.д.)
- любые острые блюда.
Важно также помнить что для успешного лечения следует избегать любых стрессовых ситуаций.
Причины развития патологии
Толчком к образованию папиллом обычно бывает воспалительный процесс в органе. В свою очередь, воспаление может быть спровоцировано:
- неправильным, нерегулярным питанием;
- инфицированием;
- гормональным сбоем;
- повреждением слизистой оболочки;
- низким иммунитетом.
Нетипичное разрастание клеток и превращение их в папилломы на коже и на слизистых оболочках рта, носоглотки, желудка вызывает вирусная инфекция. Размер папиллом может достигать 3 см. Папиллит желудка имеет свои особенности, например, эрозийную и хроническую формы, локализацию скопления новообразований в изгибах, небольшую опасность на начальном этапе.
Одним из факторов, которые влияют на развитие рака в желудке, является питание, в частности – употребление жирной, жареной еды, копченостей, много соли.
Доказана связь опухолей желудка с бактерией хеликобактер пилори. Данный микроорганизм способен вызывать инфильтративный гастрит с пролиферацией клеток, а такая среда является подходящей для ракового перерождения. По статистике у людей, инфицированных хеликобактер пилори, риск развития рака в 3-4 раза выше, чем у здоровых людей.
Другим инфекционным агентом, который возможно вызывает злокачественные трансформации, является вирус Эпстайна-Барра.
Важное место в этиологии карцином желудка занимает курение и употребление спиртных напитков.
Существуют предраковые заболевания, которые практически всегда вызывают рак, если ничего не предпринимать.
К ним относятся:
- полипы и полипоз желудка;
- коллезная язва;
- ригидный антральный гастрит.
Редко онкология возникает при хроническом атрофическом гастрите, плоской аденоме, пернициозной анемии, болезни Менетрие, а также после операции на желудке.
Причины возникновения заболевания можно разделить на внутренние и внешние. Общий перечень причин выглядит так:
- неправильный рацион питания;
- заброс желчи в желудок;
- злоупотребление алкогольными напитками, крепким кофе;
- ожоги и другие травмы;
- застойные процессы;
- курение;
- наличие инфекций;
- нехватка ферментов в организме, нужных для пищеварения;
- длительное употребление медикаментов;
- образование внутренних патологий, и возникшее из-за них неполное кровоснабжение;
- генетическая предрасположенность;
- возраст старше 50 лет;
- происходящие в организме гормональные изменения.
Язвы
Язвенное поражение антрума возможно после стадии воспаления, когда очаговая атрофия слизистой переходит через стадию эрозии к глубокому поражению подслизистого и мышечного слоев.
На язвы, которые находятся в антральной части, приходится до 10% всего язвенного поражения желудка
К механизмам заболевания, кроме воспаления, добавляются:
- низкая сократительная функция антрума;
- застой и брожение пищевого комка;
- усиление выработки ферментов.
Наличие факторов риска провоцирует переход воспаления в язву. Типичные симптомы:
- боли в области эпигастрия, становятся интенсивнее ночью;
- изжога постоянного характера;
- тошнота и рвота;
- отрыжка после еды;
- примеси крови в кале, рвотных массах.
Симптомы рака антрального отдела желудка
В самом начале заболевание может не проявляться никакими симптомами. Некоторое время спустя гастропатия может проявляться симптоматикой, подобной при гастрите – болевые ощущения, тяжесть в желудке, метеоризм, тошнота, изжога.
Помимо этого, происходят изменения такого рода:
- нарушается аппетит;
- может наблюдаться рвота, приносящая облегчение;
- у некоторых пациентов может происходить нарушение синтеза желчи;
- нарушение тонуса кишечника, возникают запоры.
При патологиях антрального отдела могут возникать кровотечения – каловые массы становятся красноватого цвета, в рвотных массах появляются примеси крови.
Эрозийная форма может иметь следующие симптомы:
- кислая отрыжка;
- изжога;
- запах изо рта;
- «бульканье» в животе;
- тошнота, позывы к рвоте;
- боль в эпигастрии.
Запущенный папиллит переходит в хроническую форму, возможно его перерождение в рак. Хронической форме свойственны более опасные состояния и симптомы:
- слабость, быстрая утомляемость;
- быстрое насыщение пищей, ощущение полного желудка, тяжести в нем;
- усиление боли в эпигастрии во время и после еды;
- вздутие;
- неприятный привкус во рту;
- неустойчивый стул (диарея чередуется с запором);
- боль может быть, как ноющей, так и острой.
Дополнительными симптомами в случае анемии из-за желудочного кровотечения могут быть: сухость, ломкость волос и ногтей; бледность кожных покровов; учащенное сердцебиение, одышка; головная боль, головокружение; выпадение волос. Это не характерные признаки для папиллита, но они могут свидетельствовать о его наличии.
По сравнению с новообразованиями в других зонах желудка, при локализации в антральном отделе симптомы наступают достаточно быстро. Располагаясь в нижней части органа, новообразование прогрессирует и распространяется на привратник, что в свою очередь приводит к затруднению выхода переваренной массы.
Задерживаясь и разлагаясь в желудке, она вызывает:
- чувство переполненного желудка;
- отрыжку с неприятным запахом;
- изжогу;
- вздутие;
- тошноту;
- рвоту, которую впоследствии больные вызывают часто сами, не выдерживая неприятных симптомов.
Эвакуаторные расстройства поначалу возникают лишь периодически, во время приема тяжелой пищи или алкоголя. Когда развивается непроходимость выходного отдела, резко появляется боль в животе и рвота. Примечательно, что при соблюдении диеты эти симптомы могут временно стихать.
Для стеноза желудка типичной картиной является относительно удовлетворительное состояние человека сутра, когда желудок пустой, и ухудшение состояния с каждым приемом пищи. Под вечер – тошнота и рвота, которая приносит облегчение.
По причине отсутствия поступления в организм необходимых микроэлементов возникает его интоксикация, больные быстро теряют аппетит или вовсе отказываются от приёма пищи. Это приводит к истощению, обезвоживанию, потере работоспособности, раздражённости и депрессии.
Все эти симптомы вызывают резкую потерю в весе, вплоть до анорексии.
Встречаются случаи, когда онкология не сопровождается непроходимостью, но привратник, инфильтрированный опухолью, теряет свои функциональные способности, вследствие чего пища из желудка быстро проваливается в кишечник. Тогда симптомы рака антрального отдела желудка включают постоянное чувство голода. Больные едят, не могут наесться и при этом не набирают вес. Стул при этом частый, жидкий, с непереваренной едой.
Опухоли экзофитного типа часто подвергается изъявлению (распаду), из-за которого происходят кровотечения из сосудов в просвет желудка.
Кровь, возникающая в результате распадов тканей, постоянно наполняется токсичными элементами что вызывает:
- лихорадку;
- повышение температуры тела;
- рвоту с примесью крови;
- стул дегтярного оттенка со скрытой кровью.
За счёт уменьшения желудка из-за разросшейся опухоли, орган сморщивается и уменьшается в размерах.
При этом пациент ощущает:
- давление;
- распирающее чувство;
- тяжесть после приёма пищи;
- насыщения от малого количества еды.
Дальнейшие симптомы на поздних стадиях болезни уже мало зависят от поражения основного органа. К ним добавляются признаки, которые возникают после метастазирования и возникновения вторичных очагов в других органах.
Особенности полипов антрума
Антральные полипы — доброкачественные разрастания эпителиальной ткани, устремляющие рост внутрь отдела. Почти 3 из 10 полипов приходится на антральный отдел желудка.
Разрастания могут носить одиночный и множественный характер образования, иметь ножку или плоское широкое основание.
Основными типами являются следующие:
- Новообразования Пейтц-Егерса;
- Аденоматозные полипы желудка;
- Воспалительные полипы.
Наследственный фактор является немаловажным аспектом в формировании антральных полипов. Данные новообразования редко возникают на здоровой ткани, поэтому больше носят вторичный характер, формируются вследствие основного заболевания органов эпигастрии.
Лечение
Любое доброкачественное новообразование, особенно папиллома, может при определенных условиях перерасти в злокачественное. В этом основная опасность заболевания. Особенно угрожающим это состояние становится при отсутствии клинических признаков или несвоевременной постановке диагноза.
После определения точного диагноза и исследования количества, расположения, особенностей папиллом проводится их удаление – резекция. Ее выполняют с помощью металлической петли, которой оснащен гастроскоп. Перед введением прибора через ротовую полость в пищевод ее обезболивают Лидокаином. В случае аллергической реакции на препарат, его заменяют другим анестетиком.
Обезболивание необходимо не только для облегчения неприятных ощущений, но и для предотвращения рвотных позывов. Затем больного укладывают на левый бок с поджатыми к животу коленями. За сутки до процедуры необходимо прекращение больным приема пищи. Перед операцией желудок пациента должен быть пуст.
Папилломы среднего размера на ножках удаляются с помощью металлической петли. Для удаления больших папиллом необходима сложная полостная хирургическая операция. Множественные плоские папилломы небольшого размера могут быть удалены с помощью лазера.
Успешность лечения папиллита желудка зависит не только от профессионализма хирурга, но и от успешного лечения основного заболевания, которому сопутствует папиллит.
Существуют народные методы лечения папиллом, но применять их следует только после консультации с лечащим врачом, с большой осторожностью, строго соблюдая или подбирая необходимую дозировку. Основное правило: следить за самочувствием при применении народных средств и прекращать их принимать при малейшем ухудшении состояния.
Для лечения папиллита используют:
- Цвет сирени – 2 столовые ложки на 1-1,5 литра кипятка, настоять не менее 6 часов. Принимать по полстакана трижды в день в течение месяца.
- Чистотел и календулу – 5 г смеси на 0,5 литра кипятка, настаивать 4 часа. Употреблять по столовой ложке 3 раза в день в течение месяца.
- Корень репейника – вымыть, измельчить, взять 2 ст. л. на 2 стакана воды, проварить 5 минут. Дать остыть принимать в теплом виде процеженный отвар по стакану, не более 3 стаканов в день. Курс лечения – 2-2,5 месяца.
- Чистотел – 1 чайную ложку сушеного растения залить 0,5 л кипятка, проварить на водяной бане или медленном огне 10 минут. Настоять в теплом месте 5 часов, не процеживая. Пить по 1 столовой ложке 3 раза в день 1 месяц. Не стоит забывать, что чистотел – ядовитое для человека растение.
Лечение рака антрального отдела желудка – это трудная задача, учитывая, что 90% больных поступают с сильно распространенными опухолями, в тяжелом состоянии. К тому же большинство из них – пожилые люди, с больным сердцем или другими сопутствующими патологиями.
Лучшим методом лечения признано оперативное вмешательство. Лишь оно дает надежду на выздоровление. Для антрального отдела более чем в 60% случаев радикальных операций применяют тотальную гастрэктомию.
Больным удаляют:
- весь желудок;
- регионарные лимфатические узлы;
- клетчатку.
При наличии отдаленных метастазов резекцию пораженных органов.
Если тотальная операция противопоказана, то делают субтотальную резекцию дистальной части желудка. Многие врачи выступают за то, чтобы проводить всем больным тотальную лимфодиссекцию, то есть удаление всего лимфатического аппарата, с целью снижения риска рецидивирования. Такой подход увеличивает выживаемость до 25%!
После резекции части или всего желудка, оставшуюся половину или пищевод соединяют с кишечником при помощи искусственного анастамоза.
Тем нескольким процентам больных, у которых опухоль диагностируют на 1 стадии, могут совершить эндоскопическую резекцию. Данная операция наименее травматичная, но после нее тоже случаются рецидивы.
Пациентам, у которых есть противопоказания к радикальной операции, назначают паллиативные операции, призванные устранить стеноз нижнего отдела желудка. Могут также создать обходной анастомоз из желудка в кишечник.
Так как возможности хирургического лечения рака антрального отдела желудка ограничены, врачи разрабатывают более эффективные методики, дополняя операцию лучевой и химиотерапией, а также различными альтернативными способами.
Часто применяют дооперационную дистанционную лучевую терапию. Ее цель – повредить злокачественные клетки, остановив их рост. Предоперационная лучевая терапия при раке желудка проводится в режиме крупного (разовая доза – 7-7,5 Гр) и укрупненного (разовая очаговая доза составляет 4-5 Гр) фракционирования.
Во время операции при раке желудка могут использовать интраоперационную лучевую терапию. Ложе опухоли облучают однократно в течение 30 минут дозой в 20 Гр.
Послеоперационные облучения проводятся в режимах классического или динамического фракционирования, общая доза составляет 40-50 Гр.
Включение в комплекс лечения химиоетрапевтических препаратов направлено на предотвращение рецидивов и возникновение новых метастазов. Их назначают до и после операции по определенной схеме, которую выбирает врач.
Приведем Вам несколько примеров стандартных схем химиотерапии при раке желудка:
- Схема ECF: Эпирубицин — 50 мг/м2 внутривенно 1 день; Цисплатин — 60 мг/м2 внутривенно 1 день; 5-фторурацил — 200 мг/м2 длительная инфузия на протяжении 21 дня.
- Схема ELF: Этопозид — 20 мг/м2 внутривенно 50 мин 1—3 дня; Лейковорин — 300 мг/м2 внутривенно 10 мин 1—3 дня; 5-фторурацил —500 мг/м2 внутривенно 10 мин 2—3 дня.
Курс, который назначали до операции, повторяют спустя несколько недель после нее, если была подтверждена эффективность выбранных препаратов. Если же позитивных результатов нет, то подбирают другие цитостатики. Комплексное лечение может включать иммунотерапию, цель которой – активировать защитные силы организма для борьбы с онкопроцессом.
Медикаментозное лечение проводится при помощи приема следующих препаратов:
- Антисекреторные препараты: «Квамател», «Ранитидин», «Фамотидин».
- Ингибиторы протонной помпы – «Омепразол», «Эзомепразол», «Лансопразол».
- Гастроцитопротекторы, которые защищают слизистую от агрессивных воздействий: «Алмагель», «Маалокс», «Гастромакс», «Фосфалюгель».
- Сорбенты (при остром течении патологии): «Энтеросгель», «Атоксил», активированный уголь.
- Ферментные препараты, которые способствуют перевариванию пищи: «Креон», «Мезим», «Фестал».
- Для улучшения моторики желудка: «Мотилиум», «Церукал».
- Для купирования болей и снятия спазмов назначают: «Но-шпу», «Риабал».
При наличии в организме бактерии Хеликобактер проводят антихеликобактерную терапию, которая включает в себя прием таких препаратов: «Амоксициллин», «Орнидазол», «Метронидазол», «Викалин», «Де-Нол».
Кроме этого, прописывают прием витаминных препаратов, так как возникает их нехватка в организме из-за нарушения процесса пищеварения.
Назначение витаминных комплексов зависит от вида гастропатии, кислотности желудка. При гипоацидном типе прописывают прием витамина E, этот витамин есть в растительном масле, жирах, молоке. При пониженной кислотности прописывают витамины C (он имеется в цитрусовых, шиповнике, капусте) и РР (в рыбе, мясе).
Возможно возникновение дефицита витамина В6, что приводит к нарушению обмена веществ, нервным расстройствам. Этот витамин есть в зерновом хлебе, фасоли, горохе. Недостаток В12 способен спровоцировать малокровие, усвоение витамина происходит лучше вместе с фолиевой кислотой, которая есть в продуктах животного происхождения.
К оперативному лечению прибегают, если не получается купировать болевые ощущения или остановить желудочное кровотечение. Чаще всего используют лапароскопический метод, который проводится при помощи специальных инструментов и не травмирует глубоко ткани органа.
Кроме медикаментозного лечения, применяют физиотерапию. Избавиться от заболевания помогают следующие методы:
- вегетокорригирующий (аэротерапия, электросон);
- стабилизация секреции (употребление минеральных вод, магнитотерапия);
- регенеративный (инфракрасная лазеротерапия, инфразвук);
- противовоспалительный (УВЧ-, криотерапия);
- спазмолитический (парафинотерапия, гальванизация);
- иммуномодулирующий (магнитотерапия пупковой области и вилочковой железы);
- седативный (минеральные и хвойные ванны).
Соблюдение диеты при патологии является одним из обязательных моментов наряду с терапевтическими методами.
Все рекомендуемые при патологии диеты основываются на следующих принципах:
- дробность питания, его регулярность, небольшой размер употребляемых порций;
- качество продуктов, исключение из рациона жирной, острой пищи, свежеиспеченных хлебобулочных изделий;
- употребление блюд, приготовленных щадящими методами — варка или приготовление на пару;
- исключение из рациона холодных и горячих блюд;
- отказ от кислых овощей и фруктов, когда диагностируется повышенная кислотность желудка;
- отказ от продуктов, которые повышают моторику желудка с пониженной секрецией.
Кроме медикаментозного лечения и соблюдения диеты, можно применять народные методы лечения, но только в сочетании с основным лечением.
Растворяют ложку меда в 1 ст. теплой воды и употребляют за 20-30 минут до еды.
Смешивают сок алоэ с медом в равных пропорциях и употребляют перед едой по столовой ложке.
Хорошо принимать настойку прополиса в количестве 30-40 капель натощак. Это средство оказывает антисептическое и заживляющее воздействие.
Кроме медовых продуктов, позитивным воздействием на организм при данном заболевании обладает облепиха. Облепиховое масло имеет противовоспалительное, болеутоляющее, регенерирующее действие.
Лечение травами часто используется при данном диагнозе. Это средства, приготовленные на основе ромашки, зверобоя, календулы, шалфея, бессмертника, чабреца, череды, подорожника, семян льна, коры дуба и других. Их можно заваривать в виде чая и принимать перед едой, или покупать в аптеке готовые сборы и принимать согласно инструкции.
Какие причины вызывают болезни антрума?
Все варианты патологии антрального отдела объединены единой наиболее частой причиной — наличием особого возбудителя Helicobacter pylori или хеликобактерии. Дело в том, что антрум является излюбленным местом локализации этого микроорганизма.
Заражение человека происходит через рот. А, попадая в желудок, в пилорической части возбудитель находит максимально удобные условия для жизни. Он хорошо переносит кислотность желудочного сока. Самостоятельно нейтрализует его с помощью ферментов, выделяющих аммиак. Активно размножается.
Благодаря наличию усиков бактерия способна передвигаться в гелеобразной среде слизи Чрезмерное ощелачивание считается механизмом, запускающим патологические изменения в области антрума, в дальнейшем приводящим к болезням желудка.
Кроме хеликобактерии, в патологии антрального отдела принимают участие факторы риска:
- злоупотребление алкоголем;
- курение;
- длительное применение лекарственных препаратов, раздражающего действия (из группы Аспирина, нестероидных противовоспалительных средств, против головной боли, для терапии туберкулеза);
- приверженность к нарушению правил питания (увлечение острыми приправами, жареными и копчеными блюдами, очень горячими или холодными продуктами, фастфудом, несоразмерные длительные перерывы в еде);
- стрессовые состояния в семье, на работе, способствующие возникновению неврозов;
- общие сосудистые изменения при выраженном атеросклерозе, артериитах, диатезах, нарушающие питание стенки желудка;
- заражение паразитами (гельминтозы, амебиаз, лямблиоз);
- аллергические реакции на продукты питания;
- воздействие вирусов (ВИЧ, цитомегаловируса);
- снижение иммунитета, вызванное разными причинами;
- наследственная генетическая предрасположенность.
Отмечена связь частоты поражения желудка с заболеваниями эндокринных органов, бронхов, легких и сердца, железодефицитным состоянием, болезнями мочевыделительной системы, а также наличием хронических очагов инфекции (тонзиллит, гайморит, кариес, аднексит у женщин и другие).
Хроническая патология сопровождается подавлением защитных сил организма. В сочетании с хеликобактерией эти факторы вызывают различное по распространенности и глубине поражение желудка. Рассмотрим самые частые заболевания с особенностями симптоматики и лечения.
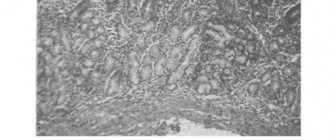
Диагностика основана на выявленных морфологических изменениях в тканях, эндоскопическом исследовании
Метастазы при раке желудка
По мере роста новообразование прорастает стенку желудка насквозь и проникает в окружающие ткани. Такие метастазы называют имплантационными. В зависимости от локализации опухоли, она может прорасти нате или иные соседние органы. В случае с антральным отделом больше остальных подвержена возникновению метастаз двенадцатипёрстная кишка.
Когда клетки рака попадают в лимфатические или кровеносные сосуды наблюдается лимфогенное и гематогенное метастазирование. Так как желудок имеет обширную лимфатическую сеть, то распространение лимфогенным путем происходит очень быстро. Это может случиться уже на первой стадии.
Вначале поражаются лимфоузлы, находящиеся в связочном аппарате желудка. Далее процесс мигрирует на лимфоузлы, располагающиеся по ходу артериальных стволов. В конце метастазы проникают в отдаленные лимфатические узлы и органы. Чаще всего страдает печень, селезенка, кишечник, легкие, поджелудочная. Гематогенные метастазы при раке желудка обычно находят в легких, почках, головном мозге. костях.
Лечат вторичные опухоли хирургическим путем. При инфильтративных формах отдают преимущество удалению всех лимфатических узлов, подверженных появлению в них метастазов. Результат закрепляют химиотерапией, которая помогает уничтожить микрометастазы – клетки рака, находящиеся в организме.
Доброкачественные новообразования антрума
К нераковым образованиям антрума относятся полипы и лимфофолликулярная гиперплазия. Полипы возникают при разрастании железистых клеток эпителия. На долю антрального отдела приходится 60% всех полипов желудка.
Для них характерен одиночный рост или образование целой колонии. По форме отличаются размерами (до 30 мм). Выявляются на фоне других заболеваний желудка. Представляют угрозу ракового перерождения. Практически не дают каких-либо симптомов. Боли провоцируются нарушениями в питании. Могут перекручиваться или защемляться, тогда в кале появляется кровь.
По происхождению различают антральные полипы трех видов:
- воспалительные — начинаются с лимфоидных фолликулов (от 70 до 90%);
- аденомы — растут из железистого эпителия;
- специфические — новообразования при синдроме Пейтса-Егерса-Турена, который представляет наследственную патологию включающую гиперпигментацию кожи и полипоз кишечника, желудка, отличаются железистым строением, содержанием пигмента (меланина), редко — мышечных волокон.
Два первых вида полипов развиваются в пожилом и старческом возрасте, специфические — выявляют обычно до 30 лет.
Для синдрома Пейтса-Егерса-Турена также характерно появление пятен на лице (ксантом), в которых находится пигмент меланин на уровне базального слоя эпидермиса и в слизистой оболочке. Пигментация появляется в детском возрасте, со взрослением может уменьшиться или исчезнуть.
Полипы могут «сидеть на ножке» или прикрепляться широким основанием к стенке
Лимфофолликулярная гиперплазия сопровождается ростом или образованием в подслизистом слое желудка фолликулярной ткани. Болезнь не имеет возрастных преимуществ. Среди причин, кроме описанных выше, особое место отводится:
- герпесной инфекции;
- аутоиммунным заболеваниям;
- нарушениям в эндокринной сфере;
- контакту с канцерогенами.
Важно, что, согласно наблюдениям, этот вид гиперплазии чаще всего предшествует образованию полипов.
Диагностика
Большинство больных поступают к врачу, когда болезнь находится в запущенной стадии. У них наблюдаются выраженные расстройства пищеварения, истощение, потеря веса. Новообразование можно прощупать через брюшную стенку. Также пальпаторно можно обнаружить местные и отдаленные метастазы.
Из лабораторных анализов назначают исследование желудочного сока и периферической крови на онкомаркеры.
Когда хирург подозревает онкологию, он отправляет пациента рентгенографию. Для обследования желудка применяют рентгенографию с контрастированием, когда пациенту приходится выпить специально вещество для визуализации полости органа на снимках. Таким образом выявляют дефект стенок желудка и его наполнения.
Для получения более точных сведений о характере роста, локализации и границах опухоли по органу применяют эндоскопию. Гибкий эндоскоп с камерой вводят через рот в желудок и осматривают его визуально.
Далее проводят уточняющую диагностику, позволяющую оценить распространенность рака по всем органам и структурам. Для этого понадобится пройти:
- УЗИ и КТ брюшной полости и забрюшинного пространства;
- сцинтиграфию скелета;
- лапароскопию;
- ангиографию.
Решающий этап в диагностике рака желудка – это биопсия. Это процедура, во время которой берут кусочек опухоли для дальнейшего микроскопического исследования и подтверждения ее злокачественности, а также гистологического типа. Биоптат первичного новообразования берут при эндоскопическом обследовании, а из вторичных (метастатических) – с помощью пункционной биопсии или лапароскопии.
Чтобы точно установить наличие папиллом в желудке, необходимы диагностические исследования – сдача анализов и инструментальное обследование.
Полый орган, которым является желудок, обследуется с помощью эндоскопа, оснащенного видеокамерой и осветительным прибором. Поэтому врач видит и изучает состояние слизистой оболочки на мониторе, исследуя наличие, расположение, особенность новообразований, эрозий, очагов воспаления, сглаженность складок. Дополнительно берутся фрагменты тканей на гистологию.
При исследовании кала в нем могут выявить скрытую кровь, что свидетельствует о наличии кровотечения. При необходимости дополнительно больному назначат рентгенографию и УЗИ, если собранных данных не достаточно. Проводится также общий анализ крови для выявления анемии.
Причины и диагностика
Эрозию слизистой оболочки можно охарактеризовать, как «разъедание» верхнего слоя органа. Такая патология может быть вызвана многими факторами:
- наличие хронических заболеваний печени;
- сосудистые патологии;
- сахарный диабет;
- ожоги слизистой оболочки химическими парами или жидкостями;
- интоксикация организма;
- оперативное вмешательство в орган;
- частое принятие в пищу слишком острых и/или горячих продуктов;
- некачественное пережевывание пищи;
- вредные привычки (курение, употребление алкогольных напитков);
- попадание желчи в полость органа;
- повышенная кислотность желудочного сока с параллельной резистентностью слизистой оболочки;
- длительный прием НПВС, антибиотиков, сердечных препаратов;
- продолжительное пребывание в стрессовом состоянии.
Врачи утверждают, что папулы желудка не перерождаются в злокачественные образования, но могут появляться параллельно с этими опухолями, а также возникать при воспалениях в кишечнике, печеночной недостаточности, пневмонии и при некоторых сосудисто-сердечных заболеваниях.
Диагностирование эрозии желудка проводится с помощью эндоскопического исследования. Гастрофагодуоденоскопия, взятие кусочка ткани из патогенной зоны для дальнейшего обследования, а также анализ кала на наличие кровяных примесей – этот вариант дает полную картину состояния пациента и делает возможным установить точный диагноз.
Специалисты отмечают, что наличие папул и язв на стенках органа и двенадцатиперстной кишки являются причиной кровотечений в ЖКТ и занимают второе место после язвенной болезни желудка.
Стадии злокачественного процесса
Рак желудка может иметь следующие стадии развития:
- 1А: Т1, N0, М0.
- 1Б: Т1, N1, М0; Т2, N0, М0.
- 2: Т1, N2, М0; Т2, N1, М0; Т3, N0, М0.
- 3А: Т2, N2, М0; Т3, N1, М0; Т4, N0, М0.
- 3Б: Т3, N2, М0.
- 4: Т4, N1-3, М0; Т 1-3, N3, М0; любая Т, любая N, М1.
Т (размер опухоли):
- Т1 – опухоль инфильтрирует стенку желудка до подслизистого слоя;
- Т2 – присутствует инфильтрация раковых клеток до субсерозного слоя. Возможно вовлечение желудочно-тонкокишечной, желудочно-печеночной связки, большого или маленького сальника, но без прорастания в висцеральный слой;
- Т3 – новообразование, которое распространилось на серозную оболочку или висцеральную брюшину;
- Т4 – прорастание опухоли в соседние к желудку органы.
N (метастазы в регионарных лимфоузлах):
- N0 – метастазов нет.
- N1 – метастазы в 1-6 регионарных лимфатических узлах.
- N2 – повреждены с 7 по 15 регионарные узлы.
- N3 – метастазы в более чем 15 лимфатических узлах.
М (отдаленные метастазы):
- М0 – нет отдаленных метастазов.
- М1 – метастазы в отдаленных органах.
Особенности фиброгастроскопической картины: эрозии и гастропатия
Рассмотрение эрозивного поражения антрума стало возможным только при развитии фиброгастроскопического вида диагностики. Эта патология осложняет гастриты и служит началом язвы, опухолевого перерождения.
Эрозиями называют нарушение целостности слизистой оболочки без проникновения в глубинные отделы стенки желудка. Различают следующие разновидности:
- острые эрозии — ограничиваются уплотнениями, вылечиваются за 10 дней;
- хронические — выглядят в виде пятен диаметром до 10 мм, требуют длительного лечения;
- геморрагические эрозии — дают картину последствий игольчатых уколов, размеры очага остаются в пределах 10 мм в диаметре, по цвету принимают оттенки от алого до вишнево-красного (в зависимости от пораженного сосуда, вена дает темные пятна), слизистая, окружающая очаги, отечна, в ней содержится кровь.
В антральном отделе можно обнаружить единичную эрозию со всеми описанными признаками, а также полный тип эрозии — отличается распространением по гребням складок желудка, образованием черного налета. Гастропатия антрума — описывается врачом, если отсутствуют какие-либо признаки воспаления, вся слизистая гиперемирована, но конкретная форма заболевания неясна.
Профилактика гастропатии
Чтобы предупредить заражение папиллома-вирусом, в том числе появление папиллита желудка, необходимо:
- правильно питаться;
- избегать вредных привычек;
- укреплять иммунитет;
- пользоваться презервативами;
- не ходить босиком в общественных банях, бассейнах, других местах повышенной влажности;
- пользоваться индивидуальными средствами гигиены и посудой;
- вести здоровый образ жизни;
- избегать рукопожатий незнакомых, нездоровых на вид людей.
Но если заражение произошло, или есть подозрение, что оно произошло, нужно постоянно заботиться об укреплении иммунитета, чтобы этот вирус не начал свое разрушительное действие, которое нередко приводит к злокачественным онкологическим заболеваниям.
Для профилактики гастропатии рекомендуется:
- заботиться о правильном питании;
- избавиться от вредных привычек – употребления алкоголя и курения;
- принимать лекарственные средства строго по медицинским показателям;
- сторониться стрессовых ситуаций.
Причины возникновения
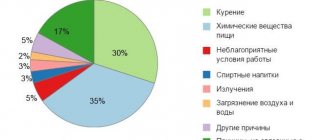
Век назад считали, что «хронический катар желудка наблюдается также у привычных пьяниц, обжор, вообще у людей, ведущих неумеренный образ жизни…» (А.П. Чехов, «Житейские невзгоды»). На сегодняшний день список причин гораздо обширнее:
- нерациональное питание — нарушение режима; жареная, острая, жирная, копчёная, маринованная еда. Несвежие продукты, слишком горячая или чрезмерно охлаждённая пища;
- алкоголь, особенно крепкий, растворяет барьерную слизь, открывает доступ агрессивным ферментам к беззащитной поверхности желудка;
- курение усиливает секреторную активность пищеварительных желёз;
- хронический гастрит при неправильном лечении или его отсутствии;
- попадание желчи из 12-перстной кишки сквозь неплотно смыкающийся привратник;
- длительный приём лекарств, в том числе нестероидных противовоспалительных препаратов (НПВП), к которым относят Аспирин, Диклофенак, Ибупрофен, Кеторолак, Индометацин;
- хронические застойные явления, возникающие на фоне панкреатита, патологий печени, почек, язвенной болезни желудка;
- травмы, химические и термические ожоги ЖКТ;
- плохое кровообращение желудка;
- инфекции ЖКТ (хеликобактер) и гельминтозы (аскариды, острицы);
- повышение давления в воротной вене приводит к расширению артерий, вен, капилляров желудка, переполнению их кровью. Возможен прорыв сосудов с кровотечением.
Предрасполагающими к заболеванию условиями являются пенсионный возраст, женский пол, ревматоидный артрит.
Наблюдение после операции и рецидивы
После лечения больные должны находиться под наблюдением у районного онколога. В первый год человеку нужно проходить обследование 1 раз в 3 месяца, далее – 1 раз в 6 месяцев.
Объем наблюдения:
- общий анализ крови;
- УЗИ органов брюшной полости;
- рентген легких;
- фиброгастроскопия;
- осмотр и пальпация.
Такие меры необходимы для профилактики рецидивов, которые случаются часто, особенно после нерадикальных операций. У больного может возникнуть повторная опухоль рядом с ранее удаленной, или метастазы в других органах. В таких случаях проводят новую операцию и/или химио-лучевую терапию. С каждым новым рецидивом прогнозы выживаемости ухудшаются и, в конце концов, прогрессирование болезни приводит к смерти.
Что такое проксимальный эрозивный гастрит
Эрозивное заболевание луковицы двенадцатиперстной кишки проявляется в разрушении поверхностного эпителиального слоя органа без поражения глубоких тканей. В отличие от язвенной болезни двенадцатиперстной кишки и желудка, лечение эрозий имеет благоприятный прогноз, при этом поверхностные дефекты заживают быстро, без рубцевания.
Разрушение эпителия становится все более распространенным явлением, и большая часть патологий двенадцатиперстной кишки связана с образованием дефектов и появлением эрозивно-очаговых изменений. В большинстве случаев патология характеризуется ярко выраженной картиной за счет присутствия геморрагического синдрома. Таким образом, заболевание двенадцатиперстной кишки можно диагностировать вовремя и начать адекватное лечение.
Нередко встречаются эрозии в гастродуоденальной области, то есть вместе с двенадцатиперстной кишкой происходит поражение слизистого слоя желудка.
Причины эрозии на сегодняшний день изучены хорошо, и основным фактором риска выделяют поражение желудка и двенадцатиперстной кишки бактерией – Helicobacter Pylori, которая колонизирует указанные органы.
- Острый инфекционный гастроэнтерит, при этом появляются симптомы интоксикации организма, нарушение работы пищеварительной системы. Такой пациент нуждается в своевременном медикаментозном лечении, восполнении дефицита жидкости, диете.
- Неправильное питание, пристрастие к острым блюдам, горячему, специям, алкогольным напиткам. Злоупотребление перечисленными продуктами приводит к нарушению кислотности желудка, диспепсии, общей слабости; лечение достаточное простое, включает в себя: модификацию рациона питания, терапию лекарственными средствами и прием регенеративных препаратов.
- Хроническое воспалительное поражение стенки желудка и 12-перстной кишки, не ассоциированное с хеликобактерной инфекцией. Длительный воспалительный процесс приводит к появлению неглубоких дефектов в слизистой — эрозий.
- Продолжительное лечение противовоспалительными препаратами, включая резерпин, антибиотики, НПВП, стероидные гормоны.
Психоэмоциональный фактор также способствует появлению эрозии желудка и двенадцатиперстной кишки, патологии предшествует сильный стресс или хроническое переживание, депрессивное расстройство. Лечение эффективно только с применением психотерапевтических методик в комплексе с медикаментозной терапией.
Проявляются симптомы эрозии в зависимости от выраженности геморрагического синдрома, количества и величины дефектов, степени воспалительного процесса:
- болезненные ощущения в зоне проекции желудка, ДПК (в эпигастральной области);
- тошнота, рвота, иногда с примесью прожилок крови;
- изжога, отрыжка с неприятным запахом;
- на фоне скрытого хронического кровотечения желудка или двенадцатиперстной кишки появляется общее недомогание, бледность кожного покрова, реже возникает острый анемический синдром, тогда начинается немедленное лечение, и симптомы постепенно устраняются;
- снижение уровня гемоглобина в крови;
- длительное течение эрозии желудка или двенадцатиперстной кишки значительно ухудшает качество жизни и приводит не только к физическому недомоганию, но и психологическим нарушениям.
Лечение начинается с устранения причинного фактора. С этой целью проводится лабораторная, инструментальная диагностика, больной проходит обследование у хирурга, гастроэнтеролога и диетолога (при необходимости, у инфекциониста, иммунолога).
При эрозии кишки и желудка отмечается ухудшение аппетита, так как прием пищи сопровождается болями. Хронический геморрагический симптом и персистирующее воспаление приводят к появлению дефицитарных анемий, для которых характерно поражение ЖКТ, кожи, нервной системы.
Лечение больных с эрозией базируется на современном подходе к терапии язвенной болезни, хронического гастродуоденита и устранения общего симптоматического комплекса, образованного по причине патологий желудочно-кишечного тракта.
Терапия включает направленные меры на профилактику внутреннего кровотечения и ускорения процесса регенерации пораженных участков органа. Для этого используют антибиотики пенициллинового или макролидного ряда, антациды (омез, фосфалюгель, ранитидн), прокинетики, инъекционные витамины (С, В6, 9 и 12, РР).
Эффективность лечения оценивается по следующим критериям:
- Наступает ремиссия, все симптомы стихают, проходят боли, самочувствие больного значительно улучшается. В это период продолжается поддерживающее лечение, назначается диета и ограничение в деятельности.
- Начало заживления поверхностных эрозий, геморрагические изменения отсутствуют, проходит отек, покраснение.
- Эпителизация хронических зон поражения, проводится эндоскопический контроль.
Пациенты с кровотечением и эрозивным гастритом госпитализируются в хирургическое отделение. Проводится промывание желудка и ДПК холодной водой, что одновременно нужно для исследования и с целью лечения. Следующим этапом будет введение гемостатических препаратов, глюкозо-солевых растворов и цельной крови, при необходимости.
Лечебное питание крайне необходимо для пациентов с заболеваниями двенадцатиперстной кишки. Диета подразумевает исключение раздражающей пищи, горячих блюд, алкоголя.
Правильное питание — это, в первую очередь, употребление полезной пищи на пару, вареных блюд, богатых на витамины и микроэлементы.
Диета строится на следующих принципах:
- в период обострения назначается строгая диета, питание подбирается специалистом;
- обязательно придерживаться температурного режима, чтобы не раздражать больной желудок и двенадцатиперстную кишку;
- кушать нужно небольшими порциями по пять раз в день;
- предпочтение отдается жидкой и мягкой пище, супам, кашам и пюре;
- ограничивается употребление продуктов богатых клетчаткой;
- последний прием пищи должен проходить за 3-4 часа до сна;
- все блюда допускаются в вареном виде и на пару, исключается жареная пища, консервированная продукция, соленое, копченое;
- лечебная диета разрешает выпивать немного молока или кефира, но только при нормальном стуле.
Запрещается пища, которая может спровоцировать усиление секреции желудочного сока:
- мясо и грибы, все соленое, рыбные бульоны, приправы, маринованные продукты, пряности;
- ржаной и свежий хлеб, выпечка на дрожжах;
- щавель, лук, редиска, капуста, кукуруза;
- продукты, усиливающие газообразование и провоцирующие болевые ощущения: газированные напитки, крепкий кофе и чай.
Правильная диета, медикаментозное лечение и положительный психологический настрой помогут избавиться от эрозий желудка и ДПК без последствий.
- 1Причины появления заболевания
- 2Симптоматические проявления
- 3Методы лечения
- 4Народные советы
Двенадцатиперстная кишка — один из органов пищеварительной системы человека, располагается сразу за желудком. Она больше всех других органов ЖКТ подвержена развитию воспалительных процессов, так как в нее попадает пища из желудка, смешанная с желудочным соком и кишечными ферментами. Самой распространенной причиной возникновения и развития воспалительных процессов и появления дуоденита в пищеварительных органах человека является наличие патогенной бактерии Helicobacter pylori, в процессе жизнедеятельности которой выделяется огромное количество патологических токсинов, разрушающих слизистую кишки. Причинами образования и развития эрозивного дуоденита могут стать:
- Отравление химическими веществами-кислотами, техническим спиртом или другими жидкостями (в данном случае развивается острый катаральный дуоденит, который при отсутствии немедленного лечения может перейти в хроническую стадию).
- Злоупотребление или отравление алкогольной продукцией низкого качества.
- Неправильный рацион питания — с преобладанием жирных, соленых, копченых и несвежих продуктов.
- Частый прием некоторых лекарственных препаратов.
- Хронические заболевания желудочно-кишечного тракта, органов пищеварения.
- Стрессы и другие расстройства нервной системы.
Дуоденит иногда может развиваться на фоне хронического гепатита, панкреатита или гастрита. При несоблюдении строгой диеты заболевание обостряется, начинается воспалительный процесс, в результате которого дуоденит переходит в хроническую форму и поражает не только двенадцатиперстную кишку, но и поджелудочную железу, желчный пузырь и печень. С каждым обострением форма заболевания становится все более тяжелой. Но все же главной причиной развития хронического эрозивного дуоденита является неправильное и нерегулярное питание: злоупотребление жирной и острой пищей, спонтанный режим приема пищи, еда «на ходу» и всухомятку. Все это в сочетании и приводит к обострению заболевания и переходу его в хроническую форму.
Симптомы и лечение патологии неразрывно связаны, то есть от тяжести первых зависит и второе. Очень важно при обнаружении первых признаков заболевания обратиться к врачу. Специалист назначит лечение, которое поможет избежать развития возможных и достаточно серьезных осложнений и перехода эрозивного дуоденита в хроническую форму. Дуоденит делится на несколько типов в зависимости от длительности и протекания воспалительных процессов: острый и хронический, который чаще распространен. Проксимальный (с поражением луковицы двенадцатиперстной кишки) и дистальный( без изменений в луковице ДПК) типы дуоденита обладают схожими симптомами, но различаются расположением пораженной области.
Патологию легко диагностировать, так как у больного появляются усиливающиеся схваткообразные боли, не зависящие от того, принимал ли человек еду или пищу. При таких болях постоянно ощущается тошнота, появляется рвота, не приносящая облегчения. В рвотных массах присутствует кровь, которая сочится из ранок на слизистой внутренних органов пищеварения. У больного нарушается стул, возникает повышенное газообразование и урчание в животе, возникает чувство переполненности желудка, даже если он ничего не ел. Правильно диагностировать дуоденит помогает дуоденофиброскопия — специальное исследование.
Что это такое (дуоденит), вы разобрались, но как лечить патологию? Терапия состоит из комплекса мероприятий, направленных на устранение симптомов заболевания и способствующих восстановлению структуры пораженной слизистой оболочки. Во время лечения пациенту назначается постельный режим, полный покой — не только физический, но и психологический. Курение и прием алкоголя категорически запрещается. При эрозивном дуодените категорически запрещается промывать желудок и прогревать брюшную область с помощью грелки. Такие манипуляции могут привести к достаточно серьезному и опасному внутреннему кровотечению и прободению кишечных стенок.
При эрозивном дуодените лечение проводится с помощью лекарственных препаратов, применяемых для язвенной болезни желудка и ДПК — прием Де-Нола, Метронидазола и антибиотиков, содержащих тетрациклин, а иммуномодулирующие препараты и строгая диета помогут избавиться от основных симптомов заболевания, предотвратить образование хронической формы болезни и остановить кишечные и желудочные кровотечения. Также больному назначаются седативные средства и успокаивающие транквилизаторы, которые купируют неврастенический синдром, присущий данному заболеванию.
Несоблюдение рекомендаций и правил лечения эрозивного дуоденита может привести к прободению кишечной стенки, возникновению внутреннего кровотечения. В таком случае консервативное лечение отменяется, больному назначается оперативное вмешательство.
Правильное питание и диета, особенно в начале обострения заболевания, помогают снизить симптомы болезни и облегчить состояние пациента. Пища во время лечения должна употребляться исключительно в протертом виде, теплая. Блюда из овощей и постного куриного мяса должны быть хорошо проварены, а лучше приготовлены в пароварке. Полезны рисовые, овощные отвары, кисели и теплое молоко. Ограничено употребление сладостей, колбас, сосисок, чая и кофе.
Кроме традиционного лечения рекомендуется применять классические советы и рецепты народной медицины, которые очень хорошо помогают при обострениях дуоденита:
- Столовую неполную ложку сухой травы зверобоя заваривают пол-литром кипятка и пьют по пол-стакана за полчаса до еды.
- Небольшое количество сока подорожника смешивают с таким же количеством меда и принимают три раза в день до еды.
- Отдельно готовят отвары из крапивы и овса, перед употреблением отвары смешивают и принимают по половине стакана перед каждым приемом пищи.
При соблюдении всех правил и назначений рекомендованного лечения облегчение наступает уже через несколько дней. При обострении дуоденита желательно несколько дней голодать и не перенапрягаться. Эрозивный дуоденит — достаточно опасное заболевание, при котором необходимо постоянное наблюдение как со стороны больного, так и со стороны врачей-специалистов, лечение и соблюдение диеты, так как болезнь легко может переходить в более серьезные и опасные язвенные формы. Необходимо внимательно следить за состоянием здоровья, обращать повышенное внимание на рацион питания и образ жизни, тогда заболевание можно контролировать и не допустить развития тяжелых последствий.
Опубликовано: 16 июля 2020 в 12:22
Среди проблем с желудочно-кишечным трактом встречаются такие, которые имеют похожие между собой симптомы. Это иногда усложняет постановку диагноза. Тогда приходится делать ряд дополнительных исследований. К данной категории болезней относится и проксимальный гастрит (бульбит).
Под проксимальным гастритом понимают одну из форм дуоденита, которая часто сопряжена с воспалительным процессом в слизистой желудка и имеет похожую симптоматическую картину. Название говорит о месте его локализации. В таком случае поражается ближайший к желудку отдел двенадцатиперстной кишки – проксимальный. Поэтому их отождествляют под этим названием. Заболевание встречается не только у взрослых, но и у детей.
Такое заболевание имеет ряд причин: заселение луковицы двенадцатиперстной кишки бактериями Helicobacter pylori, токсины которой провоцируют воспалительный процесс, сбои моторной функции кишечника, влияющие на длительность пребывания в нем пищи, и, вызывающие ее застой, частые стрессовые ситуации, злоупотребление медикаментами и алкогольными напитками.
Реже проксимальный гастрит возникает при глистных инвазиях, болезни Крона, лямблиозе, несбалансированном питании, проникновении инородного тела в пищеварительный тракт.
Обычно, больных беспокоят боли по прошествии часа после еды. Они локализуются в области развития воспалительного процесса, но могут ощущаться в правом или левом подреберье, в районе пупка. Если заболевание сопровождается рефлюксом, то к симптомам присоединяется тошнота, а вскоре и рвота, содержащая примесь желчи, что оставляет горький привкус. При дальнейшем усугублении состояния присоединяются: ощущение слабости в теле и повышенной утомляемости, заметное снижение иммунитета, головная боль, усиление аппетита.
Обычно для констатации проксимального гастрита достаточно дуоденоскопии и рентгена данной области. Чтобы уточнить детали — используют дополнительные методы исследования. Любая терапия основывается на устранении причин заболевания. В данном случае также ориентируются на них:
- При нервозности — пьют седативные средства.
- Если имеет место нерациональное питание, то следует его пересмотреть и исключить все вредное.
- В случае глистной инвазии назначают соответствующие препараты.
- Заселение пищеварительного тракта Helicobacter pylori лечится антибиотиками.
- Дальше необходимо наладить моторную функцию кишечника, снизить кислотность, нормализовать продуцирование соляной кислоты, восстановить слизистую двенадцатиперстной кишки.
Болезнь может долго маскироваться, но ее нельзя запускать, и при первых проявлениях нужно обратиться к врачу.
источник
Эрозивный гастрит представляет собой единичные либо множественные дефекты слизистой оболочки желудка. На начальном этапе заболевание проявляется микроскопическими ранками, образующимися лишь на поверхности слизистой. В международной классификации он имеет код МКБ 10(К00-К93).
Эрозивный гастрит может протекать в хронической либо острой форме. Первый вариант порождает нарушение работы органов пищеварения, второй при употреблении некачественных продуктов или химических веществ.
По статистике, мужчины больше подвержены эрозивному гастриту, чем женщины, у детей проявление болезни наблюдается редко.
Эрозивный гастрит может иметь не только наружные причины для возникновения, но и внутренние.
- Продолжительный, бесконтрольный прием лекарственных средств;
- Злоупотребление алкогольными напитками;
- Продолжительный стресс;
- Недостаточность гормона инсулина;
- Прием наркотических средств;
- Нарушения в работе щитовидки;
- Хронические заболевания всех систем организма;
- Переедание;
- Голодание;
- Некачественные продукты питания;
- Влияние хеликобактерной бактерии, и прочих болезнетворных микроорганизмов;
- Рефлюкс (попадание желудочной кислоты в пищевод);
- Проживание в неблагоприятной зоне;
- Работа на вредном производстве;
- Сбой гормональной системы;
- Нарушение кровообращения желудочных стенок;
- Онкология.
В зависимости от причины возникновения эрозивного гастрита он подразделяется:
- Первичный эрозивный гастрит. Наблюдается у большинства пожилых людей проживающих в местах с неблагоприятной экологией;
- Вторичный эрозивный гастрит. Развивается впоследствии хронических заболеваний;
Имеется также несколько типов проявления болезни
- Острый язвенный эрозивный гастрит. Причиной для его возникновения часто служат механические повреждения стенок желудка либо химические ожоги. Характеризуется содержанием крови в рвотных массах и кале;
- Хронический эрозивный гастрит. Возникает при осложнении хронических болезней. Отличается переменой обострений и ослаблением симптомов. Эрозии могут доходить до 5 мм в диаметре;
- Эрозивный антральный гастрит. Самый распространенный вид, возбуждаемый вредоносными микробами;
- Эрозивный рефлюкс гастрит. Тяжело протекающая разновидность заболевания. Характеризуется образованием значительных по размеру язв. В запущенном виде возможно отслоение тканей слизистой и их выход с рвотными массами;
- Эрозивно-геморрагический гастрит. Осложнение патологии вызывающие обильные кровотечения. В особо тяжелых проявлениях может привести к смерти.
Основные клинические признаки эрозивного гастрита могут проявиться через несколько часов после влияния внешних факторов. Они выражаются
- Тяжесть и дискомфорт в левом подреберье;
- Быстрая утомляемость;
- Подташнивание;
- Нарушение работы вестибулярного аппарата;
- Рвота;
- Разжижение стула.
Ухудшается общее состояние пациента, наблюдается повышенное потоотделение, сухость во рту либо обильное слюнотечение. Язык покрывается сероватым налетом, а кожа и слизистые оболочки становятся желтушными.
Проявления острого эрозивного гастрита отличается резкой болью в желудке. Усиление дискомфорта происходит после приема пищи, или спустя непродолжительное время. Болевые ощущения связаны с поражением глубинных слоев слизистой и мышечной массой желудочных стенок.
Приступу часто сопутствует рвота с содержанием крови, а каловые массы из-за этого приобретают почти черный цвет.
Симптомы эрозивного гастрита желудка часто протекают незаметно. Пациенты жалуются на повышенное газообразование и неприятный привкус во рту. Некомфортные ощущения в пищеводе, тяжесть после еды и учащением стула.
Постановка правильного диагноза зависит от тщательного сбора анамнеза. О многом говорит значительная потеря массы тела за короткий промежуток времени, бесконтрольный прием лекарства и употребление алкоголя.
Хроническая форма эрозивного гастрита может протекать безболезненно. Острая же характеризуется режущими болями в области желудка и грудины.
Болевые спазматические приступы сковывают брюшную полость. В отдельных случаях может отдавать в спину и под левую лопатку.
Чтобы диагностировать эрозивный гастрит желудка, в первую очередь проводятся лабораторные и инструментальные исследования. Делается забор крови на общий анализ, для подтверждения (опровержения) малокровия. Каловые массы на содержание крови.
Биохимия крови выявляет осложнения и сопутствующие заболевания.
Для идентификации возбудителя, спровоцировавшего эрозивный гастрит желудка,проводится бактериологический анализ содержимого желудка, вышедшего с рвотой и кала.
- Из инструментальных методов чаще всего применяется эзофагогастродоуденоскопия с забором биопсии. Во время процедуры оценивается степень разрушения слизистой, глубина и обширность эрозий и место кровотечения. При обильной кровопотере, манипуляция должна быть проведена незамедлительно, при устойчивом состоянии пациента в течение 12-20 ч.
- Если проведение ЭГДС невозможно, применяется метод рентгеноскопии. Процедура может проводится как посредством обычной гастрографии, так и с введением красящего вещества в орган. На рентгене можно рассмотреть отек и увеличение толщины складок слизистой оболочки желудка. Двойное контрастирование желудочных стенок является более информативным. При таком исследовании можно увидеть линейные, или протяженные дефекты оболочки и визуализировать рваные края .
- pH метрия. Позволяет определить содержание соляной кислоты в желудочном соке.
Важно! Исследование желудочного сока невозможно после оперативного вмешательства и при стенозе.
При появлении первых симптомов заболевания необходимо обратиться в районную поликлинику к врачу гастроэнтерологу для определения диагноза и назначения адекватного лечения.
Лечение эрозивного гастрита необходимо проводить комплексным методом. К первоочередным мероприятиям причисляют устранение анемии и ликвидации нарушения кровотока путем переливания крови.
Обратите внимание! Схема лечения эрозивного гастрита сложна и правильное назначение может сделать только специалист.
Симптомы и лечение болезни зависит от формы ее проявления.
- Антибиотики. Применяется при обнаружении Хеликобактер пилори. Назначается комбинация из нескольких лекарственных средств антибактериальной направленности. Терапия длится 7-10 суток;
- Препараты восстанавливающие моторику ЖКТ. Назначаются при обнаружении рефлюкса. В последнее время для этой цели широко применяются препараты с содержанием домперидона (Мотилиум);
- Антацидные препараты назначаются при заболевании со значительными дефектами слизистой и повышенной кислотностью желудочного сока. Рекомендован прием невсасывающихся антацидов, в составе которых имеются соли алюминия и магния (Маалокс);
- Средства регенерирующие ткани и улучшающие насыщение их кислородом (Иберогаст).
- Ферменты необходимы при приеме антацидов, которые в значительной мере снижают пищеварительную функцию (Мезим);
- Восстанавливающие препараты образуют на поверхности желудочных стенок защитную пленку, предотвращает их дальнейшее разрушение и защищает от раздражающего воздействия (Вентер);
- Ингибиторы протонной помпы показаны пациентам с повышенной кислотностью, они угнетают производство соляной кислоты (Омепразол, Омез).
В качестве вспомогательной терапии хорошо зарекомендовало себя и лечение народными средствами.
Важно! Нельзя заменять лекарственные препараты на отвары и настои трав без предварительной консультации с врачом.
- Масло плодов облепихи является ранозаживляющим и противовоспалительным свойством. Для лечения можно использовать аптечный продукт либо приготовленное самостоятельно. Для его приготовления понадобится равное количество сока облепихи и качественного оливкового масла. Продукты тщательно соединить и дать настоятся 3-4 дня. Принимать полученную смесь следует на голодный желудок, утром, по 25 мл. Продолжительность терапии 2 недели.
- Прополисовая настойка поможет снизить болевой синдром. 15 капель спиртовой настойки развести в 150 мл прохладной воды и пить перед каждым приемом пищи. Курс 3 недели.
- Молоко и ромашка. В стакан закипающего молока положить 5 ст. ложек соцветий ромашки, вскипятить и оставить на 1 час. Пить по 1 стакану на тощак. Курс 5-7 дней.
Важно!Перед началом лечения народными средствами следует убедиться в отсутствии аллергических реакций на составляющие рецептов.
Лечение эрозивного гастрита невозможно без ограничений в питании. В первые часы обострения пациенту предписано полное голодание. Голодная терапия может продолжаться от 6 до 24 часов, в зависимости от тяжести состояния. Спустя сутки, в меню вводятся блюда, приготовленные в пароварке либо отваренные. Питание при эрозивном гастрите желудка обязано быть дробным (часто и небольшими порциями).
Правильно подобранное лечение и диета способны в короткие сроки облегчить состояние больного.
Эрозивный гастрит требует соблюдения определенного рациона, многие ингредиенты находятся под строжайшим запретом.
- Сдоба, свежевыпеченный хлеб;
- Насыщенные мясные и рыбные отвары;
- Грибы;
- Острые и квашеные супы;
- Сальные сорта мяса и рыбы;
- Консервированной, маринованной, острой и соленой пищи;
- Перловка, ячневая, и кукурузная крупы;
- Кисломолочные продукты с высоким процентом жира и кислоты;
- Капуста, редис, томат;
- Фасоль, горох;
- Спиртосодержащие жидкости;
- Концентрированный кофе и чай;
- Шоколадные изделия.
Диета при эрозивном гастрите желудка должна уменьшать производство соляной кислоты, поэтому ограничивает употребление белковой и жирной пищи. Мясо можно кушать 1 р. в сутки в малом количестве.
Справка! После строгих ограничений в еде, на привычное меню следует переходить постепенно. После выздоровления лечащий врач консультирует больного, что можно есть и в каких количествах.
- Подсушенный пшеничный хлеб;
- Перетертые крупяные супы на молоке, или овощном отваре;
- Молоко;
- Белковый омлет;
- Банановое пюре;
- Кисели из ягод с нейтральным вкусом;
- Манка, греча и рис;
- Перемолотое в мясорубке мясо птицы либо говядины;
- Пюре из картофеля, кабачка и цветной капусты;
- Макароны.
Питание при эрозивном гастрите желудка должно быть сбалансированным. Список дозволенных продуктов позволяет разработать довольно многообразное меню при эрозивном гастрите. Кушать обжигающую, или ледяную пищу не рекомендуется. Диета при эрозивном гастрите желудка исключает употребление «фаст-фудов».
- Утро. Хорошо разваренный рис на молоке со сливочным маслом. Сухарик батона, кисель;
- Перекус. Бутерброд из подсушенного батона с сыром, некрепкий чай;
- День. Овощной перетертый суп из цветной капусты с гречей, пюрированный картофель с мясным суфле, компот, пшеничный сухарик;
- Перекус. Галеты с молоком, банан;
- Вечер. Запеканка из нежирного творога, сухарик с чаем из шиповника.
Десерты следует заменить печенными фруктами с небольшим содержанием сахара.
Обратите внимание! Диета, предписанная при эрозивном гастрите, является также неплохой
профилактикой заболевания. Специалисты рекомендуют, есть при эрозивном гастрите желудка на ночь не позже чем за 2 ч до сна.
Если эрозивный гастрит желудка проигнорировать и вовремя не обратиться к врачу, последствия болезни могут стать опасными.
- Обильное внутреннее кровотечение;
- Состояние шока;
- Уменьшение красных кровяных телец в крови;
При долговременном воздействии разрушающих факторов на слизистую желудка образуются
- Язвенная болезнь. Причиной становится очаговый эрозивный гастрит. Воспаление захватывает не только слизистую, но и мышечную ткань органа. Совершается это из-за влияния серной кислоты и крупных кусков проглоченной пищи. Язва опасна возможностью прободения (прорыва) желудочной стенки и преобразованием в онкологию.
- Онкология. Постоянные воспалительные процессы слизистой при эрозивном гастрите способны переродится в злокачественную опухоль. При обнаружении рака желудка проводится его частичное либо полное удаление с последующим назначением химиотерапии.
Профилактика эрозивного гастрита должна осуществляться в двух направлениях:
- Общественные мероприятия включают в себя санитарный надзор за предприятиями общественного питания. Контроль осуществляется за качеством продуктов питания, чистотой кухонного белья и посуды. Все кухонные работники в обязательном порядке должны проходить регулярный гигиенический осмотр и ежегодную медкомиссию.
- Не последнюю роль в предотвращении эрозивного гастрита желудка играет санитарно- просветительская работа с людьми, где разъясняется важность соблюдения гигиены питания.
- Индивидуальные мероприятия профилактики включают организацию рациона питания. Меню должно быть полноценным и включать в себя все необходимые вещества. Приготовление еды должно соответствовать правилам гигиены. Овощи следует хорошо промывать под проточной водой и не допускать употребление полусырого мяса и рыбы. Соблюдение правил хранения продуктов убережет их от инфицирования вредоносными бактериями.
Все больные эрозивным гастритом должны проходить обследование 2 р. в год.
У каждого больного эрозивным гастритом желудка должен быть врач, которому он доверяет. Именно с ним должны обсуждаться вопросы, связанные с лечением, питанием и профилактикой заболевания.
источник