Причины
- Заболевания желчного пузыря.
- Употребление алкогольных напитков.
- Заболевания желудка и кишечника.
- Травмы брюшной полости.
- Наличие глистов и токсины, которые они выделяют.
- Неправильное лечение лекарственными препаратами.
- Лишние килограммы.
Различают несколько видов проблем с поджелудочной железой.
- Реактивный панкреатит. Причиной появления этого заболевания считается наличие нарушения желудочно-кишечного тракта. Во время обострения появляются интенсивные боли под левым ребром.
- Острый панкреатит. Сильные боли появляются после определенных факторов: употребления накануне алкогольных напитков, острой, жареной или соленой пищи. А также после отравления консервантами, испорченными продуктами. Состояние больного очень быстро ухудшается. Именно в этой форме симптомы панкреатита у женщины после 30 лет и диагностируют недуг. Поджелудочную железу необходимо лечить при проблемах, которые только начинаются.
- Хронический панкреатит. Если человек неоднократно избегает лечения при панкреатите, то постепенно он приводит свой организм к хроническим проявлениям панкреатита.
Профилактика
Следует отказаться от употребления спиртных напитков, поскольку они являются главным фактором развития панкреатита. Молекулы этилового спирта независимо от количества поражают клетки железы.
Не курите: никотин и смолы действуют на орган. У людей, имеющих такую вредную привычку, обострение хронической формы развивается чаще. Еще одним элементом профилактики является правильное питание. Не обязательно сразу же использовать строгую диету, достаточно исключить вредные продукты питания.
На каком свидании можно переспать с парнем?
Едва познакомившись с интересным молодым человеком и воспылав к нему страстью, девушка задается, на каком свидании можно переспать, чтоб не показаться в его глазах развратной или еще хуже — девицей… Читать подробнее
Лечение панкреатита в стационаре: показания к госпитализации, сроки пребывания, виды терапии
Госпитализация нужна при сильном приступе острого панкреатита, который невозможно купировать обезболивающими препаратами в домашних условиях. После доставки больного его из приемного отделения клиники переправляют в палату интенсивной терапии. Лечение проводится при обязательном участии анестезиолога и реаниматолога.
Острый панкреатит лечат следующим образом:
- Вначале врачи снимают пациенту боль и различные нервные, рефлекторные расстройства при помощи анальгетиков. Для этого используются препараты Баралгин, Промедол, Анальгин и т. д. Может быть использована блокада Новокаином.
- Для борьбы с гипертензией на желчных каналах врачи применяют Но-шпу, Нитроглицерин и другие препараты.
- Поджелудочную железу надо разгрузить, поэтому пациенту предписывается голод. Он должен принимать щелочные напитки, например Боржоми.
- В комплексе с указанными выше мерами проводится профилактика и лечение тромбов в сосудах различных органов (поджелудочная железа, печень и т. д.).
Чтобы не произошло ухудшения состояния больного с панкреатитом из-за интоксикации, проводится проверка работоспособности сердца и легких, а затем — дренирование и промывание желудка. Эта процедура осуществляется раствором соды, применяются Пирроксан или Обзидан.
С приступами острого панкреатита не всегда удается справиться самостоятельно в домашних условиях.
Они могут сопровождаться значительным ухудшением самочувствия, острыми болями, тошнотой, рвотой и даже потерей сознания. В таких случаях необходима госпитализация и лечение под наблюдением врачей.
Несвоевременное оказание медицинской помощи при такой клинике может обернуться развитием осложнений, а также летальным исходом.
Панкреатит представляет собой воспаление поджелудочной, при котором пищеварительные ферменты, вырабатываемые железой, не могут попасть в кишечник для переваривания пищи и в результате начинают переваривать ткани паренхиматозного органа. Получается, что железа «поедает» сама себя.
Это очень серьезная и опасная болезнь, которая требует оказания квалифицированной медицинской помощи. Заболевание может протекать в двух формах: хронической и острой.
Обычно лечение болезни проходит в домашних условиях, согласно назначенной врачом схемы. Однако развитие острого панкреатита либо обострение хронического недуга может сопровождаться приступами с сильно выраженной болезненной симптоматикой.
Несвоевременно оказанное медицинское вмешательство при острых приступах болезни может повлечь за собой развитие осложнений, инвалидность и даже смерть пострадавшего.
Таким образом, показанием к госпитализации больного воспалением поджелудочной является развитие острого приступа, который сопровождается сильными болевыми ощущениями, значительным ухудшением самочувствия.
Тошнота и обильная рвота (особенно с примесью желчи) также могут послужить тревожными симптомами. При их проявлении рекомендуется как можно скорее обратиться к врачу.
К симптомам острого приступа воспаления поджелудочной относятся:
- Сильная боль в правом подреберье, а также немного выше пупка;
- Рвота;
- Понос;
- Повышение температуры до 38 градусов и выше;
- Тахикардия.
Если случился острый приступ панкреатита, до приезда скорой помощи ни в коем случае нельзя:
- Пить обезболивающие и противорвотные препараты.
- Перевязывать подреберную область.
- Прикладывать к болезненному место горячие, теплые и любые согревающие компрессы.
- Пить любые напитки, кроме небольшого количества воды.
Больного необходимо разместить на диване или кровати в полулежащем состоянии, приложить к больному месту прохладную ткань или грелку, впустить в помещение свежий воздух.
По приезду бригада скорой помощи, проанализировав симптоматику и общее состояние больного, окажет пострадавшему первую помощь.
Для того чтобы облегчить болевой синдром пациенту обычно делают укол с Папаверином, разбавленным физраствором.
Для того чтобы лечение было эффективным, очень важно поставить пациенту правильный диагноз, выяснить чувствительность его организма к тем или иным лекарственным препаратам. С этой целью больному могут быть назначены такие виды диагностики:
- анализы крови и мочи;
- гемограмма (для установления развития воспалительного процесса по показателям лейкоцитов);
- КТ или МРТ;
- ЭКГ;
- биохимия крови (для того, чтобы определить, есть ли в крови ферменты поджелудочной);
- УЗИ (чтобы выявить очаг воспаления);
- экстренная лапароскопия (при гнойном панкреатите, развитии серьезных осложнений).
На основе полученных результатов обследования врач подтверждает или опровергает наличие панкреатического заболевания, устанавливает его форму, объём поражения органа, затронуты ли другие органы пищеварения, есть ли риск развития осложнений, а также принимает решение о подходящих в этом случае методах лечения.
Лечение панкреатита в больнице зависит от стадии болезни, на которой пациент поступил в стационар, и наличия осложнений. Из приемного отделения больного направляют в отделение интенсивной терапии. Так же специалисты скорой помощи могут доставить пациента в отделение гастроэнтерологии.
При этом у врачей на стадии поступления человека в отделение есть два главных задания:
- стабилизировать состояние больного, остановить приступ;
- не допустить развитие осложнений.
И только после выполнения этих задач врачи приступают к лечению недуга.
Если же человек потупил с приступом тяжелейшего гнойного, некротического панкреатита, его разу же направляют в отделение реанимации для проведения срочного хирургического вмешательства под наблюдением реаниматолога или хирурга.
После оказания неотложной помощи и полной стабилизации самочувствия, пациента сразу же переводят в отделение гастроэнтерологии либо хирургии, где он будет находиться под наблюдением гастроэнтеролога или хирурга соответственно.
В момент выписки человек получает рекомендации по продолжению назначенной терапии в домашних условиях, а так же информируется о необходимости в регулярном наблюдении у участкового врача-терапевта. Поддерживающая терапия длится еще полгода.
Сколько лежат с панкреатитом в больнице, зависит от формы, стадии заболевания, характера его течения и наличия осложнений.
При острой форме
Острое течение болезни в основном длится от двух до семи дней. При этом первые двое-трое суток считаются наиболее тяжелыми, ответственными, так как состояние больного нужно стабилизировать. В этот период сохраняется большой риск появления осложнений с летальным исходом, поэтому он характеризируется наиболее интенсивной терапией. Первые дни больной может находиться под капельницей.
При развитии острой формы воспаления поджелудочной либо обострении хронического заболевания, пациент может находиться в стационаре от 7(10) до 14 дней. На длительность лечения также влияет эффективность подобранной терапии.
Если понадобилось хирургическое вмешательство, после проведения операции пациент обычно еще неделю проводит в дневном отделении, а после выписки на протяжении полутора-двух месяцев должен периодически посещать врача.
Лечение панкреатита в стационаре при его хронической форме осуществляется в основном в случае обострения недуга. Продолжительность госпитализации может занимать от одной до двух недель.
https://www.youtube.com/watch?v=0ysXodb2OGw
Лечиться же от хронического воспаления поджелудочной в общем можно годами. Терапия проходит в домашних условиях, а в периоды острых приступов однозначно требуется пребывание в стационаре под наблюдением врачей.
Стандарт лечения панкреатита в стационаре предполагает осуществление таких действий:
- Снятие болевого синдрома.
- Снятие спазмов гладкой мускулатуры поджелудочной железы.
- Устранение отечности.
- Купирование активности пищеварительных ферментов железы.
- Терапия болезни.
- Нормализация пищеварения.
- Устранение побочного действия лекарств.
Как лечат панкреатит в больнице? Этот вопрос интересует многих пациентов с давним воспалением поджелудочной. Врачи назначают – терапию медикаментами (в том числе капельницы, инъекции), диету и оперативное вмешательство. Применение народных методов в стационаре не практикуется.
В большинстве случаев лечение панкреатита осуществляется медикаментозными препаратами. Однако первым шагом в терапии недуга будет обеспечение поджелудочной покоя. Для этого пациенту назначают водное голодание. На протяжении 3-4 дней ему запрещают употреблять в пищу что-либо, кроме минеральной негазированной воды (желательно ее пить в слегка охлажденном виде).
Кроме того, в желудок больного могут на несколько дней установить катетер, через который будет выходить его содержимое.
Терапия недуга предполагает применение следующих препаратов:
- Мочегонные, для выведения жидкости и устранения отечностей.
- Обезболивающие (Новокаин, Промедол, Лексир и т.д.).
- Спазмолитики для снятия спазмов гладкой мускулатуры железы (Но-шпа).
- Антиферменты, которые подавляют выработку секретов железы для обновления ее тканей
- Могут назначаться препараты для профилактики тромбоза в сосудах.
- При гнойных процессах назначаются антибиотики.
- Препараты, направленные на восстановление нормального показателя кислотности ЖКТ.
- Витаминотерапия для общего укрепления организма, поднятия тонуса и иммунитета.
Медикаменты нужно принимать строго согласно назначенной врачом дозировке, чтобы не нанести вред организму. Параллельно необходимо принимать средства, которые будут поддерживать работоспособность печени и почек, так как в период лечения они подвергаются огромной нагрузке.
Для детоксикации организма от медикаментозных лекарств осуществляется промывание желудка содовым раствором.
На протяжении всего периода лечения проводится контроль белковых, электролитных, углеводных обменов.
Если в железе уже начались некротические процессы, проводится оперативное вмешательство. Существует три способа оперирования поджелудочной:
- Удаление хвоста и тела железы.
- Удаление хвоста, тела и части головки железы.
- Удаление жидкостных образований поджелудочной и ее промывание.
Операцию проводят под общим наркозом в отделении хирургии. При условии стабильного самочувствия через 1-2 недели пациент переводится на домашнее лечение, продолжительностью в среднем 1,5-2 месяца.
Экстренные
Хроническая форма
При хронической форме в организме развивается воспалительно-дегенеративный процесс. Можно выделить рецидивирующий, болевой, латентный или индуративный тип хронического панкреатита.
Часто хронический панкреатит сопровождается другими заболеваниями желудочно-кишечного тракта, к которым относятся:
- гастрит;
- язва;
- холецистит;
- гепатит.
Если у человека диагностируют хронический тип болезни, то для подавления основных симптомов ему необходимо принимать лекарственные препараты и соблюдать жесткую диету, которая избавить пациента от рецидива. Сроки хронического панкреатита и его обострения напрямую зависят от правильно подобранной терапии. Часто с этим заболеванием люди живут долгие годы.
Данная форма панкреатита характеризуется появлением опоясывающей боли, которая отдает в правое или левое подреберье. В некоторых случаях болевой синдром приобретает постоянный характер.
Больной страдает отрыжкой, тошнотой, пониженным аппетитом, рвотой, непостоянным стулом. Усиление боли происходит при употреблении жирной пищи, большой физической нагрузки.
По времени лечения патология занимает лидирующее место среди других болезней ЖКТ. Связано это с повышенной чувствительностью поджелудочной железы, которая реагирует на вредную пищу, алкоголь. Увеличивают сроки хронического панкреатита сопутствующие заболевания пищеварительной системы, которые также носят хронический характер.
В зависимости от частоты обострений выделяют следующие виды хронического панкреатита:
- редко рецидивирующий, когда обострения случаются не чаще 2 раз в год;
- часто рецидивирующий, когда обострения возникают у человека от 2 до 4 раз за 12 месяцев;
- персистирующий — означает постоянное присутствие жалоб, характерных изменений в анализах и на УЗИ.
В среднем, обострение хронического панкреатита длится 2-3 недели, что зависит от тяжести процесса, распространенности воспаления и состояния человеческого организма. При отсутствии лечения заболевание будет прогрессировать, увеличится риск осложнений.
Лечение, как правило, назначается на 4 недели, эффективность которого контролируется жалобами больного, результатами лабораторных и инструментальных исследований (УЗИ, биохимический анализ крови).
Данный вид заболевания характеризуется мгновенным развитием и появлением симптомов. Основной причиной появления приступа служит еда, оказывающая раздражающее воздействие. В результате происходит закупорка протоков поджелудочной железы, приводя к перевариванию самого органа ферментами. Так как развитие признаков носит острый характер, пациенту потребуется помощь медицинского персонала.
После обращения в скорую помощь будет назначено лечение, в процессе которого произведется купирование приступа боли. Назначаются анальгетики, спазмолитики. Приступ продолжается не долго: при полном покое заболевание отступает уже спустя три-четыре дня.
Лечение панкреатита подбирается исключительно врачом, основываясь на сопутствующих болезнях, общем состоянии и особенностях организма пациента. Использование методов народной медицины также допускается с разрешения специалиста. Важно помнить, поджелудочная железа – чувствительный орган, который отвечает развитием дискомфорта на малейший раздражитель.
https://www.youtube.com/watch?v=yhZmBH39VDE
Терапия этого заболевания направлена на уменьшение количества жёлчи. Панкреатит поджелудочной железы, лечение которого сводится только к применению специальных таблеток, даст временный результат. А если вдобавок к этому больной будет правильно питаться, соблюдать диету, то это будет почти 100% гарантия успешного выздоровления.
Но остановимся теперь на препаратах, которые помогают бороться с этим заболеванием.
Итак, лекарства, которые помогают убрать спазм мускулатуры:
- Это таблетки от поджелудочной железы. Панкреатит лечится следующими спазмолитиками: «Но-шпа», «Спазмоверин», «Спазмол».
- Субстанция для приготовления лекарственных форм «Папаверин».
Следующие препараты уменьшают выделение желудочного сока:
- Капсулы «Омепразол».
- Таблетки «Ранитидин», «Фамотидин».
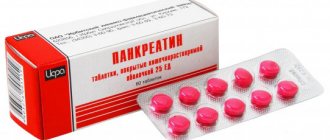
Следующие препараты приводят в норму процесс пищеварения и регулируют функции поджелудочной железы. «Аллохол», «Панкреатин», «Фенипентол» — это таблетки от поджелудочной железы. Панкреатит — это не приговор.
Также для лечения панкреатита назначаются препараты, которые тормозят выработку ферментов поджелудочной железы. Среди таких лекарств часто применяется раствор «Апротинин».
Если присутствуют сильные боли или человек теряет вес, то возможна госпитализация и дальнейшая терапия строго под присмотром специалистов. Хирургическое вмешательство назначается в том случае, если уже не подлежит терапии поджелудочная железа. Лечение, диета при сильном поражении не помогут. Только удаление одной её части спасёт от дальнейшего разрушения.
Нельзя сказать, что после медикаментозного лечения наступает полное выздоровление. Грустно говорить, но панкреатит до конца вылечить невозможно. Но для того чтобы поджелудочная железа дальше не разрушалась, важно пройти лечение, а также соблюдать строгую диету, которая была описана выше.
Обычно этот вид болезни с успехом лечится амбулаторно или в домашней обстановке. Используется только консервативное лечение, к которому добавляется специальная диета. Но есть исключение — фазы обострения заболевания, когда средства, прописанные врачом, бессильны. Терапия панкреатита хронической формы в больнице обычно проводится медикаментозно: она проходит так же, как лечат панкреатит в острой стадии.
Проводится и плановая терапия: все больные дважды в год должны ложиться в больницу. Весь курс занимает не более 3,5 недель. Первым делом организм очищается от токсинов и шлаков, для этого промывают желудок и ставят клизмы. Следующим этапом становится трехсуточное голодание, во время которого больной находится под неусыпным контролем. После обследования в зависимости от состояния прописывают сорбенты, диуретики и противовоспалительные препараты.
Симптомы
Симтомы панкреатита
Поджелудочная железа – это относительно маленький орган, но выполняет ряд жизненно важных функций для организма. Например, выработка ферментов для расщепления продуктов. При нарушениях работы железы, ферменты остаются в ее протоках, чем нарушают ее работу. Какие симптомы могут возникать при воспалении поджелудочной железы?
- Повышенная температура. Она указывает на наличие воспалительного процесса. Показатели могут быть очень высокие. Лечить необходимо не только симптомы, но и сам орган.
- Давление может становиться или очень высоким, или очень низким. При интенсивном развитии заболевания, пациент замечает резкое изменение в цифрах давления.
- Тошнота, отрыжка, сухость во рту, икота – это все симптомы, которые указывают на проблемы с поджелудочной железой. Если только устранять симптомы, то лечение может затянуться.
- Болезненные ощущения. Это самый первый симптом, который возникает. Боль может быть острой, постоянной, иногда меняется на тупую. Они могут быть настолько интенсивными, что даже вызвать болевой шок. Боль при панкреатите считается сильнее, чем даже при инфаркте. При частичном воспалении поджелудочной железы боли появляются под правым или левым ребром, а при полном – вокруг пояса. При сильных болях рекомендовано обратиться к врачу, и он выберет чем лечить хронический панкреатит.
- Рвота с желчью. Человек в это время не может ничего кушать. Голодание в период обострения приводит к более быстрому восстановлению организма.
- Изменение цвета лица. Кожа становится сначала бледной, а потом серого, землянистого оттенка. Черты лица становятся все более заостренные.
- Липкий пот.
- Одышка, связанная с рвотой.
- Предварительно можно заметить наличие желтого налета на языке.
- Запор или диарея лечение в домашних условиях. Резкое изменение стула с неприятным запахом и частичками еды, которая не переварилась. Для острого панкреатита и жидкого стула характерны пенистые выделения. Но возможно и другая ситуация. Это запор, который сопровождается вздутием кишечника. Живот становится твердым.
- Изменение цвета кожи. Например, поясница и зона вокруг пупка может приобретать синюшный, иногда мраморный оттенок. Низ живота и паховая область становятся зеленовато-синие.
- Проявления механической желтухи. В связи с увеличением в размерах поджелудочной железы, происходит сдавливание желчного пузыря и проявления желтушности кожи и склер.
При выявлении симптомов необходимо срочно вызывать «скорую помощь», так как при панкреатите возникают очень сильные боли, и это может закончиться летальным исходом.Лечение при остром панкреатите самостоятельно, также не рекомендовано.
Первая помощь при приступе
Первым шагом при появлении боли в правом подреберье, тошноты, рвоты и других симптомов панкреатита необходимо вызвать на дом бригаду скорой помощи. Во время ожидания врача потребуется выполнить следующие шаги:
- Разместить больного на кровати или диване в удобной позе.
- Приложить к болезненному месту грелку или бутылку, наполненную холодной водой, лед.
- Проветрить помещение.
- Приготовить пустой таз или другую емкость на случай обильной рвоты.
Самостоятельно во время приступа не рекомендуется принимать обезболивающие средства, содовый раствор и любые лекарства. Не следует также употреблять какую-либо жидкость, даже воду.
Лечение панкреатита в стационаре: показания к госпитализации, сроки пребывания, виды терапии
Операция назначается, если у пациента развились осложнения, появились признаки желтухи, болезненность, которую невозможно купировать медикаментами, несмотря на долгое лечение.
Могут быть применены непрямые виды хирургического вмешательства на желчных каналах или желудке и кишечнике. В случае необходимости проводится операция по дренажу кист, устранению камней, а иногда может понадобиться резекция поджелудочной железы.
Многие пациенты хотят узнать, сколько дней лечится острая форма панкреатита. Обычно лечение в стационаре продолжается от 7 до 10 суток, а затем его выписывают, но человек еще на протяжении 6 месяцев проходит поддерживающую терапию.
Если болезнь приняла тяжелые формы, то после 2-3 суток интенсивного лечения больной должен оставаться под присмотром врачей около 1,5-2 месяцев.
При хронических видах панкреатита пациент (если ему не нужна операция или у него период ремиссии) задерживается в медицинском заведении 1 день для проведения обследования.
Сколько суток лежат больные после операции, зависит от вида хирургического вмешательства, восстановительной способности организма пациента. Обычно этот срок не превышает 7 суток. После этого человека переводят на домашнее лечение, которое продолжается 1,5-2 месяца. Он принимает медикаменты, соблюдает диету, занимается физическими упражнениями.
Госпитализация больного с острой формой
Если врачи скорой помощи предлагают госпитализацию при приступе болезни, отказываться крайне не рекомендуется, поскольку в домашних условиях вылечить панкреатит нельзя, а поход к врачу может затянуться. Как только пациент поступает в медучреждение, то подвергается медицинскому обследованию, состоящему из процедур:
- измерения давления и температуры тела;
- первичному осмотру и прощупыванию болезненных областей;
- исследованию анализов крови (на уровень лейкоцитов и энзимов);
- УЗИ-обследованию;
- лапароскопии (в некоторых случаях).
Могут также понадобиться и другие процедуры и консультации врачей иных направлений для выявления причин и интенсивности воспалительных процессов. Только после комплексной диагностики назначается терапия, и больного помещают в палату для длительного нахождения под наблюдением.
В больнице назначают такое лечение
- Для уменьшения отечности назначают препараты мочегонные. Они способствуют уменьшению ферментов в кровь, а также распространению токсинов по всему организму. Это могут быть лекарства, которые добавляют в капельницу или принимают отдельно в таблетках.
- Препараты, которые применяют внутривенно: контрикал реополиглюкин, физраствор.
- Омепразол – таблетки или квамател – капельницы.
- Таблетки для уменьшения спазмов.
- Если заболевание запущено и перешло в гнойную стадию, то назначают антибиотики.
- При остром состоянии – ингибиторы ферментов.
- Лечение в больнице
Препараты для снятия боли или прекратить рвоту. - Для поддержания организма во время обезвоживания, вызванного рвотой или поносом, необходимо употреблять витамины.
- Первые дни больной не кушает и пьет только теплую негазированную воду. При затяжном панкреатите, когда больной голодает несколько недель, врач назначает парентеральное питание.
- Только при значительном улучшении функционирования поджелудочной железы разрешают что-то кушать. Сначала это простокваша, потом творог, а спустя несколько дней он может находиться на специальной диете.
- Состояние полного покоя. Это поможет для уменьшения кровообращения во все органы, в том числе и поджелудочную железу.
- Лечить панкреатит необходимо не до устранения симптомов, а до решения этой проблемы раз и навсегда.
При остром панкреатите боль настолько сильная, что купировать ее приходится при помощи наркотических анальгетиков.
Существуют случаи, при которых необходимо удалять пораженный участок поджелудочной железы при помощи хирургического вмешательства. Дополнительно делают промывание брюшной полости.
Когда острый период миновал, больному рекомендуют диету №5. Она заключается в дробном приеме пищи – до 8 раз на день. Все должно быть измельчено в пюре, вареное или приготовленное на пару. Пища должна быть теплая, но не горячая и не холодная. Нельзя употреблять жареное, копченое, соленое; продукты, в обильном количестве. Но не стоит воспринимать диету как основное лечение. Также необходимо избегать употребление алкоголя, когда вы проходите курс лечения.
Среди допустимых продуктов такие: ржаные сухарики, размоченные в воде; каши, приготовленные на воде, пюре из кабачков, тыквы, моркови, картофеля; пудинги, кисель. Больше ничего в пищу употреблять не разрешено. Недопустимо употребление алкогольных напитков даже в маленьких дозах.
Что делают при лечении острого поражения поджелудочной железы
- Покой поджелудочной железы. Если присутствует рвота и болевые ощущения, врач назначает голодание, которого нужно придерживаться 3-4 дня. Также устанавливается катетер, через который выходит содержимое желудка на протяжении 1-4 суток. Пациент должен принимать антациды и пить минеральную воду, желательно холодную. При тяжелом состоянии больному вводятся блокаторы.
- Устранение отечности. Чтобы стимулировать диурез, пациенту вводят мочегонные препараты, делают это внутривенно. Также прикладывается холодный пакет.
- Обезболивание. Для купирования боли назначаются новокаиновые блокады и анальгетики. Стоит заметить, что могут применяться и наркотические препараты. Для устранения гипертензии в желчных проходах используют спазмолитики, которые расширяют сосуды.
- Активность энзимов. Чтобы подавить их движение, применяются вещества, которые предотвращают химическую реакцию. Антиферменты в больших дозировках нормализуют процессы в ПЖ и обновляют ткани органа.
В некоторых случаях при лечении назначается голодание
Если возникла тяжелая ситуация с интоксикацией, лечение назначается с учетом особенностей человека.
- Терапия. Антибиотики применяются только при гнойных осложнениях. В основном используются бикомпонентные препараты, которые имеют способность накапливать действующие вещества в естественном виде.
- Обмен веществ. Чтобы нормализовать обменные процессы, необходимо обеспечить кислотный и водный баланс. Для этого вводят содовые, солевые и плазменные растворы.
- Детоксикация организма. Если необходимо и этого требует состояние пациента, выполняется дренаж грудного протока или диализ.
Для поддержания водного баланса могут вводиться различные растворы
Диета при хроническом панкреатите
Диета при данном заболевании очень неприятная – она исключает все вкусные продукты. Например, шоколад, кофе, грибы, шашлык, жареные блюда, копчености. Овощи и фрукты варят или запекают, а потом превращают в кашицу при помощи блендера или мясорубки.
Кушать необходимо несколько раз в день. Один прием пищи должен помещаться в стакан. Но нельзя допускать чувство голода, поэтому прием пищи должен повторяться не реже одного раза в три часа.
Если больной не нарушает диеты, то болезненные ощущения его могут не беспокоить. Необходимо знать, как купировать боль, при нарушении правильного питания.
- Врачи назначают препараты для снятия боли – Дротаверин, Но-шпа. Но если боли не прекращаются в течение суток, необходимо срочно вызывать Скорую помощь.
- Препараты, для устранения спазмов в органах желудочно-кишечного тракта.
- Лекарства с мочегонным действием для уменьшения отечности.
Гречневая диета при панкреатите
Существует еще эффектный метод, как лечить поджелудочную железу.
День первый, второй и третий. Гречневый порошок проварите 3 минуты в сыворотке. Употреблять необходимо каждый час по столовой ложке. Больше кушать в этот день ничего не нужно.
День четвертый и пятый. Сыворотку заменить низкокалорийным молоком. Кушать можно сколько угодно такую кашу. Время – тоже не важно. Главное правило – это то, что человек не может голодать.
День шестой. Кашу с сывороткой употребляют утром и вечером, а днем можно кушать любимую пищу.
При помощи этих рецептов можно заниматься лечением поджелудочной железы. Но легче делать профилактику, чем заниматься лечением.