Расстройства желудочно-кишечного тракта практически всегда сопровождаются болью в животе, поносом и тошнотой. Эти симптомы могут указывать как на кишечную инфекцию, так и на более грозные заболевания. К счастью, чаще всего все заканчивается благополучно и помощи врача не требуется. Чтобы не пропустить серьезных проблем со здоровьем, необходимо прислушиваться к сигналам своего организма.
Основные причины боли в животе
Резкие боли в животе, понос и тошнота являются наиболее распространенным симптомом различных патологий органов брюшной полости. За свою жизнь человек не раз сталкивается с подобными проблемами.
Болевые ощущения появляются вследствие раздражения рецепторов, которые находятся в мышцах, серозной оболочке и коже. Возникают они из-за воспалительных изменений и при нарушении кровообращения. Слизистая оболочка кишечника и желудка болевых рецепторов не содержит. Она не реагирует на раздражения, как, например, кожа. Поэтому биопсия слизистой не вызывает вообще никаких неприятных ощущений. Спровоцировать боль полых органов способно растяжение их стенок или резкое сокращение. Вызвать спазм могут разные причины, например, ишемия.
Нервные окончания паренхиматозных органов расположены на капсуле. Боль возникает тогда, когда эта оболочка резко растягивается. В том случае, если орган и его капсула увеличиваются постепенно, раздражения рецепторов не происходит.
Внешняя оболочка сосудов также покрыта нервными волокнами. Внезапное растяжение их стенок, например при аневризме аорты, приведет к появлению болевых ощущений. Раздражать нервные окончания способна растущая опухоль.
За формирование болевых ощущений отвечают высшие отделы центральной нервной системы. То, насколько они будут интенсивными, зависит от эмоционального фона, обстановки и индивидуальных свойств психической активности.
Не имеет четких границ висцеральная боль в животе. Понос и тошнота нередко являются ее спутниками. Отсутствие строгой локализации существенно осложняет диагностику.
Соматическая же боль отличается большой интенсивностью. Ее локализацию обычно легко определить. Она ощущается строго в том месте, где расположен пораженный орган.
Отраженная боль с брюшиной не связана. Она наблюдается при сильном раздражении пораженного органа. Может возникать при пневмонии, инфаркте и заболеваниях мозговых оболочек.
Что делать и как лечить сопутствующие симптомы
При возникновении боли в животе, сопровождаемой диареей и рвотой обратиться к доктору.
При подозрении на болезни органов брюшной полости не стоит прибегать к самостоятельному лечению, неправильно оказанная помощь приведет к усугублению ситуации. При обострении патологий ЖКТ требуется срочное хирургическое вмешательство.
Устранить неприятные симптомы можно, используя определенные препараты.
- Выведение токсинов из организма производится путем приема сорбентов. Эффективными считаются – активированный уголь, Энтеросгель, Полисорб, Энтерол, Смекта, Сорбекс, Атоксил.
- Для лечения поноса используют антидиарейные препараты — Нифуроксазид, Левомицетин, Имодиум, Лоперамид, Хилак форте, Диаремикс. В зависимости от причины расстройства необходимо применение антибиотиков, пробиотиков, средств для снижения моторики кишечника, препаратов противовоспалительного действия.
- Прекращают рвоту Диазепам, Лоразепам, Мотилиум, Бетагистин, Пипольфен.
- Боли в животе убирают препаратами анальгезирующего действия. Снять болевой спазм поможет Но-Шпа, Парацетамол, Нурофен (Ибупрофен), Спазмалгон, Фестал, Диклофенак, Ранитидин, Церукал, Омез.
- Для улучшения работы кишечника рекомендуется применение бактериальных препаратов – Йогурт, Линекс, Лактовит, Энтерожермина, Бифидумбактерин, Лактулоза, Лактофильтрум.
Прием препаратов возможен после консультации с доктором. Если боли в животе, диарея и рвота проявляются у ребенка – самолечение строго запрещено.
Чтобы не допустить обезвоживания организма, человеку следует обеспечить полноценное питье. Если у больного наблюдается диарея и рвота одновременно, организм теряет много жидкости, что достаточно опасно. Состояние нужно лечить. Пить теплую кипяченую воду, минеральную без газа. На время лечения придерживаться пищевой диеты. Отдать предпочтение блюдам из риса.
Человеку нужно понимать, что развитие симптомов – опасно для здоровья и жизни. Применение препаратов и терапевтические действия должны быть оговорены с врачом. В противном случае человек берет ответственность за возможные негативные последствия на себя.
Кишечная инфекция
Кишечные инфекции являются одной из наиболее распространенных патологий. Понос, боли в животе, температура и тошнота — характерные признаки заболевания. Нередко развиваются интоксикация и обезвоживание. Особенно опасно это состояние для младенцев.
Миллиарды различных микроорганизмов ежечасно попадают в человеческий организм. Для их нейтрализации природой создано множество способов: бактерицидная слюна, смертельный желудочный сок, бифидо и лактобактерии. Несмотря на мощную защиту, всегда найдется несколько микробов, которые нейтрализовать не удается.
Главнейшей причиной заболевания является несоблюдение гигиенических норм: немытые руки, мухи и неправильное хранение продуктов. Возбудителями заболевания чаще всего бывают:
- дизентерийная палочка;
- стафилококк;
- различные вирусы;
- сальмонелла;
- шигеллы;
- палочки брюшного тифа;
- некоторые вирусы;
- клостридии.
Проникая в организм, возбудители приступают к активному размножению. В результате процесс пищеварения нарушается, слизистая оболочка кишечника воспаляется. Сильная боль в животе, понос и тошнота — это наиболее частые спутники инфекции.
Самым страшным последствием диареи является потеря жидкости и солей. Человеческий организм без пищи способен существовать достаточно долго. Но при дефиците воды, солей натрия и калия счет идет на часы. Боль в животе, тошнота, рвота и понос у ребенка особенно опасны. Все это способствует быстрой потере жидкости у малыша и может грозить летальным исходом. Ведь в его организме запасы солей и воды невелики.
Определить опасность инфекции правильно может только врач. Но мало кто обращается за помощью к медикам по поводу каждой диареи. Поэтому необходимо знать наиболее опасные симптомы, при появлении которых необходимо как можно скорее вызывать врача:
- Высокая температура, понос, тошнота, боли в животе.
- Невозможность восполнить запас жидкости из-за рвоты.
- Длительное отсутствие мочи.
- Запавшие глаза.
- Появление крови в кале.
- Сухость языка.
- Изменение нормального оттенка кожи на серый.
Без назначения врача принимать антибиотики не стоит. Чаще всего причиной поноса выступают вирусы, а на них эти лекарства вообще не действуют. Антибиотики используются при дизентерии. Еще реже при сальмонеллезе.
Многие врачи предлагают использовать эубиотики. Это полезные для человека кишечные бактерии, которые должны уничтожать патогенные. Кроме этого, для борьбы с сальмонеллой или дизентерийной палочкой предлагается использовать особые, безопасные для человека вирусы. Они называются бактериофагами.
Несмотря на многочисленные разработки современных фармацевтических компаний, использование новомодных препаратов не способно исцелить пациента скорее, чем обильное питье и диета. Даже в стационаре основой лечения является инфузионная терапия. Для быстрого возмещения потерь пациенту внутривенно вводят жидкость и соли. Для лечения одной из самых опасных инфекций — холеры, такая терапия является наиглавнейшей.
Высокие показатели температуры и понос
Эти показатели могут быть косвенным свидетельством инфекции, проникшей в желудок. Такие состояние лечатся в стационаре. Могут быть поставлены следующие диагнозы:
- Кишечный грипп. Данное заболевание провоцируется попаданием в желудок определенных вирусов. Часто недомогание вызывают ротавирусы, аденовирусы и норовирусы. Ситуацию осложняют боли режущего характера, пациента преследует тошнота, слабость.
- Больной дизентерией чувствует схваткообразную боль, врач диагностирует бледность кожных покровов, может появиться тахикардия. Чтобы избежать постановки неправильного диагноза, стоит потерпеть до приезда врача и не принимать никаких фармацевтических средств. Нужно пить больше воды.
Пищевые отравления
Резкие боли в животе, понос и тошнота — все это является реакцией организма на употребление некачественных продуктов питания. Риск отравления существует везде: в гостях, дома, на пикнике, в ресторане. Вероятность употребления некачественных продуктов увеличивается у людей, путешествующих в жаркие страны.
Выделяется два основных вида пищевых отравлений:
- Микробный. Этот вид вызывает пища, в которой содержатся болезнетворные микроорганизмы или продукты их жизнедеятельности.
- Немикробный. Отравление вызывают яды животного, растительного или синтетического происхождения, попадающие в организм с едой. Например, несъедобные растения или грибы, некоторые виды моллюсков, проросший картофель.
Последствия отравления могут быть очень серьезными. Здоровье и даже жизнь человека всецело зависит от того, насколько адекватной и своевременной будет оказанная ему помощь.
Время появления первых симптомов зависит от того, что стало причиной отравления. То, что человек употребил некачественную пищу, он сможет понять уже через два-три часа. Симптомы отравления ядовитыми растениями или грибами могут проявиться спустя полдня.
Слабость, тошнота, боль в животе, рвота и понос — признаки токсикоинфекции. Ее легкую степень можно лечить в домашних условиях. Пускать болезнь на самотек нельзя. В противном случае ситуация может ухудшиться.
Если тошнота, боли в животе, понос и озноб сопровождаются головной болью, учащенным пульсом и проявлением синюшности кожи — это является признаком острой интоксикации. Такое состояние угрожает жизни человека. Оно требует немедленного обращения за медицинской помощью. В том случае, если накануне пациент употреблял консервированные продукты, грибы или алкоголь, он обязательно должен сообщить об этом врачу. В таких обстоятельства, скорее всего, потребуется госпитализация.
Ферментная недостаточность или переедание
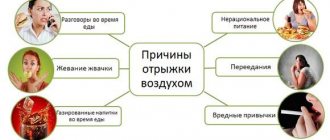
Дефицит вырабатываемых в желудочно-кишечном тракте ферментов приводит к неполноценному пищеварению. Белки и другие вещества не расщепляются полностью. Это является причиной появления комплекса симптомов: отрыжки, тошноты, поноса, болей в животе, изжоги, бурления и метеоризма.
Самостоятельным диагнозом такое состояние не является. Таким образом может проявляться одна или несколько патологий. К ферментной недостаточности может привести:
- Переедание. Производимых организмом ферментов физически не хватит для переработки большого количества пищи. Особенно если она жирная.
- Нарушение оттока в кишечник поджелудочного сока. Такие состояния могут наступать в случае, если проток перекрывают паразиты, камни или опухоль.
- Любая форма панкреатита.
- Воспаления тонкого кишечника.
- Патологии желчевыводящей системы.
- Дисбактериоз.
- Болезнь Крона и другие аутоиммунные нарушения.
- Результат хирургического вмешательства. Например, удаление части кишечника.
- Врожденные нарушения. Например, отсутствие ферментов для расщепления молочного сахара. Он накапливается в кишечнике и начинается брожение. После употребления молока у человека могут появиться слабые боли в животе, урчание, тошнота, понос и даже рвота. Кому-то, для проявления подобных симптомов, необходимо выпить несколько стаканов молока. Но есть люди, которые испытывают такие проблемы после употребления небольшой чашечки кофе со сливками.
- Нерациональные диеты.
Длительный недостаток ферментов сопровождается не только болью в животе, поносом и тошнотой. У пациента понижается физическая выносливость и работоспособность, ухудшается сон, учащаются головные боли, проявляется раздражительность. Частые поносы приводят к обезвоживанию. А нарушение усвоения железа заканчивается анемией.
Избавиться от врожденного недостатка ферментов невозможно. Первые симптомы — тошнота, боль в животе и понос — могут проявляться у малыша сразу после приема пищи. Для того чтобы компенсировать это состояние придется всю жизнь придерживаться строгой диеты и регулярно принимать ферментные препараты.
Приобретенная нехватка ферментов отличается более благоприятным прогнозом. Больной имеет шансы на полное излечение. Исключение составляют случаи, когда стенки кишечника или поджелудочная железа подверглась необратимым поражениям.
Основной задачей терапии является облегчение пищеварительного процесса. Так как возникающие расстройства постоянно повреждают слизистую кишечника, еще сильнее усугубляя течение болезни. А также на общем состоянии больного негативно сказывается дефицит питательных веществ. Лечение может прописать только специалист после тщательного обследования. Чаще всего назначаются ферментные препараты. Больной также должен соблюдать строгую диету и избегать переедания.
Когда необходимо обратиться к врачу
Существуют ситуации, при которых самостоятельное лечение запрещено:
- симптоматика проявилась у новорожденного;
- понос и рвота не прекращаются более 2 дней;
- боли резко усиливаются;
- больной потерял сознание;
- признаки неврологического характера;
- подозрение на ботулизм, отравление грибами, бытовой химией или промышленными ядами;
- в кале или рвотных массах присутствуют примеси крови, гноя;
- причины расстройства не ясны.
Необходимо срочно обратиться к доктору, если у пострадавшего помимо общих симптомов недомогания присутствует повышенная температура тела. Явный признак воспалительного процесса и борьбы иммунитета с чужеродными микроорганизмами. Не менее опасные симптомы — дезориентация и проблемы со зрением, дополняющие неприятные ощущения в животе. Признак появляется при развитии ботулизма, смертельно опасного для человека.
Чтобы не допустить усугубления ситуации, желательно посетить врача независимо от степени тяжести недомогания. Если расстройство незначительное, врач порекомендует необходимые препараты и постельный режим. Если степень тяжести состояния высока, больному может потребоваться срочная госпитализация.
источник
Аппендицит
Воспаление аппендикса чаще всего диагностируется у людей до 30 лет. По статистике, женщины болеют чаще. Точные причины, почему происходит воспаление червеобразного отростка неизвестны. Самой популярной гипотезой является инфекционная.
Довольно часто при аппендиците обнаруживают золотистый стафилококк, гноеродные бактерии и другие возбудители. При этом у здоровых людей они также присутствуют. Некоторые специалисты считают, что при благоприятных условиях эти бактерии начинают быстро размножаться, что и становится причиной воспаления.
Основные факторы, которые стимулируют рост патогенной микрофлоры в аппендиксе:
- Закупорка червеобразного отростка каловыми камнями, опухолью и другими инородными телами.
- Нарушение кровоснабжения. В том случае, если страдает питание мелких сосудов, может развиваться некроз.
- Ухудшение перистальтики. Нарушение иннервации часто приводит к усиленному образованию слизи. В дальнейшем это стимулирует развитие воспаления.
Наблюдения врачей свидетельствуют о том, что патология чаще всего развивается у людей, страдающих запорами, амебиазом, кишечным туберкулезом. У мужчин воспаление аппендикса нередко возникает на фоне вредных привычек. У женщин провоцирующим фактором могут стать гинекологические патологии.
Основными симптомами заболевания является сильная боль в животе, понос и тошнота. Нередко возникает рвота. Сначала болевые ощущения могут быть разной интенсивности и локализации. Постепенно, колика сосредотачивается в области аппендикса. Боль становится постоянной, но умеренной. Может усиливаться во время смены положения тела или при кашле.
Боль, которая сама по себе стихла на несколько часов, не предвещает ничего хорошего. Скорее всего, это связано с разрывом стенок аппендикса. Болевые ощущения обязательно вернутся, но с еще большей интенсивностью.
Рвота при аппендиците возникает однократно. Она может состоять из слизи, остатков пищи, жидкости и желчи. Свой опасной считается ситуация, при которой частые рвотные позывы не способны принести облегчение.
Постоянные спутники патологии — это сильная боль в животе, понос и тошнота. Без температуры аппендицит редко бывает. Она может быть либо высокой, достигая отметки в 40 градусов, либо опускаться до критически низких показателей.
При подозрении на аппендицит запрещено и смертельно опасно использовать грелки на область живота или делать клизмы. Принимать слабительное или болеутоляющее также не стоит. При появлении первых симптомов необходимо как можно скорее вызывать скорую помощь.
Гастрит
Неправильное питание, курение, длительное употребление противовоспалительных препаратов и алкоголя может спровоцировать воспаление слизистой желудка. Оно может протекать как в острой, так и в хронической форме. Повреждение слизистой желудка, которое врачи называют гастритом, сопровождается такими симптомами, как: боль в животе, понос, тошнота, рвота, отрыжка, изжога и вздутие.
Острое воспаление длится недолго. При адекватном и своевременном лечении наступает полное выздоровление. Хроническое воспаление может стать причиной атрофии слизистой. Здоровые клетки начнут постепенно заменяться атипичными. Этот процесс может привести к образованию язвы или онкологии.
Одним из первых признаков патологии является изжога. Это результат нарушения кислотно-щелочного баланса. Гастрит может протекать скрыто. Но чаще это заболевание отличается большим разнообразием различных симптомов. Основным является боль живота. Тошнота, понос, головокружение, метеоризм и рвота являются важными, но не постоянными признаками гастрита.
Хроническую форму определить сложнее. Длительное время болезнь может проявляться лишь урчанием в животе, метеоризмом, налетом на языке, сонливостью, плохим запахом изо рта. Поносы могут чередоваться с запорами.
Гастрит может стать толчком к развитию серьезных патологий. Заниматься самолечением или игнорировать его симптомы опасно. Очень важно как можно скорее обратиться к гастроэнтерологу, который сможет правильно диагностировать форму заболевания и подобрать адекватное лечение.
Воспаление двенадцатиперстной кишки
Воспаление двенадцатиперстной кишки, или дуоденит, может проявляться такими симптомами, как: кровавая рвота, сильная отрыжка, потеря аппетита, тошнота, боли в животе и понос. Причины, провоцирующие развитие заболевания:
- Ишемическая болезнь кишечника.
- Холецистит.
- Болезнь Крона.
- Сильный стресс.
- Гастрит.
- Злоупотребление алкоголем и курение.
- Язвенная болезнь.
- Прием противовоспалительных препаратов.
- Диспепсия.
- Хронические инфекции.
Острая форма дуоденита чаще всего развивается вследствие приема недоброкачественной пищи. Продукты, вызывающие раздражение слизистой, алкоголь или попадание токсических веществ травмирует кишку. Острая форма дуоденита по своим симптомам может напоминать отравление. В некоторых случаях возможно развитие осложнений. Например, кровотечение или повреждение стенки кишечника.
Периоды ремиссий и обострений чередуются в хронической форме дуоденита. Заболевание развивается на фоне нерегулярного питания, с употреблением большого количества острых, жирных и жареных продуктов. Кроме этого, дуоденит может прогрессировать на фоне других патологий.
По статистике это заболевание чаще всего поражает мужчин. Его развитие нередко начинается еще в детском возрасте. Статистика говорит о том, что острые воспалительные процессы, затронувшие двенадцатиперстную кишку, в 95% случаев переходят в хроническую форму.
Причины появления симптомов
Для каждого заболевания характерны определённые симптомы и порядок их появления. Причины плохого самочувствия могут быть воспалительного или инфекционного характера. На первом этапе важно исключить тяжёлые патологии посредством тщательной диагностики органов пищеварительного тракта.
Тошнота и позывы к рвоте могут быть вызваны перееданием, а понос – злоупотреблением алкогольных напитков или непереносимостью некоторых продуктов. Воспаление в пищеварительном тракте сопровождается расстройством стула длительный период, и требуют диагностики и комплексного лечения.
Что важно рассказать врачу
Лечение тошноты, поноса и боли в животе может быть эффективным лишь в том случае, если диагноз поставлен правильно. Если причина недомогания не в простом отравлении, с которым можно справиться в домашних условиях, необходимо обратиться к врачу. Уже при первичном осмотре важно предоставить доктору как можно больше информации о состоянии здоровья.
Наиболее ценными будут такие сведения:
- Локализация. Врачу необходимо детально рассказать о том, где именно сосредоточены негативные ощущения. Возможно, боль отдает в спину или руку. Бывает, что она меняет локализацию. Обо всем этом стоит рассказать доктору.
- Интенсивность. Выраженность ощущений может быть разной, от легких, до мучительных. Иногда боль бывает такой силы, например, при аппендиците, что невозможно глубоко вдохнуть.
- Продолжительность. Болевой приступ может длиться всего пару минут. Иногда, он сохраняется в течение нескольких недель.
- Характер. Боль может быть тянущей, режущей, острой, тупой, схваткообразной. Эта информация облегчит врачу постановку диагноза.
- Время возникновения болевых ощущений. Рекомендуется вспомнить и рассказать врачу о тех событиях, которые, по мнению пациента, могли стать причиной развития патологии. Например: прием пищи, употребление алкоголя или лекарств, пережитый стресс или травма.
Профилактика
Чтобы избежать патологий, вызывающих неприятные симптомы, важно соблюдать некоторые правила:
- Нужно тщательно мыть руки с мылом после посещения туалета.
- Избегать скопления народа в период эпидемий.
- Внимательно выбирать продукты питания, обращая внимание на дату изготовления и сроки хранения.
- Употреблять мясо и рыбу только после тепловой обработки.
- Людям с хроническими заболеваниями нужно проходить полное обследование не реже одного раза в год.
- Внимательно следить за употребляемыми в пищу продуктами, лучше исключить продукты с большим содержанием консервантов и пищевых красителей, отдав предпочтение натуральным.
Расстройство стула, слабость и тошнота могут не восприниматься человеком всерьёз. Порой, действительно, причины, вызвавшие такие реакции организма, банальны – стресс, переедание. Но иногда патология, которая сопровождается симптомами, может быть настолько серьёзной, что несвоевременное лечение может привести к необратимым последствиям. Поэтому первое, что должен делать заболевший – это обратиться к врачу для выяснения причин патологических процессов.
источник
Лечение
Перед тем как приступить к лечению, необходимо разобраться в причинах. Например, тянущая боль внизу живота, понос и тошнота нередко возникают у женщин во время месячных или за несколько дней до них. Неприятные ощущения объясняются спазмом в матке. Раздражение от этого органа может переходить на соседние, например, кишечник. Это провоцирует усиление перистальтики и приводит к развитию диареи. Болезненные месячные нередко сопровождаются слабостью, головной болью и поносом. В таком случае рекомендуется лечь в постель и выпить травяной чай с мятой. Кроме этого, можно принять две таблетки но-шпы или папаверина.
В том случае, если причиной недомогания является отравление, в первую очередь необходимо промыть желудок. Для этого готовится слабый солевой или содовый раствор. На два литра воды необходимо брать не более столовой ложки порошка. Выпив раствор, немедленно вызвать рвоту. Процедуру повторить несколько раз. Желательно до тех пор, пока рвотные массы не станут чистыми.
После этого следует принять сорбенты. Обычный, с детства всем знакомый активированный уголь, дает прекрасный результат. Его можно заменить «Смектой» или «Энтеросгелем».
Восполнить потерянный водный баланс поможет «Регидрон». В первые сутки следует вообще отказаться от еды. Зато существенно увеличить количество воды. В день необходимо выпить не менее трех литров. Это может быть чистая вода или домашний морс.
В том случае, если перечисленные способы результата не дали, необходимо обращаться к врачу. Важно не пропустить развитие опасного недуга.
Что делать, если болит живот и понос
Можете оказать себе первую помощь самостоятельно, если вас неожиданно скрутило. Что делать, если болит живот и понос:
- Пейте побольше чистой воды, несладкого чая или минералки.
- Примите Регидрон.
- Чтобы вывести токсины из организма, выпейте Энтеросгель, Смекту.
- Сделайте промывание желудка марганцовкой.
- От отравления хорошо помогают Лоперамид, Фуразолидон.
- Чтобы избавиться от спазмов, выпейте Но-Шпу, Брал или другое местное обезболивающее средство.
- Некоторое время придерживайтесь диеты, откажитесь от еды, богатой клетчаткой, молочных продуктов, соков, соленого и сладкого.
- От диареи хорошо помогает Индометацин – нестероидное противовоспалительное средство.
- Если за сутки вам не полегчало или стало еще хуже, обязательно вызовите скорую помощь.
Узнайте, что такое дивертикулез сигмовидной кишки — симптомы и лечение заболевания.